Можно ли отказаться от анализов?
Если после прочтения статьи у вас останутся сомнения в необходимости скрининга, то вы можете отказаться от проведения всех или каких-либо конкретных анализов. В обязанности медперсонала входит предоставление информации о предстоящем обследовании. После этого родители могут написать заявление – отказ. Никаких неприятностей это не повлечет.
Однако, хочу отметить, что все процедуры и манипуляции, проводимые в роддоме, рекомендованы Министерством здравоохранения после тщательных исследований их воздействия на организм новорожденного и разработки методики их проведения.
Поэтому родителям, которые имеют намного меньше информации и опыта в подобных вопросах, я бы рекомендовала больше доверять врачам и меньше поддаваться общей тенденции типа «я лучше знаю, что нужно моему ребенку».
Отказавшись от генетического анализа новорожденного в роддоме, всю ответственность за его здоровье вы берете на себя
Перед принятием такого важного решения советую вам тщательно обдумать все доводы и оценить потенциальную пользу и вред, которые такой отказ может повлечь
- Прибавка в весе у новорожденных по месяцам
- Когда у новорожденного меняется цвет глаз?
- Гемангиома у новорожденных
Какие документы выдаются при выписке
- Медицинская справка о рождении ребенка, на основании которой в ЗАГСе будет выдан первый официальный документ малыша — свидетельство о рождении.
- Обменная карта роженицы, которая передается в женскую консультацию. В этом документе содержится информация о течении родов и послеродового периода.
- Обменная карта ребенка, которая станет частью общей амбулаторной карты ребенка в детской поликлинике. В нее заносятся сведения о новорожденном – вес, рост, группа крови, оценка общего состояния при выписке, данные о вакцинации и другие.
- Родовый сертификат, который беременная женщина сдала в роддом при поступлении. При выписке возвращается два талона этого сертификата. Они передаются в детскую поликлинику, где ребенок будет проходить бесплатные медицинские обследования до 1 года.
- В случае осложненных родов матери выдается больничный лист, за счет которого продлевается ее декретный отпуск.
Чем опасна фенилкетонурия
Наличие у ребенка врожденной фенилкетонурии является прогнозом для тяжелой умственной неполноценности. Прежде всего, фенилкетонурия – это наследственное заболевание, которое означает серьезное нарушение обменных процессов в организме. Поэтому подозрение на это заболевание появляется уже на этапе вынашивания беременности, если у родителей или ближайших родственников наблюдается подобное явление.
Причиной столь тяжелой болезни становится малое количество специфического фермента, а именно – фенилаланин-гидроксилазы. Это вещество является связующим звеном между различными аминокислотами. Недостаток его тормозит переход фенилаланина в тирозин, который так же является важным элементов полноценного организма.
Так как фенилаланин не переходит в другое состояние, его объемы в крови начинают резко увеличиваться. Такая патология означает токсическое поражение ЦНС, которое означает нарушение деятельности головного мозга. Результатом такого процесса является снижение умственного развития ребенка.
Такие грозные последствия и включили двойной скрининг в необходимые анализы у новорожденных. Если появились подозрения на фенилкетонурию, то после выписки малыша продолжают обследовать. Анализы у новорожденных вне роддома на выявление фенилаланина включают в себя исследование крови и мочи.
Причины поздней выписки мамы
В первую очередь, это осложнения со стороны тканей матки, шейки матки, влагалища и кожи. Самым грозным осложнением первых дней после родов являются послеродовые кровотечения. Причинами кровотечения являются различные травмы во время родов, нарушения отделения плаценты и оболочек, а также нарушения сокращения матки. Для лечения кровотечений применяют различные оперативные вмешательства, медикаменты и препараты донорской крови.
Субинволюция матки – снижение скорости сокращения матки, вследствие задержки в матке послеродовых выделений. Заболевание чаще возникает на 5-7 день после родов, вследствие закрытия канала шейки матки сгустком крови или кусочком плодных оболочек, а также перегибом матки из-за расслабления связочного аппарата.
Инфицирование содержимого матки может привести к воспалительному процессу слизистой оболочки матки — эндометриту. Предрасполагающими факторами возникновения эндометрита являются тяжелые роды, нарушения отделения плаценты во время родов, перенесенные при беременности инфекции половых путей, нарушения иммунитета, аборты. Симптомами заболевания являются: повышение температуры тела, неприятный запах у лохий, ноющая боль внизу живота. Для уточнения диагноза проводится ультразвуковое исследование и, при необходимости, оперативное вмешательство, во время которого удаляют содержимое из полости матки (промывание или выскабливание матки). После оперативного вмешательства обязательно назначают антибиотики.
Воспаленные раны мягких тканей родовых путей называются послеродовыми язвами. При присоединении инфекции эти раны отекают, покрываются гнойным налётом, края их болезненны. С целью лечения они обрабатываются различными антисептиками, иногда требуют хирургической обработки. Инфекционные осложнения после родов требуют немедленного лечения, так как может привести к генерализации процесса – послеродовому перитониту или сепсису
Со стороны молочной железы могут наблюдаться следующие осложнения:
Лактостаз – застой молока в молочной железе. При этом грудь набухает и становится болезненной, появляются очаги уплотнений, возможен кратковременный подъем температуры тела. Сам по себе лактостаз не является заболеванием, требуя лишь бережного сцеживания груди, ограничения приема жидкости и частого кормления болезненной грудью. Однако при присоединении инфекции он переходит в лактационный мастит, требующий немедленной медицинской помощи, антибиотикотерапии, а порой и оперативного вмешательства. Еще одно осложнение со стороны груди – это появление трещин на сосках. Основной причиной их появления является неправильное прикладывание ребенка к груди, когда младенец захватывает только сосок, а не всю ареолу. Лечение трещин заключается в использовании специальных накладок и обработке соска ранозаживляющими препаратами.
Кроме того, выписку могут задерживать осложнения общего состояния женщины.
Анемия – возникает при сильной кровопотере, сопровождается снижением содержания гемоглобина и красных кровяных телец (эритроцитов) в крови. В зависимости от степени анемии производят либо лечение железосодержащими препаратами и витаминами, либо переливают компоненты донорской крови.
Гестоз – возникает еще в период беременности, симптомами этого заболевания являются появление отеков, белка в моче, повышение артериального давления. Если женщиной был перенесен гестоз, особенно в тяжелой его форме, то в первые дни после родов у нее будет сохранятся высокое артериальное давление. Производят лечение препаратами, снижающими давление.
Обострение хронических общих заболеваний часто бывает в послеродовом периоде и требует соответствующего лечения.
Если с возникшими послеродовыми осложнениями не удается справиться за 10-14 дней, то в крупных городах (где есть возможность) женщину могут перевести на дальнейшее лечение в специализированное отделение послеродовых осложнений. Обычно в таком отделение есть возможность находиться вместе с ребенком, если позволяет состояние женщины. Если же ребенку находиться рядом с мамой опасна, то кому-то из родственников на период болезни матери будет выдан больничный лист для ухода за новорожденным.
Когда выписывают из роддома
Если роды были естественными и прошли без осложнений, малыш и его мама могут быть выписаны домой на третий день. Если же роды были сложными, или ребенок появился на свет с помощью кесарева сечения, срок пребывания в роддоме увеличивается до 5 – 9 суток. Решение о выписке принимают акушер-гинеколог и неонатолог (педиатр, занимающийся новорожденными).
Показаниями к выписке матери служат:
- Удовлетворительное общее состояние;
- Сокращение матки, соответствующее норме;
- Нормальные анализы мочи и крови;
- Отсутствие патологических выделений, свидетельствующих о воспалительном процессе;
- Результаты УЗИ, подтверждающие, что в матке нет кровяных сгустков или оставшейся части плаценты.
В случае, если у роженицы обнаружены какие-либо осложнения: плохо заживают швы на промежности, влагалище, шейке матки, шов после кесарева сечения, из-за значительной кровопотери снижен уровень гемоглобина, или же имеются признаки воспалительного процесса, она остается в стационаре до полного выздоровления.
Новорожденного перед выпиской из роддома также тщательно обследуют: проводят стандартные анализы мочи и крови, а также анализы на врожденные заболевания: гипотиреоз, муковисцидоз, галактоземию, фенилкетонурию, и адреногенитальный синдром. Неонатолог оценивает состояние пуповинного остатка и кожи ребенка, мышечный тонус и изменения веса. Если у новорожденного все в порядке, у него хорошее самочувствие и нормальная температура, он получил прививки от туберкулеза и гепатита В, его выписывают.
Противопоказаниями к выписке ребенка служат:
- Инфекционные заболевания;
- Потеря массы тела, превышающая 6–8% от начальной;
- Желтуха новорожденных в выраженной форме (когда она сопровождается изменением цвета кала и мочи, рвотой);
- Диагноз – незрелый или недоношенный ребенок;
- Нарушения, возникшие в результате внутриутробной гипоксии.
Бывает, что маму и ее малыша выписывают из роддома не одновременно. В случае, когда ребенок выписан, а мать – нет, малыш остается вместе с мамой. Если же ситуация обратная, и выписывают только мать, ребенка до его полного выздоровления оставляют в отделении для новорожденных.
Когда проводят?
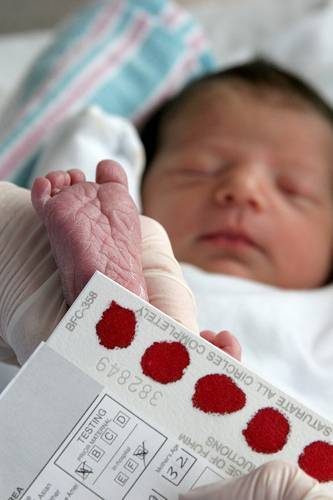
Анализ делается в роддоме в течение первых 10 суток жизни младенца. Когда же чаще всего проводят забор крови? Это делают на 4 сутки. Этот период считается самым оптимальным, поскольку на более ранних сроках возможны ложные результаты, как положительные, так и отрицательные.
Для недоношенных малышей анализ проводится на 7 сутки. Если в это время мама с ребенком уже находятся дома, то нужно специально ехать в больницу.
Важным условием для получения достоверных результатов является подготовка. Забор крови производится натощак, с момента последнего приема пищи должно пройти минимум 3 ч.
Какие анализы берут у ребенка в роддоме?
Первые дни жизни малыша изобилуют всяческими исследованиями, осмотрами и процедурами. Перечислю, какие анализы берут у новорожденных в роддоме. Это может быть:
- Анализ крови;
- Анализ мочи;
- Анализ кала.
Также делают:
- обследование физического состояния по шкале Апгар;
- проверку слуха (читайте в статье о том, когда новорожденный начинает слышать>>>);
- ультразвуковое исследование;
- кроме этого обязательно проводится закапывание глаз Альбуцидом (вам может быть интересно узнать о том, когда новорожденный начинает видеть>>>)?;
- этим же веществом обрабатывают половые органы у девочек (читайте актуальную статью: Как подмывать новорожденную девочку и мальчика?>>>).
За время нахождения в роддоме новорожденному ставят первые прививки. Обычно их две:
- БЦЖ (противотуберкулезная);
- от гепатита В.
Врач может сделать и персональные назначения:
- инъекция витамина К;
- питание с глюкозой.
Обычно, любая процедура скрининга новорожденных в роддоме сопровождается разъяснениями доктора: как и для чего она будет проводиться. Но в любом случае нужно понимать, что в медицинском учреждении никто без необходимости не станет проводить ненужные манипуляции. Каждая из них важна для укрепления здоровья вашего малыша.
Анализы в роддоме
В течение всей беременности женщина сдает анализы в женской консультации, где она состоит на учете. Некоторые анализы сдают все будущие мамы, они обязательные. Другие анализы женщина сдает по соответствующим показаниям.
График обязательных анализов примерно одинаковый во всех консультациях:
Анализ | 1 триместр | 2 триместр | 3 триместр |
Общий анализ мочи | При постановке на учет | Перед каждым плановым приемом | Перед каждым плановым приемом |
Общий анализ крови | При постановке на учет | 20 недель | 30 недель 38 недель |
Анализ кала на яйцаглист | При постановке на учет | — | — |
Анализ крови на группу и резус-фактор | При постановке на учет | — | — |
Биохимический анализ крови (кровь на биохимию) | При постановке на учет | — | — |
Мазок из влагалища на флору, на урогенитальные инфекции | При постановке на учет | По показаниям | 32-36 недели |
Мазок на онкоцитологию | При постановке на учет | — | — |
Кровь на гепатит В и С | При постановке на учет | 32-36 недель | |
Кровь на ВИЧ, RW (сифилис) | При постановке на учет | 32-36 недель | |
Коагулограмма (анализ крови на свертываемость) | — | — | 32-36 недель |
Кровь на TORCH-инфекции: токсоплазмоз, цитомегаловирус, герпес, краснуха и другие (корь, ветрянка, листериоз, хламидиоз) | При постановке на учет | — | — |
Кровь на титр антител (гемолитическая болезнь) | По показаниям | — | — |
УЗИ | 10 – 14 недель | 20-24 | 32-36 |
По показаниям | По показаниям | По показаниям | |
Измерение артериального давления | На каждом плановом приеме | На каждом плановом приеме | На каждом плановом приеме |
Измерение роста и веса | При постановке на учет | — | — |
Измерение размеров таза | При постановке на учет | — | — |
Измерение пульса | На каждом плановом приеме | На каждом плановом приеме | На каждом плановом приеме |
Измерение окружности живота | — | На каждом плановом приеме | На каждом плановом приеме |
Измерение высоты стояния дна матки | — | На каждом плановом приеме | На каждом плановом приеме |
Электрокардиограмма | По показаниям | ||
Осмотр шейки матки | При постановке на учет | По показаниям | 32-36 недель |
Осмотр шейки матки на истмико-цервикальную недостаточность (ИЦН) | По показаниям |
Таким образом, если женщина своевременно обратилась в женскую консультацию и стала на учет по беременности, то к моменту родов все необходимые анализы она сдала. Результаты анализов и других исследований вносятся в обменную карту беременной, которую будущая мама получает на руки после 32 недели беременности или же копия обменной карты имеется у нее на руках со дня первого же посещения женской консультации. В роддоме у нее возьмут кровь на общий анализ, измерят артериальное давление, осмотрят шейку матки – оценят готовность ее к родам.
Если же женщина не наблюдалась у гинеколога в течение всей беременности, то при поступлении в родильный дом, согласно правил, будет перенаправлена в специализированное инфекционное родильное учреждение, где рожают женщины, действительно страдающие венерическими заболеваниями, ВИЧ-инфицированные, без определенного места жительства, наркозависимые и больные алкоголизмом.
Анализы в роддоме берут не только у матери, но и у новорожденного. Сразу после рождения производится забор крови из пяточки малыша. Это делают для того, чтобы определить группу крови ребенка, а также для выявления редких, но опасных заболеваний: гипотериоза (недостаток гормонов щитовидной железы) и фенилкетонурии (наследственное заболевание, связанное с нарушением метаболизма некоторых аминокислот).
В момент рождения, если у мамы отрицательный резус-фактор, возьмут на анализ кровь из пуповины, для выявления гемолитической болезни (конфликт иммунной системы, связанный с резус-несовместимостью крови матери и ребенка), провоцирующая повышение уровня билирубина.
У некоторых новорожденных детей повышается уровень билирубина, что вызывает пожелтение кожи – физиологическая желтушка новорожденных, которая не требует лечения и проходит сама собой в течение 14 дней. Но, когда признаки желтушки выражены сильнее, то в роддоме на анализ возьмут кровь из вены малыша, так как необходимо в этом случае выяснить, физиологическая эта желтуха или инфекционное заболевание.
Еще одна необходимая процедура – закапывание в глазки новорожденного сульфацила натрия (альбуцида). Кроме того, что эта процедура является профилактикой конъюнктивита, это еще своего рода тест на выявление склонности младенца к аллергии: если в течение нескольких часов после введения препарата отмечается покраснение век, то в выписном листе новорожденного врач сделает соответствующую запись, которая позволит педиатру определить, когда и какой прикорм вводить этому малышу.
Дополнительные манипуляции
Дополнительным назначением, которое рекомендуется делать новорожденным в роддоме, является инъекция витамина К (Викасола). Раньше такая инъекция была рекомендована всем новорожденным в роддоме, однако современная медицина старается не перегружать детский организм без необходимости.
Инъекция витамина К рекомендована:
- Детям с кислородным голоданием в родовом периоде;
- Детям с гипоксией во время перинатального и родового периода;
- Недоношенные дети;
- Дети с небольшим весом.
Чтобы определить, нужно ли назначать новорожденному в роддоме инъекцию витамина К, педиатр изучает записи о течении беременности, проводит обследование малыша и оценку тяжести родового периода.
В принципе, опытные специалисты все-таки рекомендуют сделать такую инъекцию новорожденному в роддоме, чтобы избежать негативных последствий. Дело в том, что недостаточное количество этого витамина может привести за собой развитие геморрагической болезни из-за не выявленного кровотечения.
Критерии выписки ребенка
Так же как и за матерью, все время пребывания ребенка в роддоме за ним следят детские сестры и врачи-неонатологи. Перед выпиской ребенок должен окрепнуть, пройти первое медицинское обследование и получить необходимые прививки. Ежедневно врачи оценивают состояние кожи, пуповины, стул и мочеиспускание, изменения в весе, двигательную активность, состояние мышечного тонуса, выраженность безусловных рефлексов. Проводят необходимое обследование: общий анализ крови (он позволяет диагностировать анемию и воспаление), общий анализ мочи. Также всем без исключения новорожденным делают анализ крови на наличие тяжелых врожденных заболеваний, таких как гипотиреоз, фенилкетонурия, галактоземия, муковисцидоз и адреногенитальный синдром. Их диагностика важна уже в первые недели жизни, так как от сроков начала лечения напрямую будет зависеть здоровье и развитие малышей на протяжении всей жизни. Для теста используют капиллярную кровь малыша: ее берут из пальчика или пяточки.
Кроме того, до выписки из роддома малыш должен получить все обязательные прививки. В течение 12 часов после рождения малышу с согласия мамы производится вакцинация (прививка) от гепатита B, а на 3-и сутки (48-72 часа после рождения) малышу вводят БЦЖ — прививку против туберкулеза. Прививки проводятся строго в отсутствии противопоказаний и только с согласия родителей, могут быть отсрочены в зависимости от того, быстро или медленно малыш восстанавливается после рождения.
Время, которое малышу необходимо провести под наблюдением врачей, зависит от его состояния при рождении, наличия осложнений, а также от метода родоразрешения (при оперативном родоразрешении адаптация дольше). Срок выписки малыша определяют неонатолог и заведующий детским отделением.
Критериями для выписки служат следующие показатели:
— нормальный (бледно-розовый) цвет и отсутствие высыпаний на коже и слизистых;
— отпавшая культя пуповины без признаков воспаления (самостоятельно отпадает на 3-5-е сутки, однако в большинстве роддомов культю пуповины обрезают на 1-2-е сутки);
— прекращение потери и начавшаяся прибавка веса;
— мочеиспускание, адекватное кормлению (до 20 раз в сутки, что свидетельствует о нормальной работе почек) и нормальный (коричневатый или желтый);
— активное сосание, отсутствие срыгивания;
— законченное полное обследование и вакцинация.
При наличии этих показателей здоровья малыш может быть выписан домой на 4-е сутки после рождения.
Особенности осмотра новорожденного
Чтобы убедиться в том, что ребенок готов к выписке из родильного дома, педиатр приступает к осмотру, сопоставляя его результаты с результатами осмотра после рождения и дополняя их.
Осмотр кожного покрова
В первые дни после рождения на коже ребенка может появиться небольшое раздражение в виде сыпи или пятен; часто оно не имеет последствий и проходит через несколько дней. При необходимости педиатр даст вам рекомендации. После исчезновения первородной смазки кожа младенца шелушится, особенно в области стоп и кистей рук. Милиум, небольшие высыпания белых угрей на крыльях носа и подбородке, проходит за несколько дней. Ангиомы, красные пятна, локализующиеся на затылке и веках, сохраняются дольше, но лечения не требуют.
Физиологическая желтуха, которая вызывает желтоватый оттенок глазного белка и кожи, должна постепенно спадать, начиная с пятого дня. Если улучшения не происходит, ребенку может быть назначено лечение фототерапией.
Пальпация
Во время осмотра педиатр ощупывает разные части тела ребенка, обращая особое внимание на его роднички и возможные деформации черепа, живот, половые органы (расположение яичек и состояние крайней плоти у мальчиков; вульву и малые половые губы у девочек), а также на ключицы (при травме плеча, которая иногда происходит при родах)
Осмотр двигательного аппарата
Педиатр проверяет положение конечностей и стоп на предмет обнаружения возможных аномалий, связанных с положением эмбриона в утробе матери. Врач также может обнаружить или заподозрить вывих бедра; в случае подозрения он назначит эхографическое исследование.
Аускультация сердца
Врачи иногда обнаруживают небольшие шумы в сердце, которые чаще всего проходят через несколько недель. Однако прослушивание не всегда позволяет исключить на данном этапе аномалии сердца, но к счастью, эти проблемы случаются крайне редко.
Неврологический осмотр
Он состоит из оценки мышечного тонуса: в течение первых недель жизни у ребенка бывает повышенный тонус мышц: если, например, его руки и ноги с трудом полностью разгибаются или если его пальцы всегда сжаты в кулак. Чтобы убедиться, что все в норме, педиатр по-разному проверяет конечности ребенка, приподнимает его в положение сидя, наблюдая за положением его головы, и т. д. Наконец, он проверяет первичные рефлексы новорожденного, такие, как автоматическая ходьба.
Муковисцидоз
Заболевание редкое, но крайне опасное, так как могут поражаться различные внутренние органы. Для него характерно нарушение работы желез внешней секреции, которые отвечают за выработку пота, слизи, слюны и желудочного сока.
 Чаще всего при скрининге новорожденных муковисцидоз дает ложноположительный результат
Чаще всего при скрининге новорожденных муковисцидоз дает ложноположительный результат
Проявления муковисцидоза разнообразные, зависят от формы болезни. Чаще всего клиника выглядит так:
- бледность или сероватый оттенок кожи;
- цианоз носогубного треугольника;
- снижение массы тела;
- худые конечности;
- изменение стула, он становится обильным, жирным, имеет специфический запах;
- сильный кашель с отхождением вязкой мокроты, особенно ночью;
- одышка.
По мере прогрессирования болезни диагностируются частые заболевания дыхательной системы, отставание физического развития.
Первые прививки
Прививки новорожденным в роддоме начинают делать уже на вторые сутки после родов. Педиатр ежедневно осматривает малыша, меряет температуру и в случае нормального самочувствия разрешает вакцинировать ребенка. Прививки новорожденным делаются бесплатно, согласно нормам прививочного календаря, который разрабатывался в Министерстве Здравоохранения.
БЦЖ
Прививка от туберкулеза становится самой первой для малыша. Ее рекомендуют ставить на вторые сутки после рождения здоровому малышу. Если ребенок слаб, болен, недоношенный, то обязательные прививки новорожденным переносятся до нормализации его состояния.
БЦЖ ставится в левую руку выше локтя, методом подкожного введения. На месте инъекции остается небольшое пятнышко, которое может немного видоизменяться, сигнализирую о проходящих в организме процессах выработки иммунитета.
Как и у любых других прививок новорожденным, у БЦЖ имеются свои противопоказания:
- Внутриутробное повреждение центральной нервной системы;
- Инфекционные поражения;
- Наличие врожденного иммунодефицита;
- Некоторые патологии крови.
Чаще всего БЦЖ, как прививка новорожденному, не имеет последствий и осложнений. Однако в некоторых случаях все-таки наблюдается повышенная реакция детского организма. Это означает, что иммунитет малыша ослаблен, и доза вакцины оказалось для него высокой. Очень редко негативная реакция организма появляется из-за неправильно проведенной вакцинации.
Вакцинация от гепатита В
В обязательные прививки новорожденным включена так же вакцина от гепатита В. Гепатит В очень серьезное заболевание и, лучше всего, сделать профилактическую прививку малышу, чтобы избежать негативных последствий.
Прививку новорожденному от гепатита В ставят в бедро, делают это на пятый день жизни малыша. Чаще всего это является днем выписки младенца. Однако существует исключение – при врожденном гепатите такую вакцинацию проводят не позже, чем через 12 часов после родов. Такое явление происходит тогда, когда зараженная мать передает гепатит младенцу, чаще всего это происходит при прохождении через родовые пути.
Прививку новорожденному малышу, который появился на свет недоношенным, не делают, пока вес ребенка не достигнет двух килограммов.
Имеются противопоказания для вакцинации:
- Нарушение работы центральной нервной системы;
- Инфекционные и гнойно-септические поражения организма ребенка;
- Гемолитическая болезнь крови.
Отказ от вакцинации
Иногда родители не хотят делать прививки новорожденным. По закону, они имеют на это полное право, поскольку вакцинация проводится только с их письменного согласия. Перед тем, как принять такое решение, педиатр должен рассказать о последствиях такого решения и объяснить, для чего нужны эти прививки новорожденному и от каких болезней они его могут уберечь.
В случае если родители все-таки желают отказаться от вакцинации, они пишут заявление об этом в двух экземплярах, где подтверждают, что предупреждены о последствиях и несут ответственность за принятое решение об отказе от прививок новорожденному. Один экземпляр данного заявления остается в роддоме, а второе выдают на руки родителям.
В том случае, если мама или папа малыша все-таки захотят сделать прививки новорожденному ребенку, то они могут обратиться с соответствующим заявлением в участковую поликлинику.
В любом случае только родители принимают решение о вакцинации их ребенка!
Первый патронаж
По приходу врач, предварительно помыв руки и согрев их, тщательно осмотрит кроху. Он полностью его разденет, будет переворачивать на спинку и животик, параллельно расспрашивая вас о родах и кормлении грудью, о ваших жалобах на здоровье и самочувствие крохи, о том, как часто у малыша стул и мочеиспускание. Если есть возможность, к приходу педиатра сохраните один из подгузников с испражнениями — это важная диагностическая информация.
Врач осмотрит ножки и ручки крохи, прощупает родничок, швы на головке, потом прощупает грудную клетку и животик, приведет ножки к животу и положит кроху на живот, оценит его поведение и рефлексы.

После осмотра педиатр попросит вас обработать при нем пупочную ранку или сделает это сам, чтобы оценить состояние ранки и степень ее заживления. Теперь самое время задавать накопившиеся вопросы, уточнять непонятные моменты и советоваться. А еще врач предупредит вас о следующих визитах — к вам будут по очереди, 1-2 раза в неделю приходить патронажная медсестра или доктор. Если же ребенок требует наблюдения по состоянию здоровья, тогда их визиты могут быть более частыми.
Маленький праздник по большому поводу
Осмотры мамы и малыша «на выписку» происходит в первой половине дня до полудня. После этого врачи готовят документы, а родственникам разрешают приезжать за молодой мамой и малышом с 14.00 до 20-00. Если вас это время не устраивает по каким-либо причинам, обсудите с врачами возможность более ранней или поздней выписки, как правило, персонал идет навстречу пожеланиям. Перед выпиской медсестра из детского отделения проведёт с вами инструктаж по уходу за новорождённым. Не стесняйтесь задавать вопросы. Точно так же внимательно отнеситесь к беседе с вашим врачом-гинекологом и задайте ему все интересующие вас вопросы, запомните все рекомендации.
Когда родственники приедут забирать маму с ребенком из роддома, они сообщат об этом на «стол справок и передач» и отдадут туда все необходимые для выписки вещи. Эти вещи сразу отнесут в выписную комнату. Желательно, чтобы к этому времени всё, чем вы пользовались в роддоме, было уже собрано. Детская медицинская сестра сообщает молодой маме, что можно покидать отделение, берет ребенка и провожает маму в выписную комнату.
Здесь мама переодевается, а медсестра одевает ребенка. Когда все готовы, согласно традиции, женщина с ребенком выходят к встречающим, медсестра передает малыша на руки родственникам. Большой букет маме будет в радость, но с выбором цветов надо быть осторожным, отдавая предпочтение тем, которые не обладают резким запахом. По традиции медсестру после передачи ребенка принято угощать сладким (конфеты или торт).
Одной из последних модных тенденций является торжественная встреча с видео- и фотосъемкой и даже небольшой фуршет в специальном помещении при выписной комнате. Чтобы не испортить праздник, обсудите с родственниками заранее, в каком формате будет происходить встреча, кто поедет за вами в роддом, хотите ли вы устраивать застолье с родственниками, на какой машине вы повезете малыша домой (на своей, приятеля, такси) и кто будет вас фотографировать или снимать на видеокамеру.
Чаще всего организация встречи мамы с ребенком ложится на плечи молодого отца. Ему предстоит не только организовать встречу, но и подготовить дом к новому обитателю. Хорошо, если кто-то из мудрых родственников разделит с молодым ним эти заботы. Генеральная уборка и проветривание комнат необходимы, но не стоит увлекаться бытовой химией, эти средства могут вызвать аллергию у новорождённого. Запаситесь провизией на ближайшее время, в первые дни после приезда из роддома будет сложно вырваться в магазин. При подготовке праздничного ужина учтите, что рацион кормящей мамы сильно ограничен из-за того, что многие продукты вызывают аллергию или нарушение пищеварения у ребенка.
Желательно, чтобы в этот волнующий день рядом с молодыми родителями были только самые близкие и дорогие люди. Праздничный ужин не должен быть долгим, не дольше часа. Все гости должны быть абсолютно здоровы, в период эпидемии лучше выдать им одноразовые маски, кроме того они должны часто мыть руки и избегать близких контактов с новорожденным. Будьте готовы к тому, что ребенок быстро устанет и заплачет. В таком случае малышу с мамой придется уединиться в отдельной комнате.
А если вы хотите устроить для себя или своей семьи красивый праздник в день выписки из роддома, существует компания, по организации выписок из роддома на профессиональном уровне, которую мы можем смело порекомендовать: https://prostorad.ru .
Всё о беременности Всё об инфекциях
Екатерина СвирскаяПолезная статья? Тогда поставьте лайк 🙂
Причины поздней выписки малыша
В первые дни жизни всем новорожденным свойственно появление так называемых «переходных состояний», то есть состояний, пограничных между здоровьем и болезнью, что может отсрочить выписку.
Потеря массы тела связана главным образом с низким поступлением и возросшей потребностью малыша в питательных веществах и воде. В норме максимальная потеря веса наблюдается на 3-4-й день жизни и обычно не превышает 6% от первоначальной массы тела. Если потеря высока, то необходимо найти её причину (общее ослабленное состояние ребенка, вялое сосание, врожденные заболевания или недостаток молока у матери) и лишь потом готовиться к выписке.
Выраженная желтуха новорожденных (после 4 суток). Желтуха новорожденных возникает в первые несколько дней жизни и связана с разрушением плодовых эритроцитов (красных кровяных телец) в крови малыша. Самостоятельно проходит через 1-2 недели. При интенсивной желтухе производят исследование крови на билирубин — пигмент, который образуется в результате разрушения эритроцитов, и в больших концентрациях оказывает токсическое воздействие на головной мозг. Наиболее сильная желтуха наблюдается при конфликте между группами и/или резус-факторами крови матери и плода (гемолитическая болезнь). Для лечения желтухи проводится фототерапия: ребенка помещают под специальную лампу, под воздействием света билирубин переходит в нетоксическую форму и выводится из организма с мочой. Также проводится инфузионная терапия (внутривенное введение жидкостей), а в тяжелых случаях заменное переливание крови.
Незрелость. Дети, родившиеся незрелыми, с признаками задержки внутриутробного развития, предрасположены к большим потерям в весе, чаще имеют более выраженную, а порой и затяжную желтуху. Кроме того, у них нередко возникают трудности со вскармливанием, что может потребовать более длительного наблюдения в родильном доме.
Последствия внутриутробной гипоксии. Даже если в первые сутки состояние малыша не вызывает опасений, спустя несколько дней могут появиться беспокойство, частые срыгивания, нарушения тонуса мышц и рефлексов новорожденных, свидетельствующие о повреждении нервной системы. В подобных случаях детям порой требуется не только наблюдение врача, но и некоторая медикаментозная помощь, позволяющая снизить риск отдаленных последствий перенесенной гипоксии. Срыгивания через небольшой промежуток времени после кормления, могут быть не только следствием гипоксии, но и проявлением порока развития желудка — пилоростеноза, при котором сужен выходной отдел желудка, что затрудняет прохождение пищи в кишечник.
Сыпь на теле ребенка может быть связана с везикулопустулезом. Это инфекционное заболевание, вызванное стафилококками. Заражение происходит внутриутробно, если беременная имеет очаги хронической инфекции (кариозные зубы, хронический тонзиллит и другие). Дети, страдающие везикулопустулезом или имеющие другие очаги инфекции (воспаление глаз, пупочной ранки, пневмонии), а также воспалительные изменения в анализах крови, нуждаются в прохождении курса антибактериальных препаратов, что может быть причиной отсроченной выписки.
Если новорожденный ребенок нуждается в длительном лечении, то его переводят на выхаживание в специализированные отделения патологии новорожденных. Имеется несколько профилей таких отделений. Так, недоношенных детей, родившихся на сроке менее 34 недель беременности, переводят в отделения для второго этапа выхаживания. Дети с пороками развития часто требуют оказания ребенку экстренной хирургической помощи, что требует перевода их в детские хирургические отделения. Детей после перенесенной гипоксии при необходимости переводят в неврологические отделения, а деток с признаками инфекции в отделения патологии новорожденных или инфекционные отделения.