Если требуется реанимация…
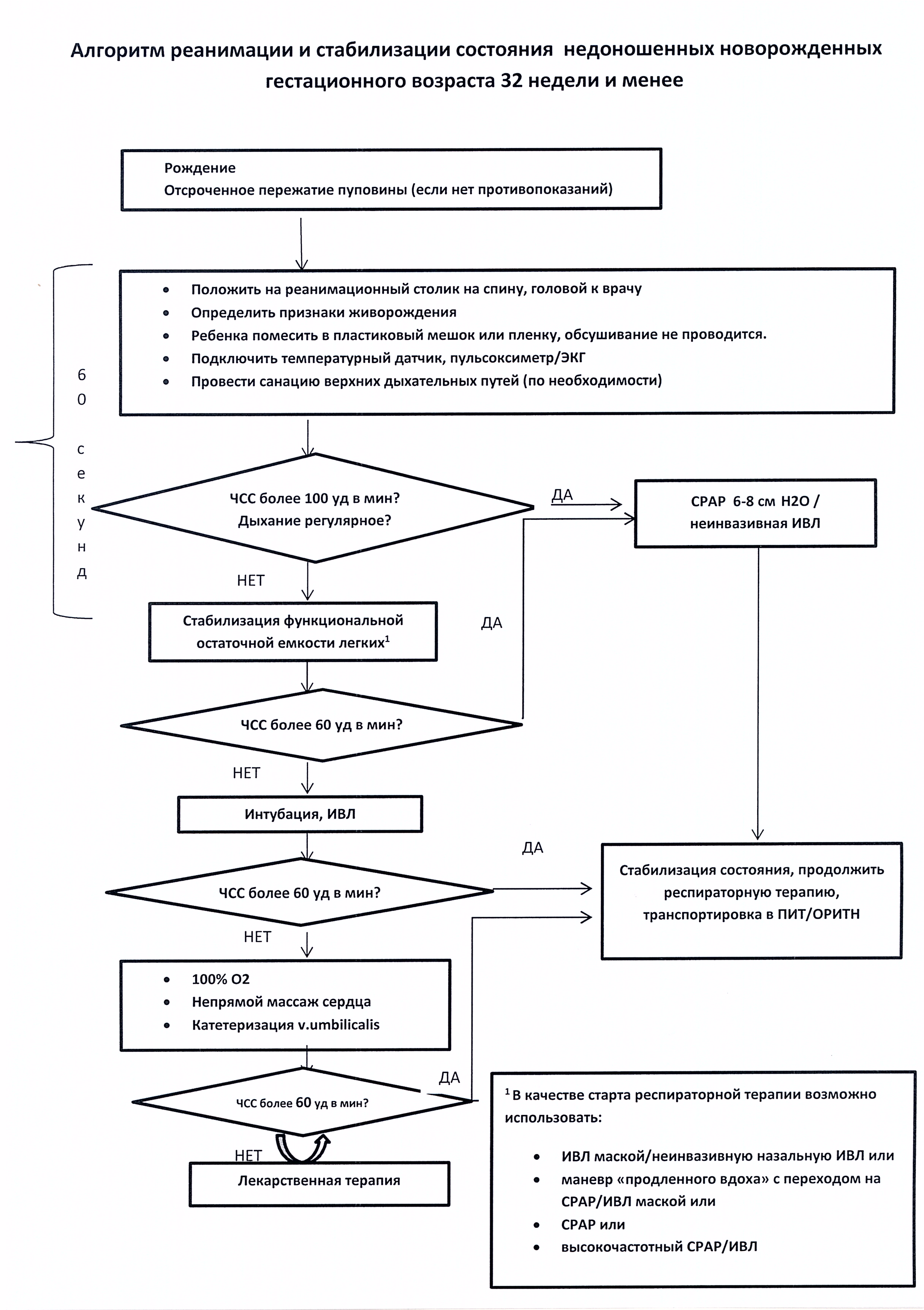
Итак, первый возможный этап выхаживания детская реанимация. В случае значительной незрелости жизненно важных систем новорожденного (например, если недоношенный ребенок не в состоянии самостоятельно дышать), он сразу после рождения попадает в отделение детской реанимации. Здесь малыши лежат в специальных кувезах, закрытых прозрачными колпаками с четырьмя отверстиями — по два с каждой стороны (для лечебных манипуляций). Все кувезы снабжены аппаратами искусственной вентиляции легких.
Дети, у которых отсутствует или слабо выражен сосательный рефлекс, первые несколько недель получают пищу — подогретое материнское молоко, иногда со специально подобранными добавками — через зонд — тонкую трубочку, введенную в желудок.
В кувезе поддерживается постоянная температура (ведь опасность представляет не только переохлаждение, но и перегрев) и влажность воздуха (около 60%), чтобы у ребенка не высыхали слизистые оболочки. Иногда кувезы снабжены водяными матрасами, которые приближают условия к пребыванию в амниотической жидкости. С помощью многочисленных трубок и проводов малыш подсоединен к мониторам, капельницам и другим аппаратам, контролирующим его пульс, температуру и дыхание, регулярно проводящим анализы крови, а также вводящим необходимые лекарства и выполняющим множество других важных функций. Если показатели, регистрируемые этими приборами, опасно отклоняются от нормы, раздается сигнал тревоги.
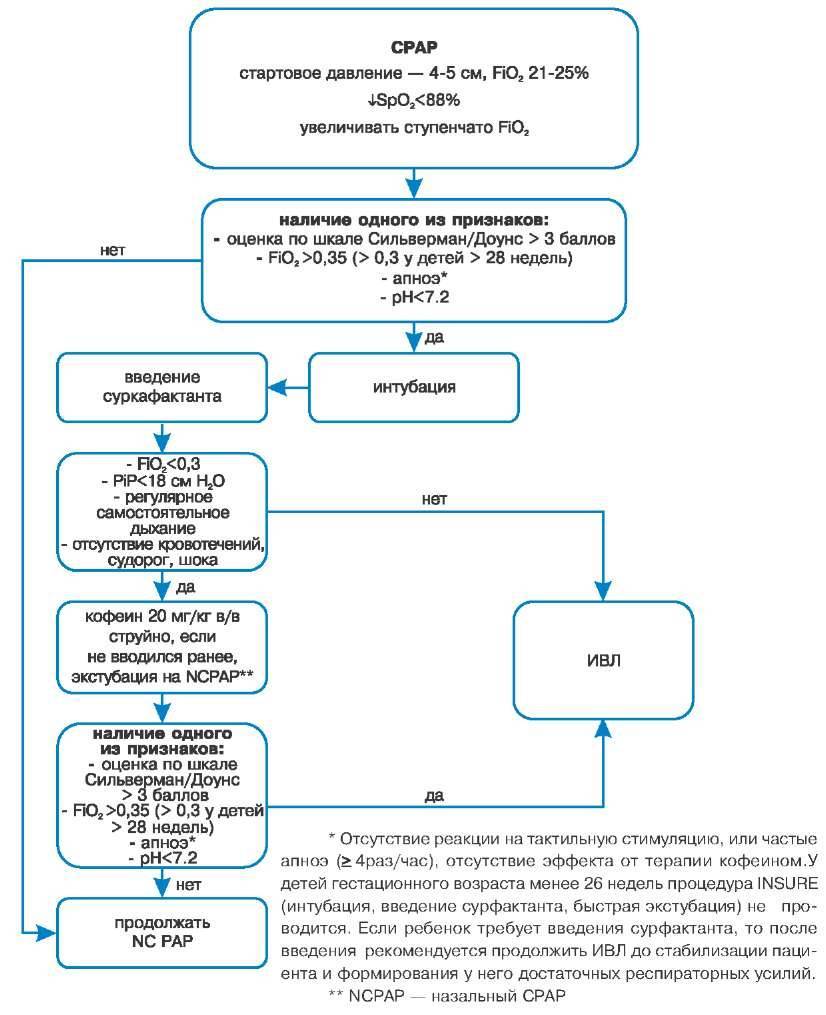
Реанимационные процедуры не ограничиваются искусственной вентиляцией легких и подачей пищи через зонд. Дети, родившиеся преждевременно, подвергаются опасности развития различных осложнений, большинство из которых при современном развитии неонатальной реанимации можно предотвратить или вылечить. Например, в легких, как известно, происходит важнейший для человеческой жизни процесс — газообмен: кислород воздуха переходит в кровь, а углекислый газ — из крови в воздух. Отвечают за это крохотные пузырьки, оплетенные сетью капилляров, — альвеолы. Вещество, противодействующее спадению альвеол в легких во время выдоха, так называемый сурфактант, образуется лишь на 22-24-й неделе беременности, поэтому глубоко недоношенные дети нуждаются во введении искусственно синтезированного сурфактанта. Таких примеров можно привести множество.
Когда ребенок в состоянии самостоятельно дышать и отпадает необходимость в искусственной вентиляции легких, начинается второй этап выхаживания, который обычно проводится в отделении интенсивной терапии новорожденных. Здесь недоношенные дети также помещаются в кувезы. В отличие от отделений реанимации, отделения интенсивной терапии не оборудованы аппаратами искусственной вентиляции легких. Тем не менее здесь обеспечивается дополнительная подача увлажненного и подогретого кислорода в кувезы, а также оптимальный влажностный и температурный режим. Ребенок находится в кувезе до тех пор, пока не сможет самостоятельно поддерживать температуру тела и обходиться без дополнительной подачи кислорода.
Помощь больному в условиях стационара
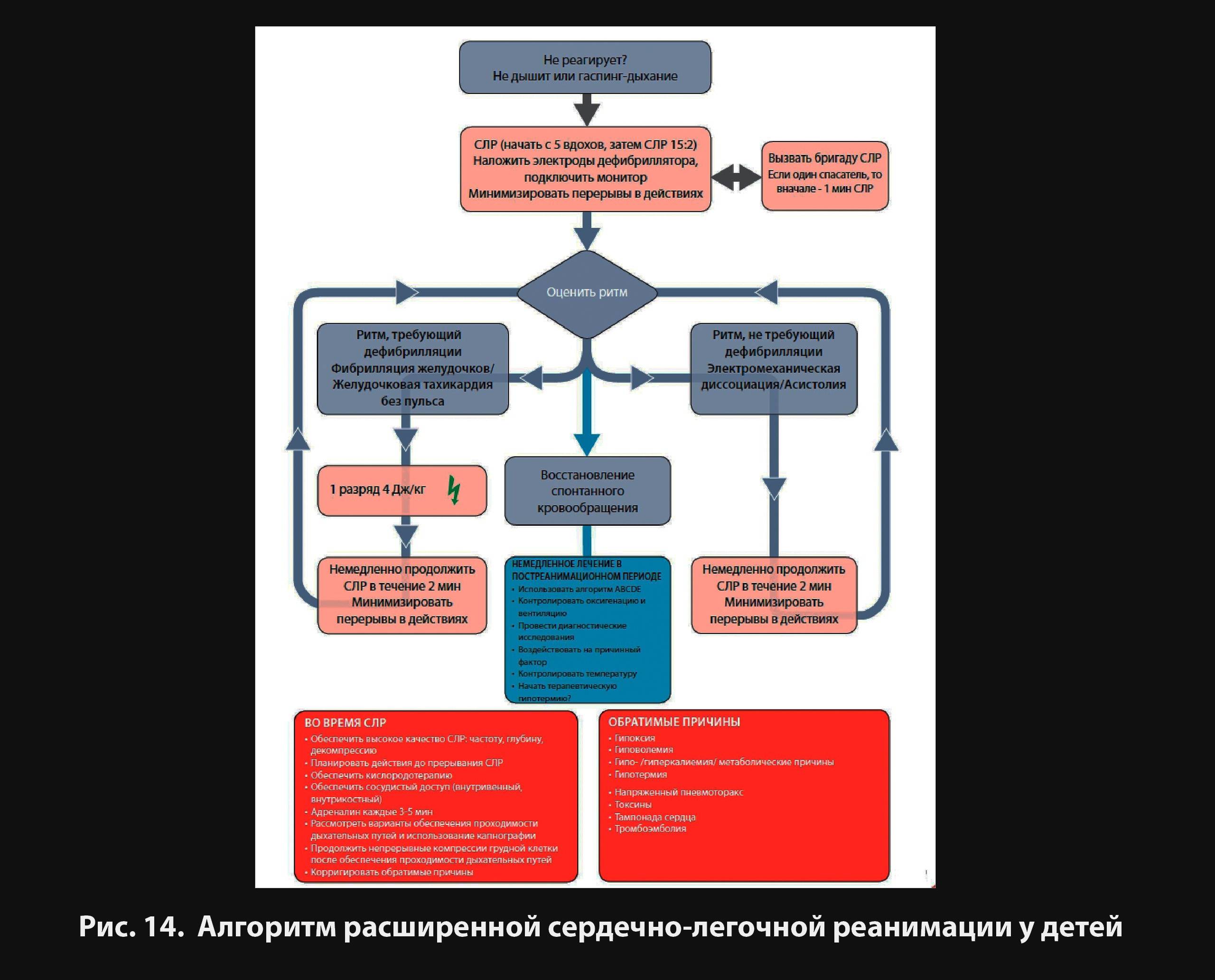
После доставки пострадавшего в больницу реанимация продолжается с использованием таких техник, как прямой массаж сердечной мышцы, дефибрилляция и применение медикаментов.
Этот вид реанимационной помощи осуществляют исключительно в условиях стационара. Проводится техника так:
- доктор рассекает грудину человека, что обеспечивает прямой доступ к органу;
- выполняется ритмичный массаж сердца, позволяющий восстановить поступление крови в сосуды всего организма.
Дефибрилляция
Этот метод подразумевает использование специальной аппаратуры – дефибриллятора. С его помощью врачи проводят воздействие на сердце электрическим током. Такая процедура оказывается эффективной при тяжелых состояниях у пациентов с такими нарушениями, как фибрилляция желудочков, супревентрикулярная и желудочковая тахикардия. Если же произошла полная остановка сердца, метод считается нецелесообразным.
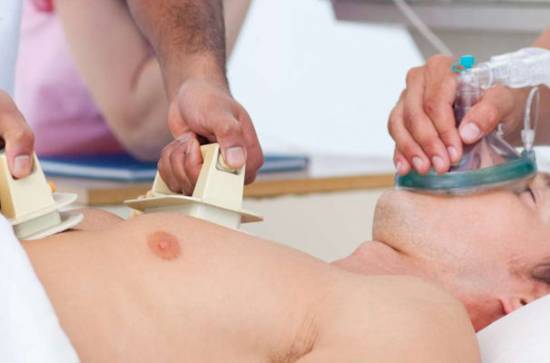
Дефибрилляция проводится в стационаре с помощью специального оборудования
При осуществлении реанимации врач вводит необходимые медикаментозные средства в вену или трахею пациента. Внутримышечные уколы при этом обладают низкой эффективностью, используются крайне редко.
Наиболее часто для сохранения жизни человека используют такие средства:
- Адреналин – наиболее эффективен при остановке сердца;
- Натрия гидрокарбонат – применяется для помощи пациентам с гиперкалиемией (высоким содержанием уровня калия) и метаболическим ацидозом.
В зависимости от вида заболевания и развившейся симптоматики у человека применяют многие другие медикаменты. Среди них нужно выделить антикоагулянты, гипотензивные и гипертензивные средства, транквилизаторы и другие.
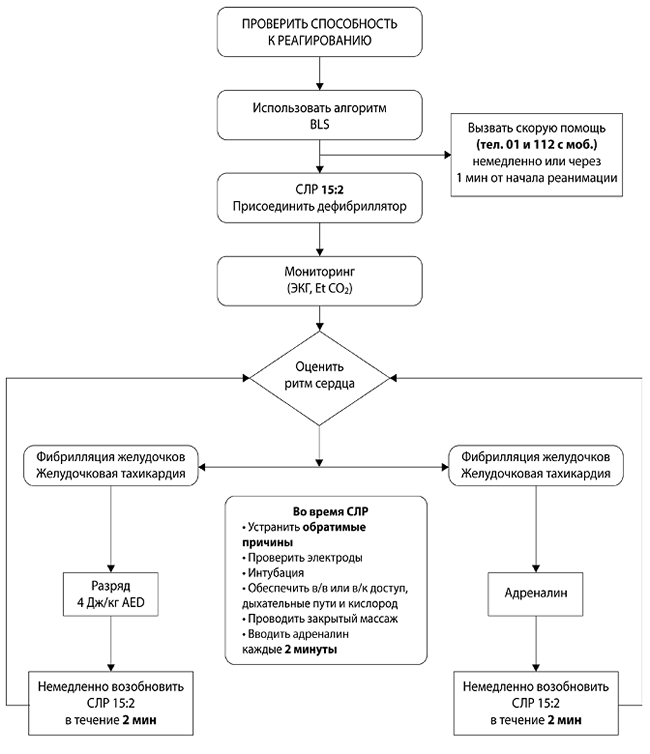
Сердечно-легочная реанимация, по новым стандартам, – это ряд мероприятий, направленных на выход пострадавшего из клинической смерти. К основным мероприятиям во время оказания помощи относят искусственное дыхание и компрессию грудной клетки. После госпитализации решение о виде реанимационных действий принимается врачами в экстренном порядке в зависимости от состояния пациента.
Этапы сердечно-легочной реанимации по новым стандартам
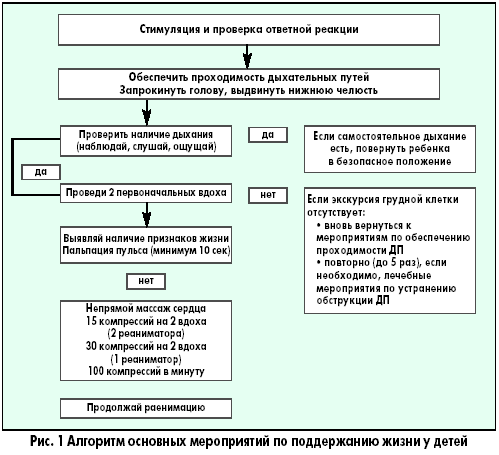
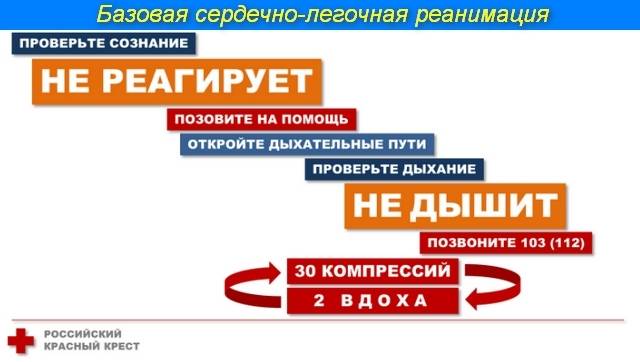
Это комплекс мероприятий, которые должен проводить любой человек в любом месте до приезда скорой помощи, при наличии у детей симптомов, указывающих на остановку дыхания и/или кровообращения. Далее речь пойдет именно о базовых реанимационных мероприятиях, которые не требуют специализированной аппаратуры или врачебной подготовки.
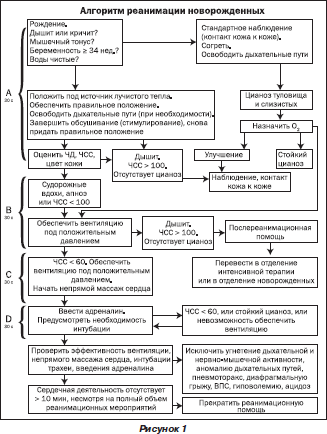
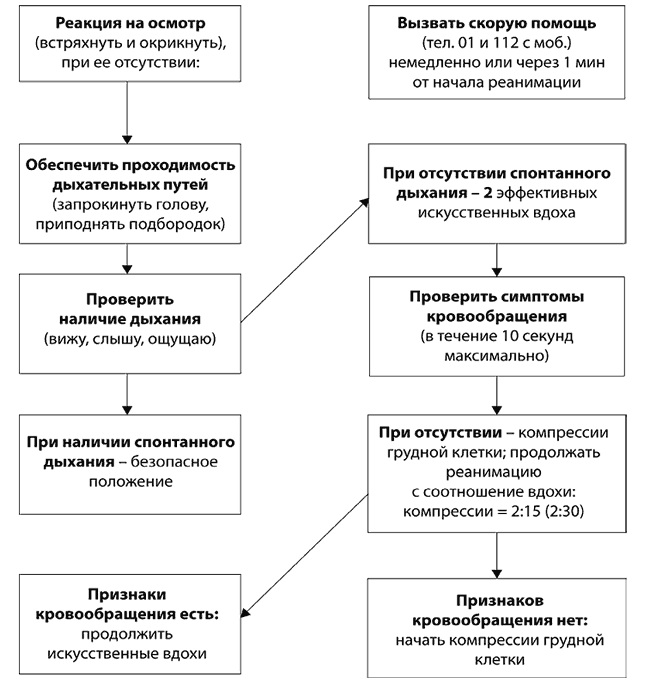
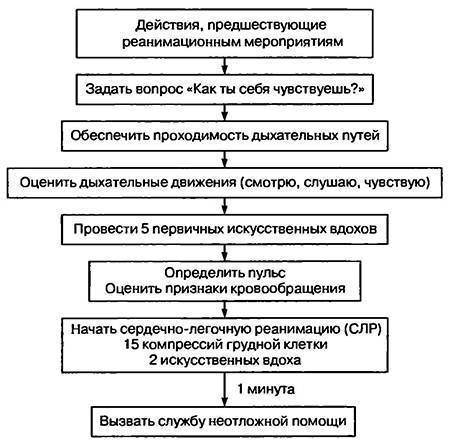
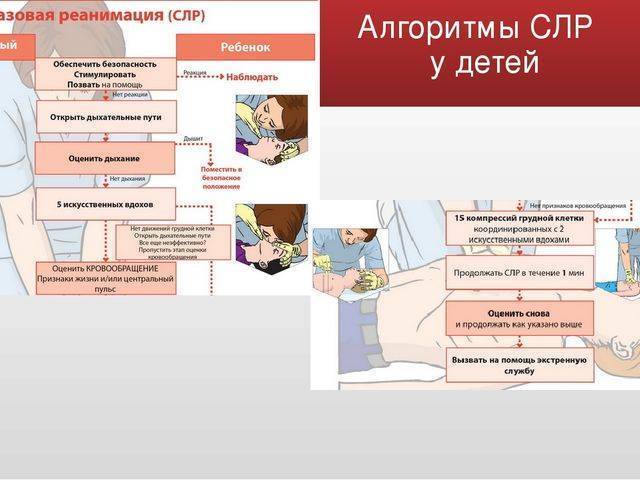
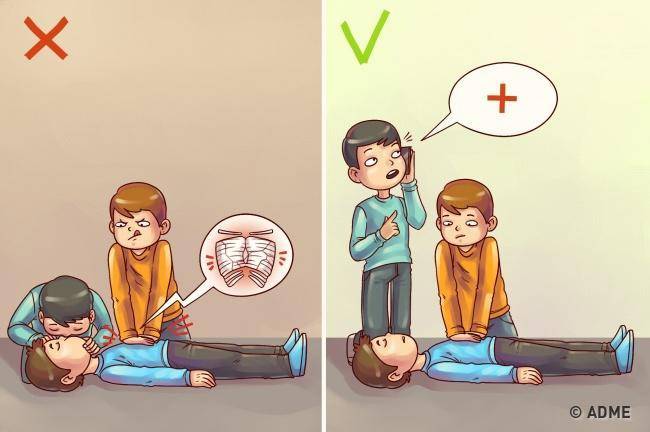
Крайне важно соблюдать правильный порядок проведения реанимационных мероприятий. Согласно последним медицинским протоколам, для спасения пострадавшего необходимо придерживаться алгоритма «АВС»:
- А — обеспечить проходимость дыхательных путей для оксигенации, устранить перекрытие просвета глотки и трахеи;
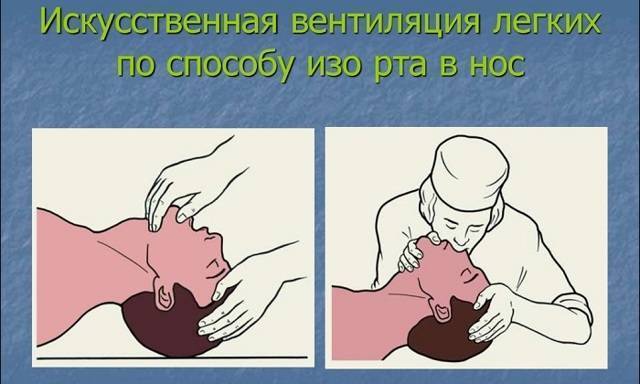
- В — выполнить дыхание методом «рот в рот» или «рот в нос»;
- С — восстановить кровообращение методом непрямого массажа.
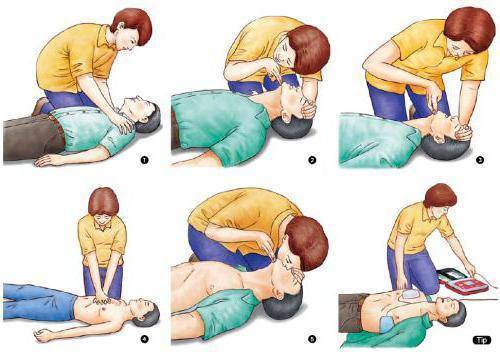
Важно соблюдать безопасность, перед началом СЛР необходимо уложить человека на жесткую, устойчивую и твердую поверхность или на пол. После этого наклонить голову набок, приоткрыть рот и убедиться, что просвет дыхательных путей не перекрыт
При обнаружении непроходимости — очистить дыхательные пути подручными средствами (платком или салфеткой). Для эффективного искусственного дыхания произвести прием Сафара — запрокинуть голову назад, выдвинуть челюсть вперед и кверху, приоткрыть рот одним движением. При признаках перелома позвоночника в области шеи только выдвинуть челюсть. Комплекс реанимации начинается с 30 компрессионных сжатий грудины, которые выполняет один человек ритмично без перерывов. Для этого необходимо поместить правую руку с упором ладони на нижнюю часть грудины по центру, поверх правой руки приложить левую и сплести пальцы.
Для выполнения массажа сердца руки должны быть прямыми, не согнутыми в локтевых суставах. Выполняют 100-120 нажатий в минуту с ритмичной компрессией грудины на 5-6 см вглубь, до полного расширения грудной клетки после сжатия. После 30 компрессионных сжатий совершают 2 выдоха в полость рта или носа пострадавшего на протяжении 1 секунды. При проведении дыхания методом «рот в рот» необходимо сжать ноздри пальцами перед совершением выдоха. Во время двух выдохов следует смотреть на грудную клетку: расправление и поднятие свидетельствуют о правильном выполнении. Если грудная клетка не поднимается и не опускается, необходимо проверить, проходимы ли дыхательные пути, возможно понадобится повторить прием Сафара. При СЛР нужно обязательно проверять пульс каждые 2 минуты. Реанимируют без остановок до 30- 40 минут.
При своевременном начале помощи повышается шанс на спасение человека
Для этого важно четко соблюдать правила проведения сердечно-легочной реанимации. Об эффективном выполнении комплекса СЛР свидетельствует:
- появление пульса на сонных артериях — дабы убедиться, что пульс сохраняется, массаж сердца можно прекратить на 3-5 секунд;
- возвращение реакции зрачков на световой раздражитель — сужение свидетельствует об обогащении оксигенированной кровью головного мозга;
- появление самостоятельного дыхания с полноценным устойчивым вдохом и выдохом, без эпизодов судорожных вдохов с последующим прекращением (апноэ);
- исчезновение синюшности кожи лица, губ, кистей;
Следует помнить, что неправильно оказанная доврачебная помощь нередко наносит больше вреда, чем ее отсутствие. Следующие ошибочные рекомендации и мифы часто встречаются в интернете (правило четырех «НЕ») :
- Не проверяйте дыхание с помощью зеркальца или перышка — вы тратите время на его поиск, вам может помешать влажность на улице, а при использовании перышка ветер может помешать достоверности результата. В такой ситуации вы ошибочно посчитаете мертвого человека живым.
- Не проверяйте зрачковый рефлекс – это нужно уметь делать правильно и никак не с помощью обычного фонарика. Если человек жив, слишком яркий свет при отдельных заболеваниях может повредить сетчатку. Наконец, существуют неврологические нарушения, при которых этот рефлекс не будет работать у особы с сохраненными витальными функциями.
- Не стоит делать прекардиальный удар. Для этого нужна соответствующая практика, к тому же такой способ не доказан с точки зрения эффективности, а в некоторых случаях может принести еще больший вред.
- Не делайте ИВЛ без защиты (без пленки-клапана) незнакомых людям – высокий риск передачи инфекции. Если во время проведения искусственной вентиляции грудная клетка не подымается, стоит предположить, что воздух проходит в желудок, или же дыхательные пути закупорены. В первом случае ограничьтесь НМС, во втором – очистите рот или примените прием Геймлиха.
Показания к переводу в данное отделение
- дыхательная, сердечно-сосудистая, почечная, печеночная, надпочечниковая недостаточность в острой форме;
- нейротоксикоз, токсикоз с эксикозом 2-3 степени;
- гипертермический, геморрагический или судорожный синдром;
- аллергические реакции;
- тяжелые инфекции;
- необходимость проведения сложных процедур и обследования.
В отделении интенсивной терапии для новорожденных клиник «Мать и Дитя» есть все, чтобы принять детей с вышеперечисленными диагнозами.
Здесь всегда готовы оказать всестороннюю помощь. Мы принимаем детей, рожденных не только в нашей клинике, но и нуждающихся в лечении малышей из других роддомов. В нашем отделении оборудован блок интенсивной терапии и блок реанимации.
В блоке интенсивной терапии находятся малыши, которые требуют особого внимания. Здесь есть все для осуществления качественного контроля за состоянием и развитием маленького пациента – новейшее оборудование, квалифицированный персонал.
В блок реанимации попадают новорожденные, требующие безотлагательной помощи и дети с очень низкой массой тела.
Каждое место в реанимации оснащено индивидуальным оборудованием:
Инкубатором, в котором поддерживается оптимальная, комфортная для ребенка, температура и влажность;
ИВЛ – аппаратом для проведения неинвазивной искусственной вентиляции легких;
Монитором, который круглосуточно контролирует жизненно важные функций организма – частоту пульса, дыхания, показатели насыщения крови кислородом, давления, сердечной деятельности;
Перфузором – устройством для введения медикаментов внутривенно;
Аппаратом, производящим санацию дыхательных путей.
Все используемые приборы сертифицированы и подключены к автономной станции, что гарантирует их бесперебойную работу.
Отделение интенсивной терапии — это комфорт и безопасность для малыша.
Новорожденный, тем более нуждающийся в специальном уходе, заслуживает особого отношения. Мы готовы обеспечить ему лучшие условия.
В обоих блоках круглосуточно дежурят квалифицированные медсестры, готовые в любую секунду оказать надлежащий уход. Ежедневно за состоянием малыша следит лечащий врач и заведующий отделением, при необходимости оперативно проводятся консультации с другими ведущими специалистами клиник «Мать и Дитя». Это и кардиологи, и генетики, и неврологи, и хирурги, и окулисты.
При желании родителей, медсестра или врач могут работать с ребенком индивидуально. Наш персонал всегда внимателен к маленькому пациенту и его родителям.
Все необходимые исследования (ультразвук, рентген и т.д.) проводятся на месте круглосуточно, круглосуточно работает и экспресс-лаборатория, которая позволяет в кратчайшие сроки оценить уровень важных показателей и необходимость коррекции лечения.
Питание дети получают по индивидуальной схеме – при отсутствии противопоказаний дается сцеженное молоко, в иных случаях – подбирается оптимальная смесь.
Родителям у нас не менее комфортно!
Мы стараемся максимально облегчить непростой период в жизни родителей нашего пациента:
- Мама или другой член семьи может посещать ребенка в любое удобное время или находиться рядом круглосуточно. Мы можем предоставить в распоряжение собственную комфортабельную палату, рум-сервис, питание.
- Мы «за» грудное вскармливание и способствуем его сохранению – при необходимости сцеживать молоко, маме выделяется для этого специальное помещение.
- Мы приветствуем общение родителей с новорожденным, выкладывание на грудь матери, тесный контакт кожа к коже, ведь все это необходимо малышу и способствует его выздоровлению.
- Родители получают абсолютно всю информацию о состоянии ребенка, особенностях его лечения и уходе после выписки.
Пребывание в отделениях интенсивной терапии для новорожденных «Мать и Дитя» — это залог быстрого и полного выздоровления маленького сокровища.
Принять решение не реанимировать – уголовно наказуемо
Юрист Полина Габай

Полина Габай
На сегодняшний день не существует нормативного правового акта, регламентирующего правила оказания первичной реанимационной помощи новорожденным. Ранее основные принципы организации и алгоритмы оказания первичной и реанимационной помощи новорожденным в родильном зале были утверждены Приказом Минздравмедпрома РФ от 28.12.1995 № 372 (далее – Приказ № 372), однако приказ утратил силу еще в 2010 году.
В связи с тем, что содержание Приказа № 372 устарело и перестало быть актуальным, Минздравсоцразвития РФ направило Письмо от 21.04.2010 № 15-4/10/2-3204 «О направлении методического письма Минздравсоцразвития РФ „Первичная и реанимационная помощь новорожденным детям”», в тексте которого были учтены обновленные подходы к первичной реанимации новорожденных.
Этим письмом установлены показания и особенности осуществления медицинских мероприятий, выполняемых в рамках различных этапов реанимации, а также установлена последовательность проведения основных реанимационных мероприятий. Помимо этого, письмо содержит отдельный раздел, посвященный особенностям оказания первичной реанимационной помощи новорожденным. Однако оно носит рекомендательный характер и регламентирует, скорее, процедурные вопросы, связанные с осуществлением реанимации. В нем нет ответов на вопросы, связанные с конфликтами интересов, возникающими при нежелании родителей (одного из родителей) дать согласие на проведение реанимационных мероприятий в отношении своего новорожденного ребенка.
Еще – существуют критерии живорождения. Согласно пункту 3 Медицинских критериев, утвержденных Приказом Минздравсоцразвития № 1687н, живорождением является момент отделения плода от организма матери посредством родов при соблюдении всех перечисленных критериев:
1) срок беременности 22 недели и более;
2) масса тела новорожденного 500 грамм и более (или менее 500 грамм при многоплодных родах) или, в случае если масса тела ребенка при рождении неизвестна, при длине тела новорожденного 25 см и более, при наличии у новорожденного признаков живорождения (дыхание, сердцебиение, пульсация пуповины или произвольные движения мускулатуры независимо от того, перерезана пуповина и отделилась ли плацента).
Поэтому наличие одного из признаков живорождения свидетельствует о том, что ребенок родился живым и требует всей необходимой медицинской помощи. То есть если нет сердцебиения, но есть, например, пульсация пуповины, то это не избавляет врача от необходимости проведения реанимационных мероприятий.
Рождение заведомо паллиативного ребенка не дает права его не реанимировать. При ряде врожденных патологий женщина имеет право на законное прерывание беременности на любом сроке, а после рождения принять решение не реанимировать она может, но это уголовно наказуемо, так как это квалифицируется как убийство или оставление в опасности.
Лучше даже не говорить об этом
Врач-реаниматолог, ОРИТН (реанимация и интенсивная терапия новорожденных), Санкт-Петербург
– У врачей нет ни юридического, ни морального права прекращать работать, бороться за жизнь. Иногда с высокой долей вероятности мы можем сказать, что у ребенка будут тяжелые повреждения головного мозга, тяжелая инвалидизация по зрению, слуху, психомоторному развитию. Но нельзя все случаи свести к одному уравнению: если есть проблемы, то все будет очень плохо. Для многих родителей такой ребенок желанный, его принимают таким, какой он есть.
На этапе реанимации новорожденных очень мало отказов, чаще всего они бывают на этапе родильного дома. И очень часто они этнического свойства: в некоторых культурах не принято вне брака рожать ребенка, отцовство не признается мужчиной, и женщина вынуждена ребенка оставлять. Бывают асоциальные женщины, которые отказываются от своих детей, какими бы они ни родились – здоровыми или больными, недоношенными или полновесными. Но это бывает в роддоме, а те дети, которые приезжают к нам, чаще всего с родителями.
Врачам лучше не задумываться о том, что ребенок будет с инвалидностью, иначе теряется абсолютный смысл врачебной работы. Лучше тогда вообще не заниматься медициной. Не все врачи разделяют эту точку зрения, но те, кто работает с новорожденными, конечно, исключительные люди. Они верят в чудо, борются, прикладывают огромное количество усилий, это командная работа всего коллектива реанимации и специалистов, которые этих детей ведут и наблюдают.
Очень часто исходы у таких детей непредсказуемы, поэтому говорить заранее о прогнозе – очень смело, это большая ответственность. Мы этого избегаем. Мы говорим родителям так, как есть, и делаем все, что от нас зависит.
Юридически у родителей есть возможность написать отказ от реанимации. В законе есть формулировка, что сам пациент, достигший 15-летнего возраста, или его законный представитель, опекун может выбрать врача, отказаться от госпитализации и любой медицинской помощи, в том числе реанимационной.
Но когда реанимационная помощь оказывается в целях сохранения жизни, ее оказывают порой без согласия пациента. Например, консилиумом из трех врачей принимается решение о проведении операции по жизненным показаниям ребенку, потому что рядом с ребенком сейчас нет законных представителей. Решение принимается здесь и сейчас, это касается любой медицинской манипуляции.
У нас в России отказов от реанимационной помощи, культуры паллиативной помощи очень мало. Врачи на это не ориентированы, законодательство не очень проработано, есть страх претензий к врачам по поводу того, что что-то не сделано, доказать обратное будет крайне сложно.
За свою практику я один раз сталкивался с таким прецедентом. Ребенок родился больным. Мы знали, что он умрет. И без экстренной хирургической помощи это был вопрос нескольких дней. Родители отказывались от проведения любых манипуляций, а врачи настаивали на том, чтобы попробовать. Проблема была даже техническая: в нашей больнице не было никакой формы отказа от помощи, были только согласия. Было принято решение о том, чтобы ребенку провести операцию. Родители не без колебаний согласились. Ребенок умер через день после операции.
За исключением одного этого случая за шесть лет моей работы все родители были заинтересованы в том, чтобы ребенку помогли. И сами не рассматривали вопрос отказа, были благодарны, что ребенком занимаются, что его спасают.
«Нужно ли было спасать?» – это всего лишь мысли, которые приходят после. В реанимации об этом не думаешь, думаешь только о функциях организма и показателях, о признаках жизни. Мысли могут возникать вновь и вновь, но ты всегда понимаешь, что не можешь не делать этого, в том числе потому, что за это будет юридическая ответственность. И страх преследования намного выше, чем желание предлагать отказ от реанимации и способствовать реализации права законного представителя в этом отказе. Я считаю, что лучше об этом вообще не говорить, потому что в принципе непонятно, как его реализовать.
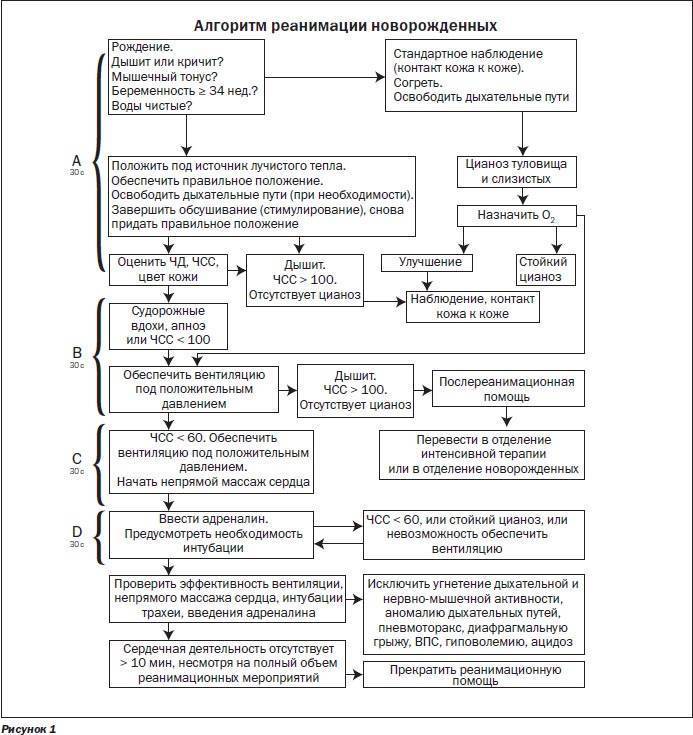
Реанимация новорожденных

К сожалению, не все роды проходят и оканчиваются успешно. Бывает так, что малышу требуется особая помощь. Наличие в роддоме реанимационного отдела для новорожденных – это шанс для большого количества детей выжить и вырасти здоровыми.
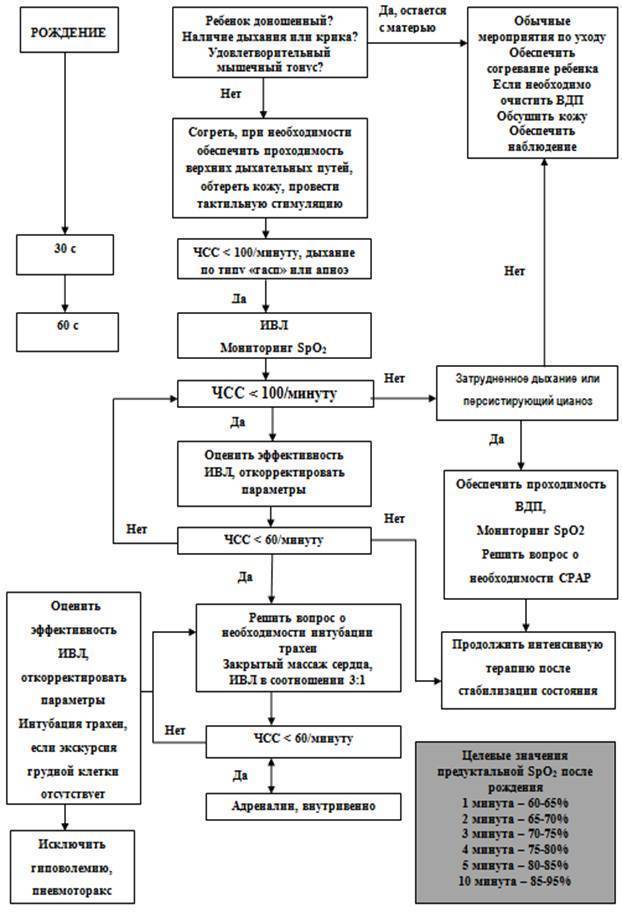
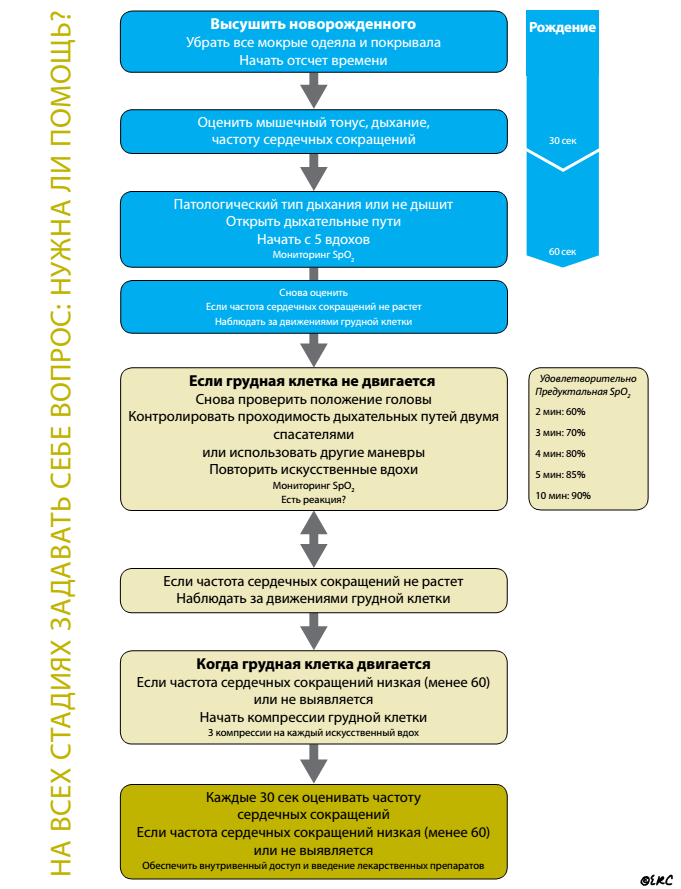
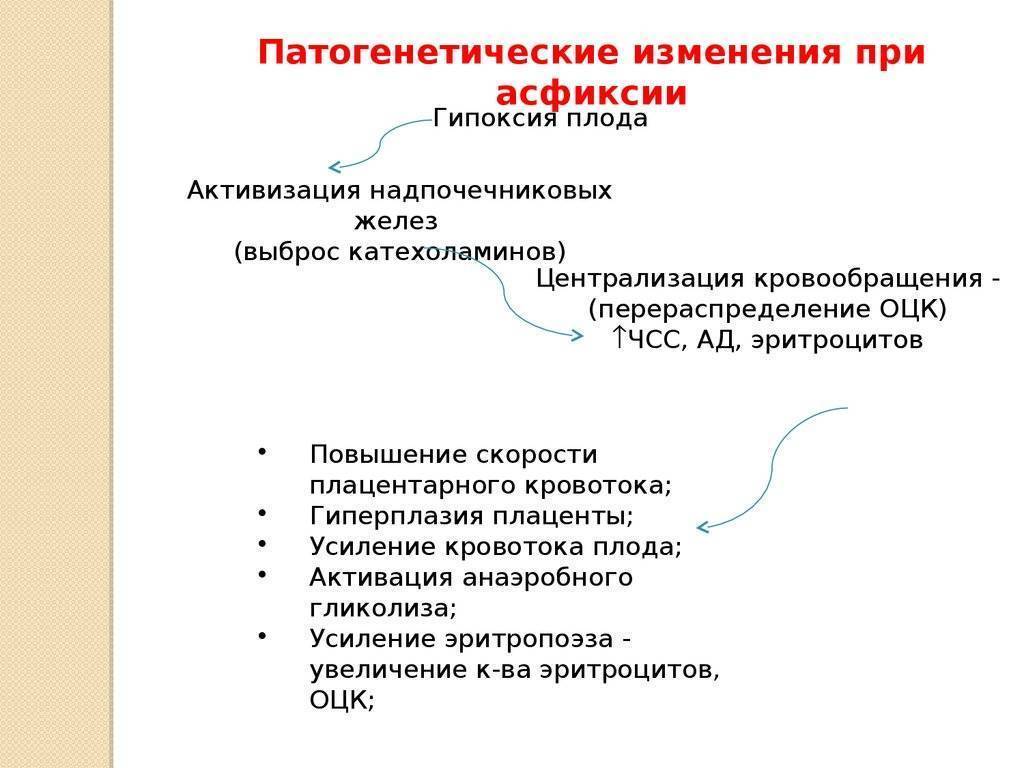
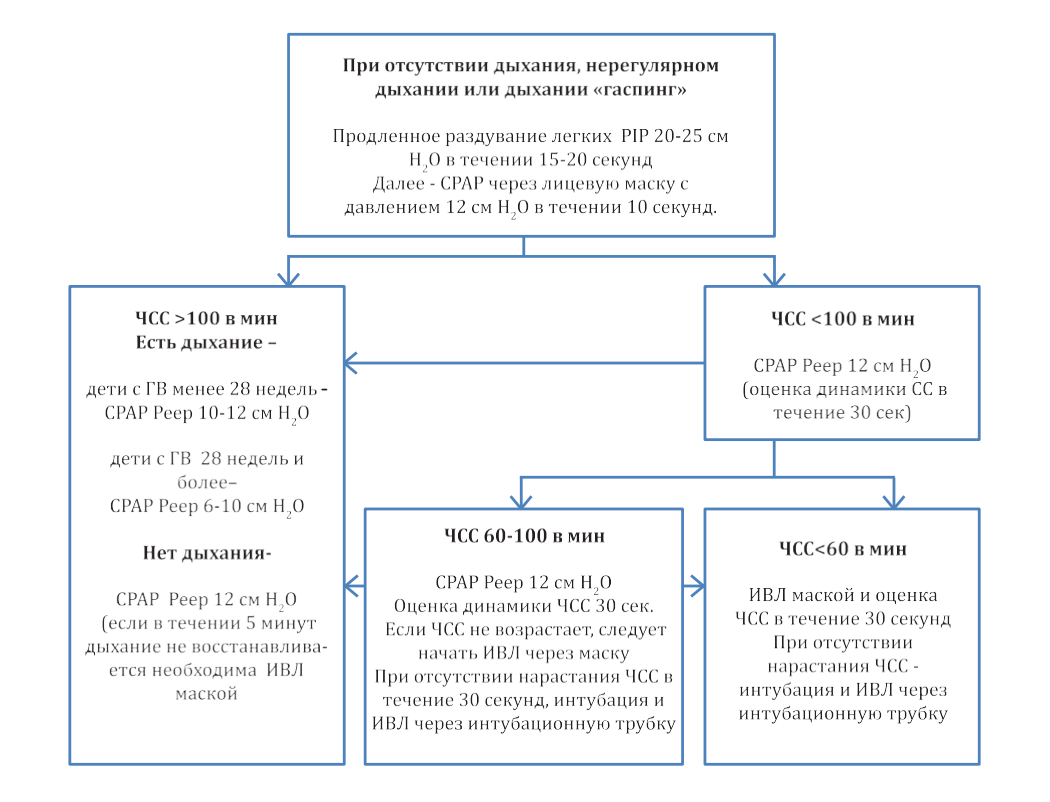
Реанимацией называют комплекс мер, призванных восстановить жизненно важные функции организма – в первую очередь кровообращения и дыхания. Реанимацией новорожденных называют лечебные мероприятия, которые проводятся сразу при рождении и в последующие сутки жизни ребенка для выведения из критического состояния.
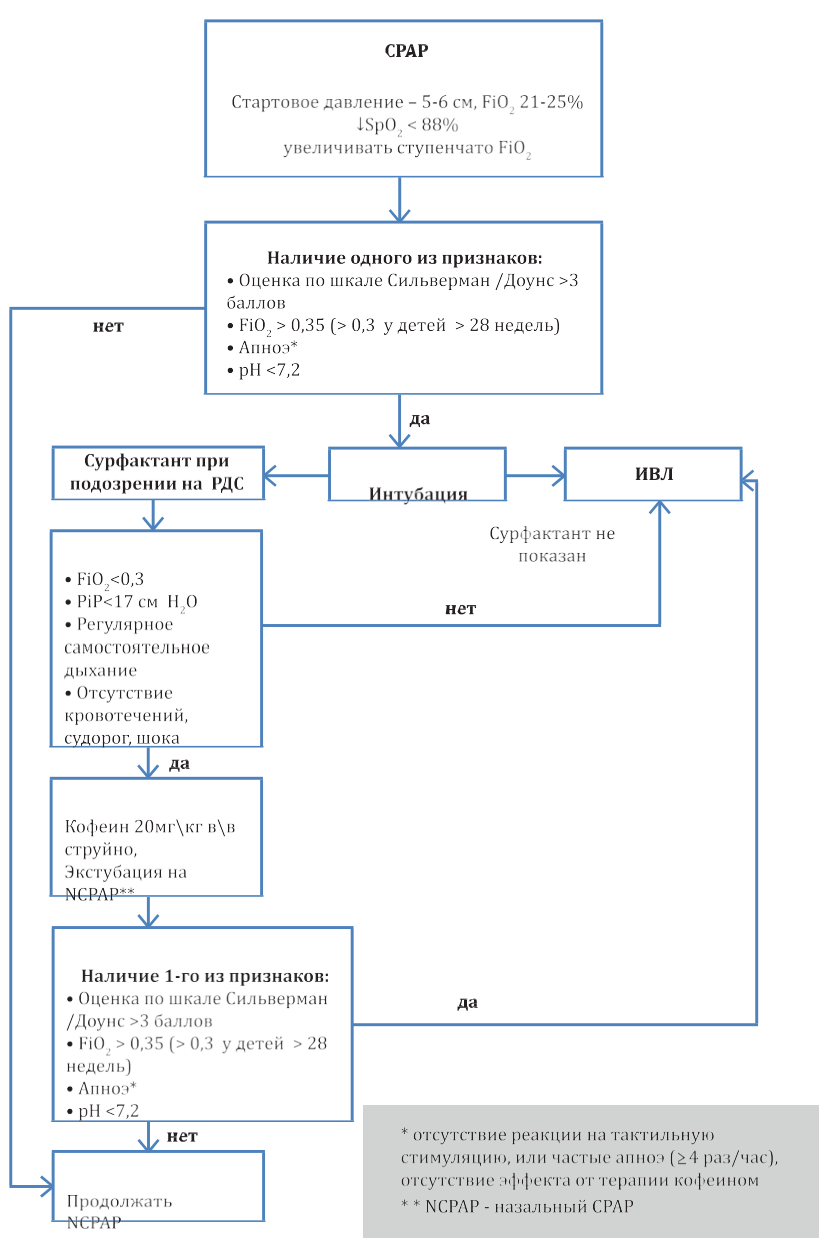
Реанимацию проводят в тех случаях, когда отсутствует дыхание или прекращается сердечная деятельность, или же при отсутствии обоих этих функций. Реанимация необходима и при пониженном пульсе малыша – менее 100 ударов в минуту, одышке, апноэ, гипотензии – то есть при так называемой сердечно-легочной депрессии.
По данным ВОЗ в специализированной помощи при рождении нуждаются до 10% новорожденных.
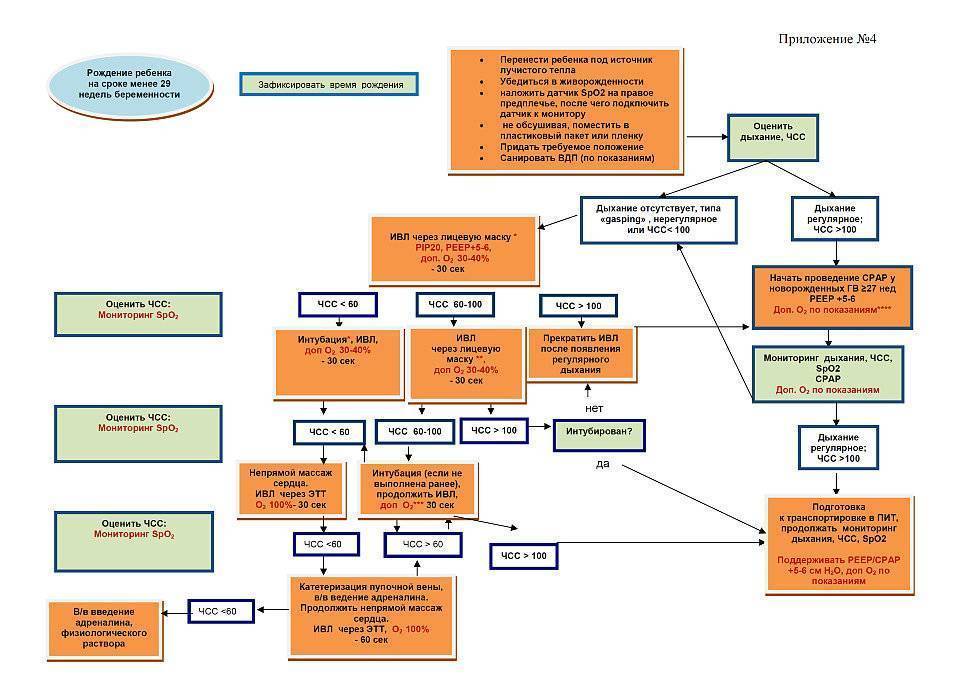
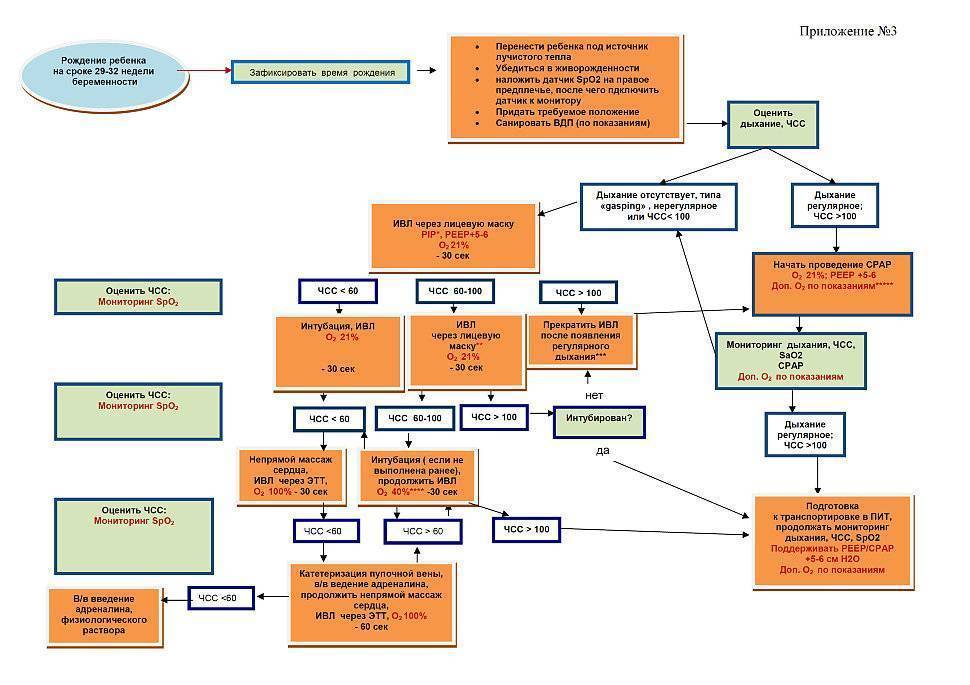
Второй этап – отделение реанимации новорожденных
Если первичные меры окончились налаживанием функций дыхания и сердцебиения, ребенка переводят в отдел реанимации и интенсивной терапии новорожденных. Там все действия врачей будут направлены на то, чтобы предотвратить или ликвидировать отек головного мозга, восстановление кровообращения, функции почек.
Малышу проводят так называемую гипотермию – локальное охлаждение головы малыша. Кроме того, новорожденному ребенку в реанимации проводят дегидратационную терапию, суть которой сводится к удалению избыточной жидкости из организма.
Осуществляется контроль над показателями крови младенца: свертываемостью, содержания белка, кальция, магния и др. В зависимости от степени тяжести состояния малыша, его помещают в кислородную палатку или в кувез с подачей кислорода и следят за температурой его тела, работой кишечника.
| Гипотериоз – заболевание, проявляющееся в снижении функции щитовидной железы, встречается и у детей. Диагностировать его можно и у грудных детей, для чего в роддомах берут соответствующий анализ крови. Однако может гипотериоз быть не только врожденным, но и приобретенным. В нашей статье мы расскажем об этом заболевании подробнее. | Атопический дерматит у грудничка В последние годы из-за все ухудшающейся экологической обстановки и снижения уровня жизни людей все больше малышей страдают от такого заболевания, как атопический дерматит. Возникая в легкой форме в виде покраснения и шелушения кожи, он со временем может перерасти в достаточно серьезное заболевание. |
| Оксолиновая мазь грудничкам Стараясь уберечь малыша от простудных заболеваний и инфекций, родители используют массу средств: от чеснока и меда до медицинских препаратов. Но как защитить ребенка, если ему нет и года? Сильнодействующие препараты могут быть опасны. На помощь приходит всем известная оксолиновая мазь. | Сепсис – инфицирование крови – встречается и у новорожденных детей. Это серьезное осложнение, требующее обязательного лечения, так как во многих случаях оно может стать угрозой жизни малыша. О причинах возникновения сепсиса и его лечении мы расскажем в нашей статье. |
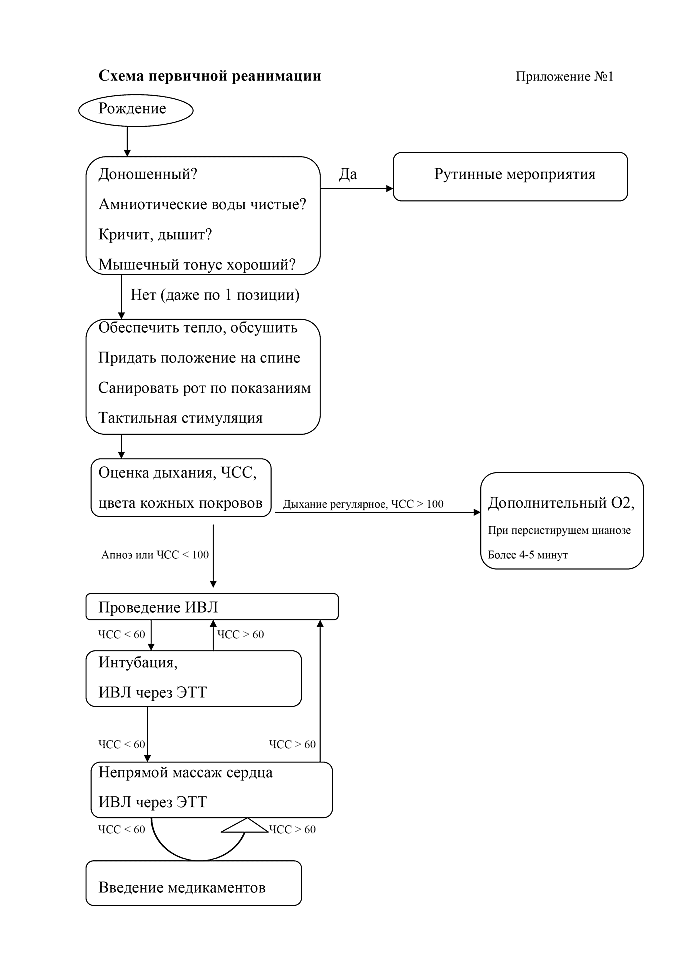
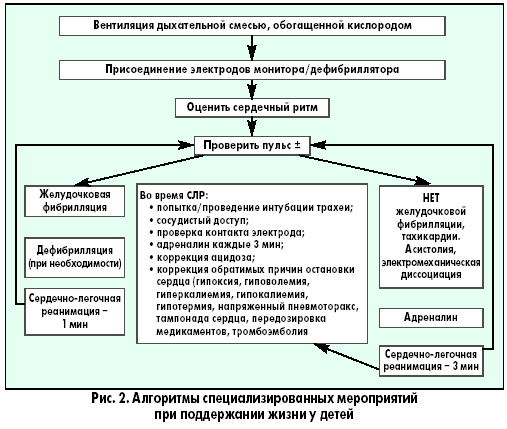
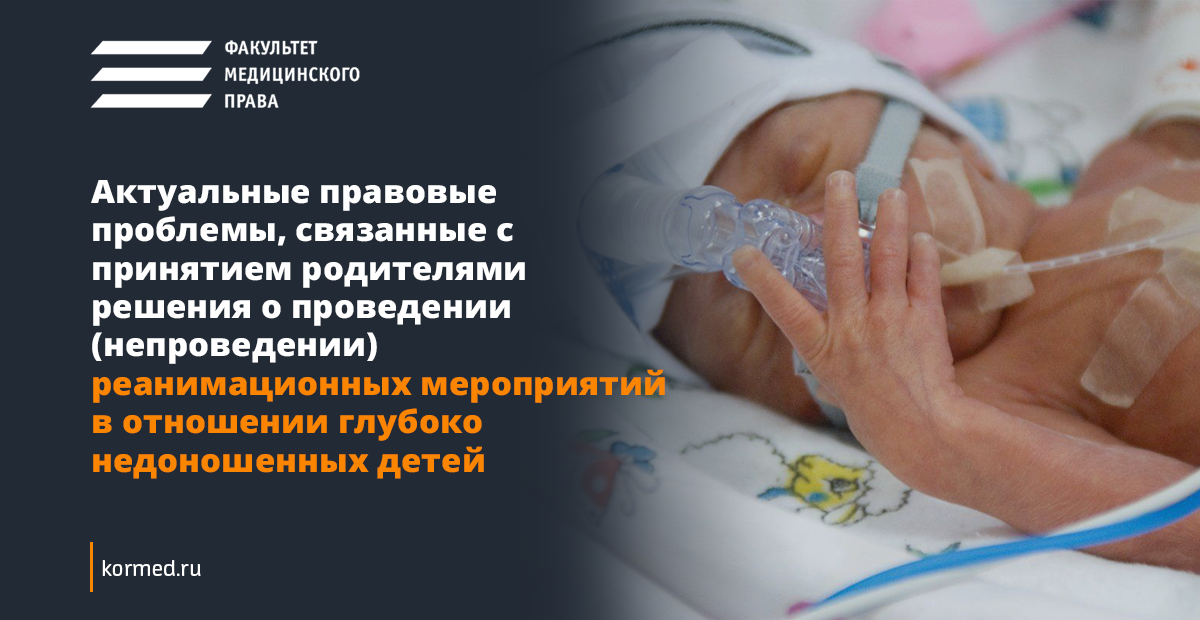
АВС или САВ?
Обеспечение проходимости дыхательных путей
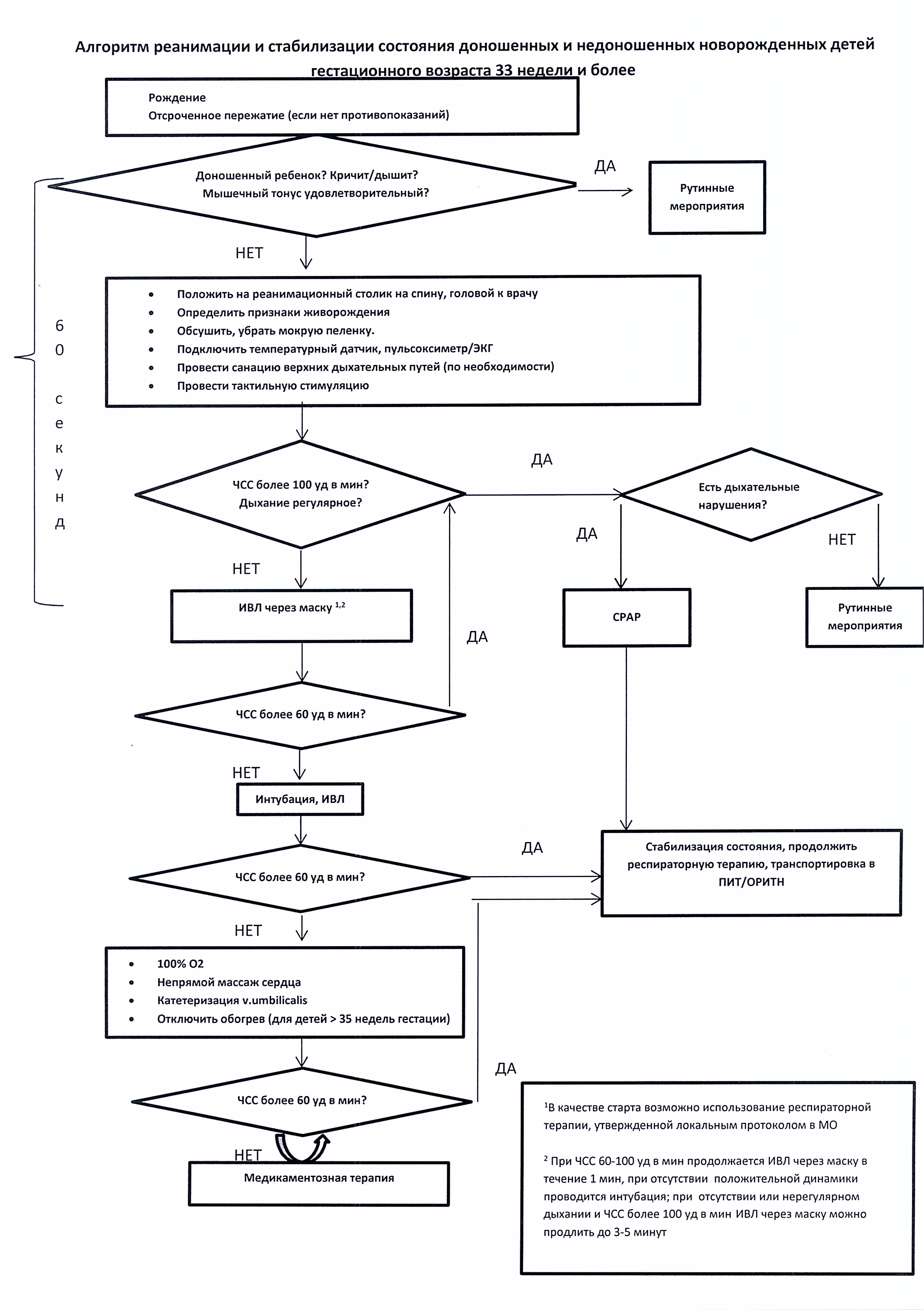
До 2010 года существовал единый стандарт оказания реанимационной помощи, который имел следующую аббревиатуру: АВС. Свое название она получила от первых букв английского алфавита. А именно:
- А — air (воздух) — обеспечение проходимости дыхательных путей;
- В — breathe for victim — вентиляция легких и доступ кислорода;
- С — circulation of blood — сжатия грудной клетки и нормализация циркуляции крови.
После 2010 года Европейским советом по реанимации были изменены рекомендации, согласно которым на первое место при проведении реанимационных мероприятий выходит проведение непрямого массажа сердца (пункт С), а не А. Аббревиатура поменялась с «АВС» на «СВА». Но эти изменения возымели эффект среди взрослого населения, у которых причиной критических ситуаций является в большинстве своем сердечная патология. Среди детского населения, как было указано выше, нарушения респираторные превалируют над сердечной патологией, поэтому среди детей по-прежнему руководствуются алгоритмом «АВС», по которому прежде всего обеспечивается проходимость дыхательных путей и дыхательная поддержка.
Как быть с эмоциями, пока ребенок в реанимации?
— Никто не имеет права осуждать вас за ваши чувства и действия. Никаких людей в белых пальто! Сейчас – только белые халаты!
— Чувствовать или не чувствовать вину – нормально. Но нужно понимать, что вы переживаете страшный период, который ребенок потом не вспомнит. Вы имеете право на очень многое и совсем не должны за это многое чувствовать себя виноватыми.
— Вы можете плакать. И при ребенке тоже. Врачи, говорящие, что ребенку нужна спокойная мама, ошибаются. Если мама не проживет боль сейчас, потом у ребенка точно какое-то время не будет спокойной мамы. Хорошая новость: реаниматологи все еще реалисты; скорее всего, они такую глупость не скажут. Это вы услышите уже в лечебном отделении.
— Вы можете обратиться к психологу. Сейчас или когда все закончится. Нет ничего постыдного в том, чтобы не победить в одиночку такие травмирующие обстоятельства. Сегодня, лавируя между бутылочками и пеленками, вы забыли о своих переживаниях и отлично справляетесь, а завтра обнаружили, что у вас затяжная депрессия и панические атаки. Тут действует простой принцип: лучше раньше, чем позже.
— Вы можете задавать врачам вопросы. Но помните: они на них ответят. И это будут факты, а не прогнозы. Мне показалось, что реаниматологи – люди, умеющие жить одним днем, как никто другой. Утешение и предположения – не к ним. От них – только факты о текущем положении дел.
— Если какой-то вопрос не дает покоя, всегда лучше спросить врача, чем интернет.
— Вы можете не сидеть с малышом все отведенное время. Ваша любовь к ребенку не измеряется количеством часов, проведенных в реанимации. Даже 5 минут там могут быть безумно тяжелы. И вы молодцы, что выдерживаете столько, сколько можете
«Разрушиться нельзя сохраниться», – тут важно поставить запятую в свою пользу
— Если такая возможность есть, звоните в реанимацию по очереди со вторым родителем. Звонки даются нелегко, и взять их на себя целиком – разрушительная идея.
— Если вы кормите грудью, то можете сохранить молоко, сцеживаясь. А можете не сохранить. И это нормально.
— Если вы кормите грудью, можно наконец нарушить диету кормящих, выкурить сигарету-другую, выпить вина. Если можете расслабляться – расслабляйтесь.
— Как бы цинично это ни звучало, скорее всего, вы впервые остались без младенца надолго, и можно найти время на себя: встречайтесь с друзьями, занимайтесь хобби, работайте, сидите в ванной, сколько захотите, ходите в туалет в непривычном одиночестве.
— Займитесь сексом. Наверняка ребенок не всегда этому способствовал. Сейчас вы вдвоем, и это не только страшно. Секс в такой непростой период укрепляет отношения. Кроме того, это удивительный опыт, помогающий поддержать партнера и в то же время разделить горе.
— Посмотрите сериал, лучше комедийный и без детей в сценарии. Мы смотрели «Массовку». Отлично подходит для такого случая.
— Вы проживаете тяжелейший опыт, после которого очень повзрослеете, даже если вам уже немало лет. Вы правда все можете.
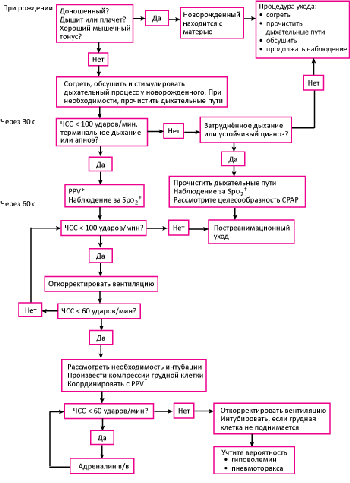
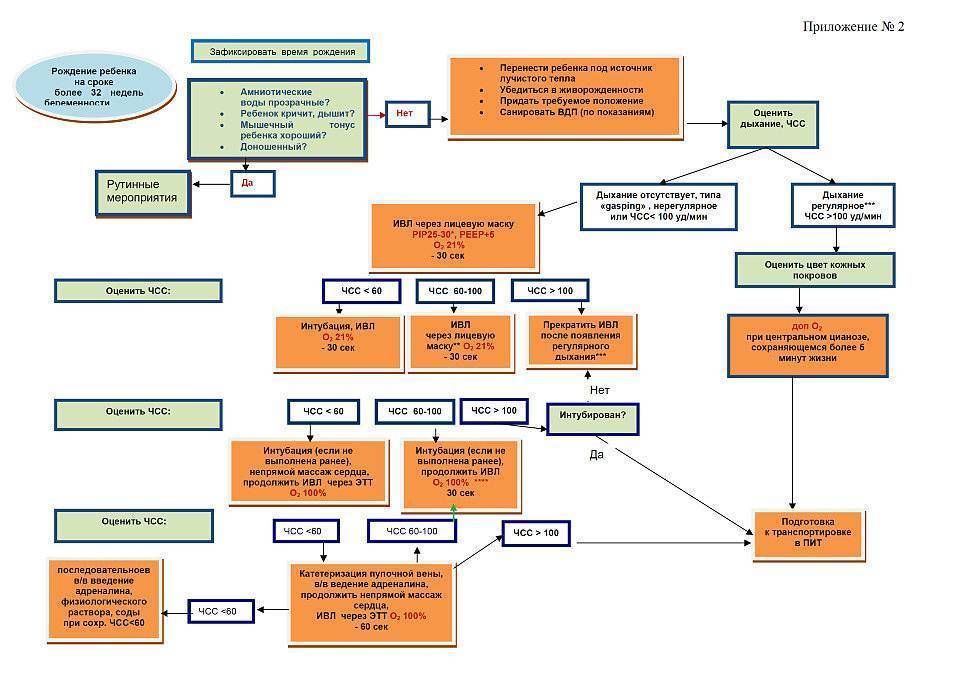
Что нужно для проведения реанимации в родильном зале?
Если потребность в оказании подобных мероприятий невелика, то для их проведения потребуется один человек. В случае тяжелой беременности и ожидания проведения полного комплекса реанимационных действий в родильном находятся два специалиста.
Реанимация новорожденного в родильном зале требует тщательной подготовки. Перед процессом родов следует проверить наличие всего необходимого и удостовериться в рабочем состоянии аппаратуры.
- Нужно подключить источник тепла, чтоб реанимационный столик и пеленки были прогреты, одну пеленку свернуть в виде валика.
- Проверить, правильно ли установлена система подачи кислорода. Должно быть достаточное количество кислорода, правильно отрегулированное давление и скорость подачи.
- Следует проверить готовность оборудования, которое требуется для отсасывания содержимого дыхательных путей.
- Приготовить инструменты для устранения желудочного содержимого в случае аспирации (зонд, шприц, ножницы, закрепляющий материал), аспиратор мекония.
- Подготовить и проверить целостность реанимационного мешка и маски, а также набора для интубации.
Набор для интубации состоит из эндотрахеальных трубок с проводниками, ларингоскопа с разными клинками и запасными батарейками, ножниц и перчаток.