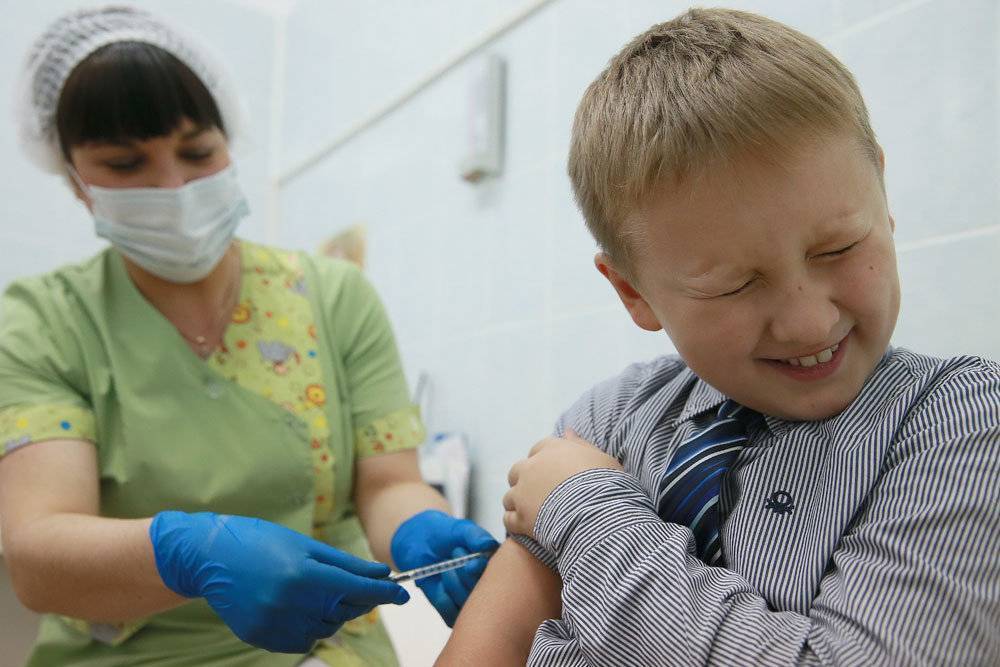
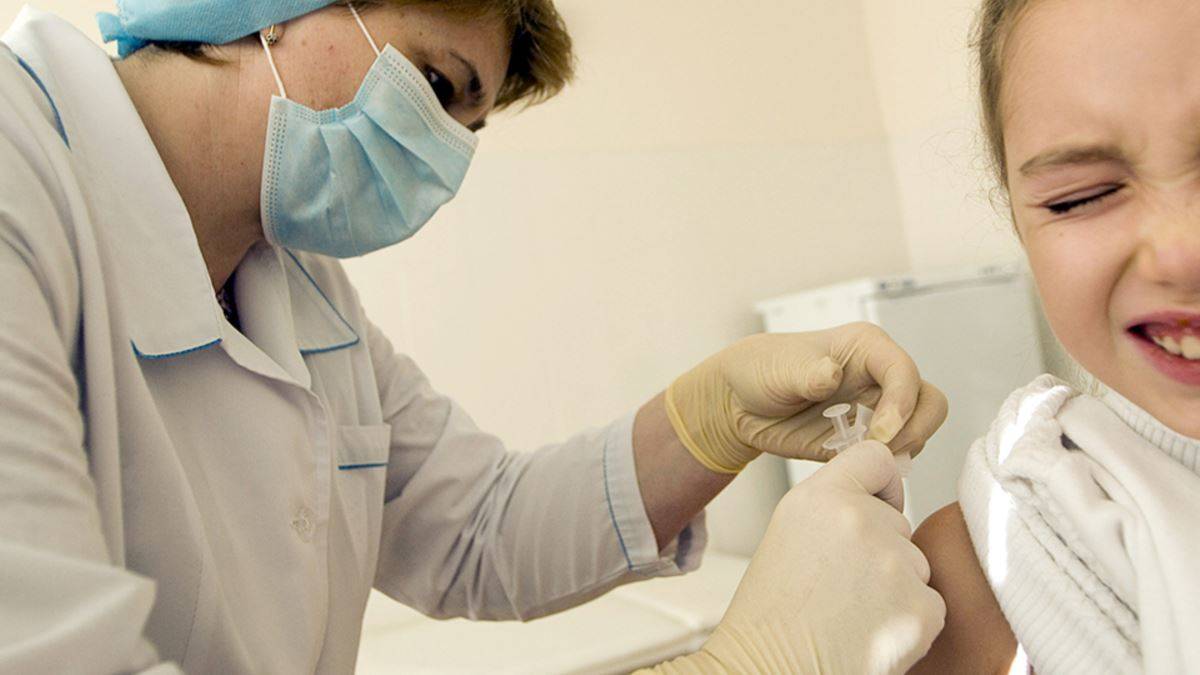
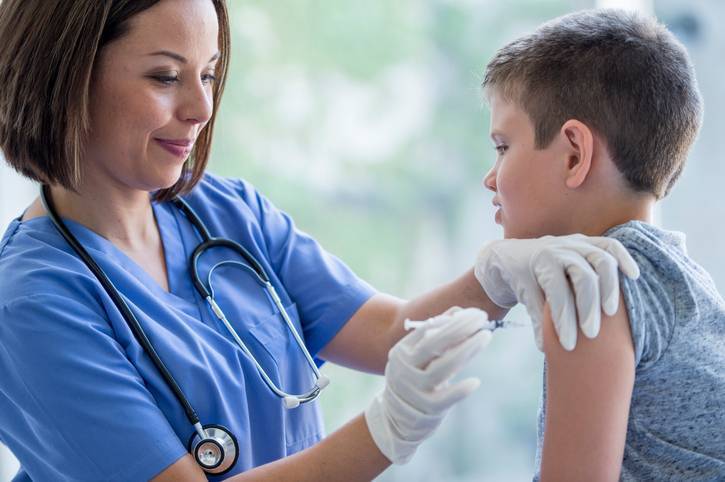
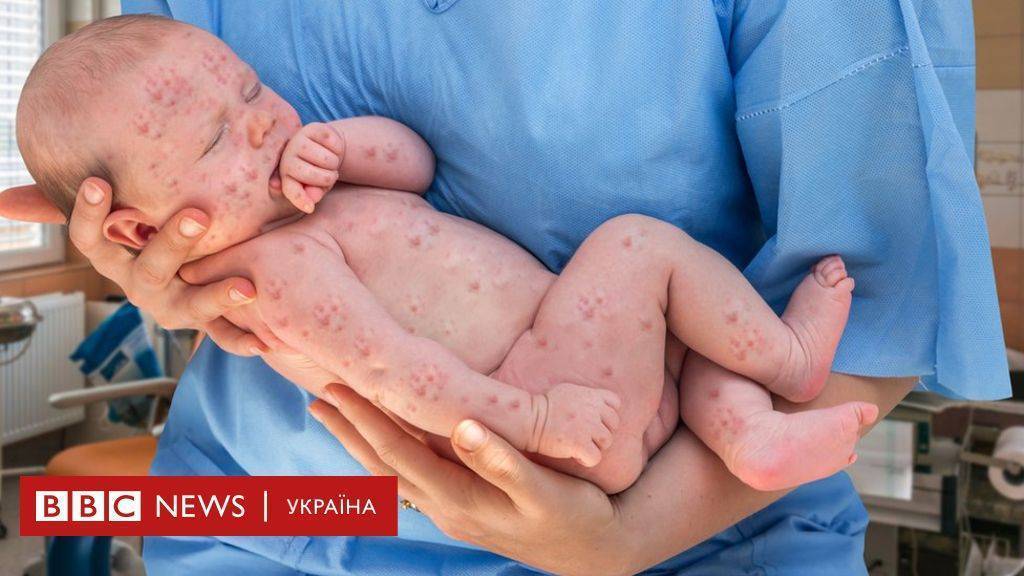
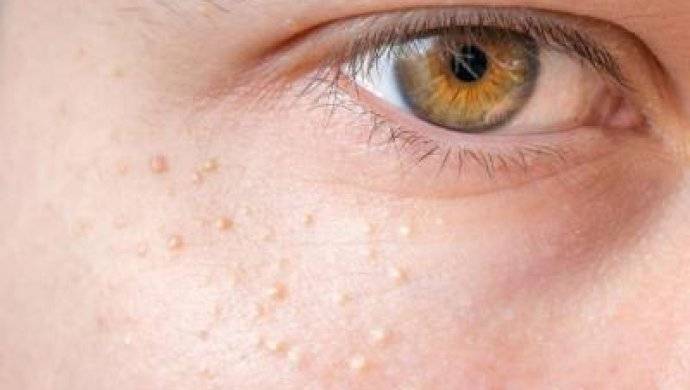
Возможная реакция на введение вакцины
Очень часто после того, как поставили профилактическую инъекцию, организм дает ответную реакцию в виде повышения температуры до фебрильных значений, удерживающихся до 3 дней, покраснение, отечность и уплотнение места укола, беспокойное поведение, капризность, ухудшение общего самочувствия, расстройство сна, аппетита, высыпания на коже. Проявляются они обычно после введения вакцины АКДС, Приорикс (против краснухи).
В большинстве случаев эта нормальная физиологическая реакция организма на внедрение чужеродных агентов свидетельствует об активной работе иммунной системы малыша. Отсутствие реакции – тоже норма.
Как помочь в таких случаях? Нужно ли сбивать высокую температуру у ребенка после прививки? Да, убрать гипертемию необходимо жаропонижающими препаратами Нурофен, Калпол, Цефекон (подойдут суспензии, таблетки, свечи). При покраснении и зуде следует дать антигистаминные препараты Зиртек, Фенистил, Супрастин.
Когда не удается сбить высокую температуру и устранить другие проявления, нужно обратиться к врачу.
В чем суть понятия «реакция на вакцину»
С вакцинами и ее компонентами обычно связывают два очень важных понятия — иммуногенность вакцины и реактогенность. Первое характеризует способность вакцины к выработке антител. Проще говоря — одни вакцины могут «заставить» организм уже после первой прививки выработать надлежащую защиту (и значит, эти вакцины обладают высокой иммуногенностью), а другие приходится повторять для того, чтобы достигнуть необходимого количества антител (и значит, такие вакцины обладают низкой иммуногенностью).
Но вакцина никогда не состоит из одного лишь компонента — антигена, необходимого для выработки антител (иммунитета). Кроме него в вакцину обычно входит и некоторое количество «побочных» компонентов — например, фрагменты клеток, всевозможные вещества, помогающие стабилизировать вакцину и т.п.
Вот именно эти компоненты и могу вызывать у детского организма всевозможные нежелательные реакции после прививки (например: повышение температуры, уплотнение в месте укола, покраснение кожи, тошноту и потерю аппетита и другие). Совокупность этих потенциально возможных реакций и называется словом «реактогенность вакцины».
Реакции у ребенка после прививки могут быть:
- общие (повышение температуры, снижение аппетита, слабость, легкая сыпь на теле ребенка и т.п.);
- местные (когда именно на месте введения вакцины в организм у ребенка после прививки проявилась та или иная реакция — покраснение, уплотнение, раздражение и прочие).
И тому есть научное объяснение: зачастую для достижения максимальной иммуногенности той или иной вакцины необходим определенный временный воспалительный процесс в организме. И ради него во многие современные вакцины специально добавляются особые вещества — адъюванты. Эти вещества вызывают в месте введения вакцины местный воспалительный процесс, тем самым привлекая к самой вакцине максимально возможное количество иммунных клеток.
А любой воспалительный процесс, даже самый незначительный, может вызвать и повышение температуры, и вялость и потерю аппетита и прочие временные симптомы. Которые в контексте проведенной вакцинации принято считать допустимыми.
Местные реакции после прививки у ребенка могут не проходить достаточно долго — например, уплотнение и покраснение в месте укола может рассасываться вплоть до 2 месяцев. Однако, никакого лечения эта ситуация не требует, кроме времени и терпения со стороны родителей.
Напомним: разница между реакцией на вакцину (даже если в обывательском представлении она и кажется негативной) и осложнением после прививки колоссальна.
Реакция у ребенка после прививки — это всегда прогнозируемое и временное явление. Например, на вакцину АКДС реагируют почти все ребятишки (около 78 из 100) — у них либо температура повышается в первые дни после прививки, либо появляется вялость и потеря аппетита и т.д. И врачи, как правило, предупреждают родителей об этом изменении самочувствия ребенка после прививки, указывая на то, что подобная реакция обязательно пройдет сама по себе спустя 4-5 дней.
И еще один принципиально важный момент: какой бы негативной в вашем, родительском, понимании, ни была реакция на первую вакцинацию (ту же АКДС или прививку против полиомиелита, которые всегда делаются не сразу, а интервалов во времени), это не повод отменять последующие прививки. Ведь в подавляющем большинстве случаев эти реакции — допустимы и носят временный характер.
Обязательно ли вакцинировать малышей до года?
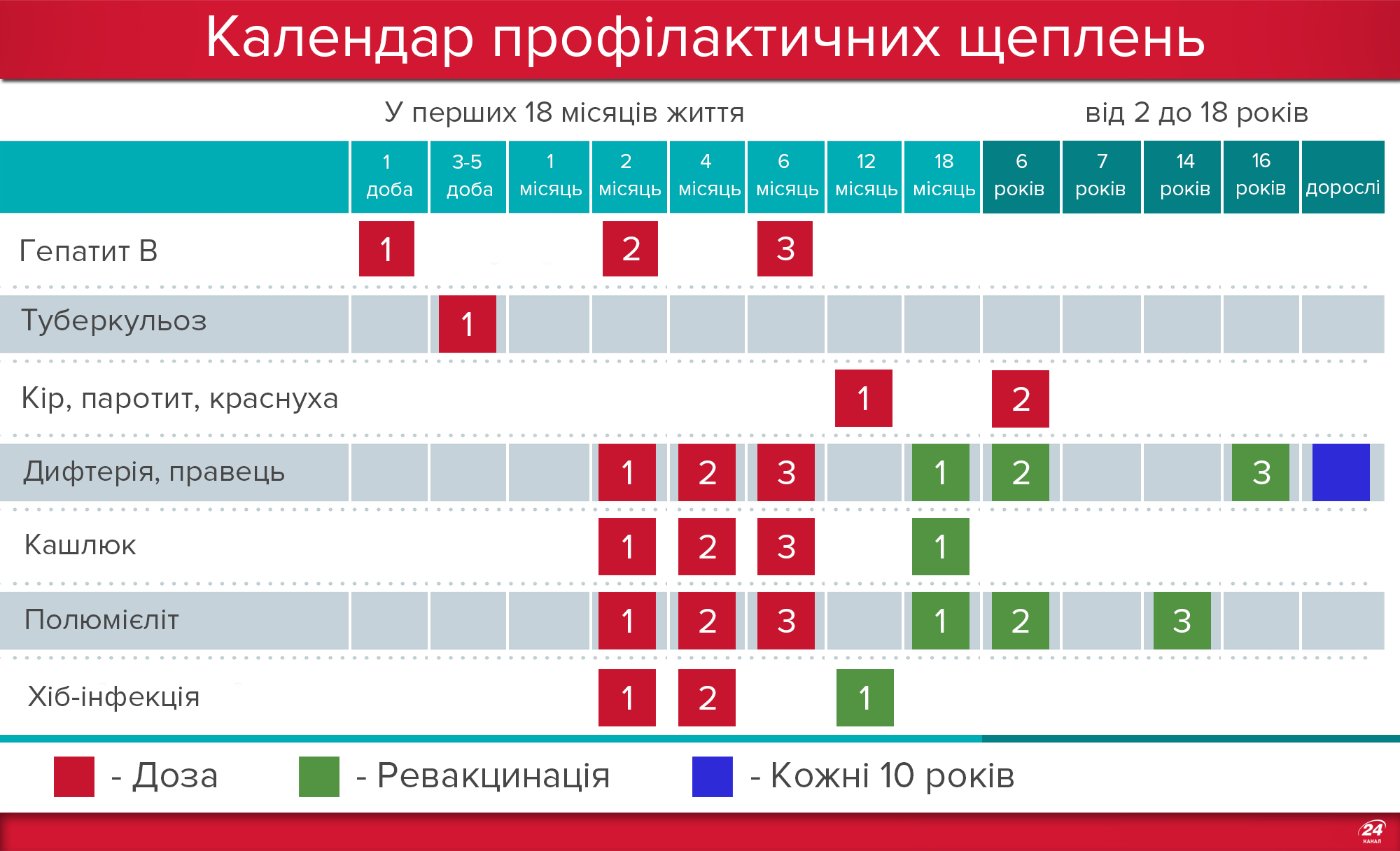
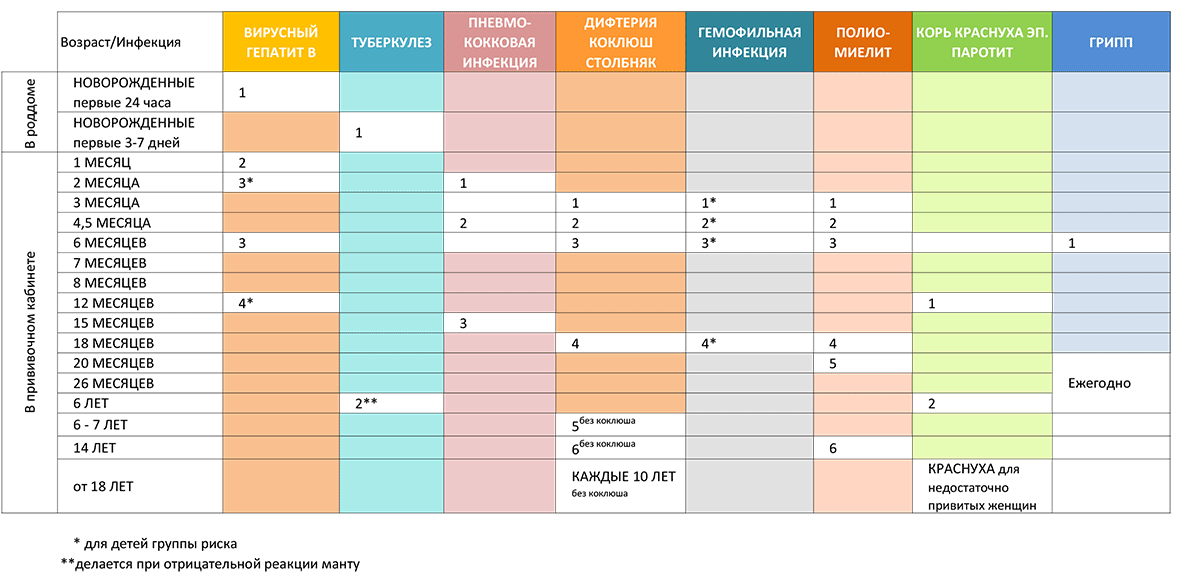
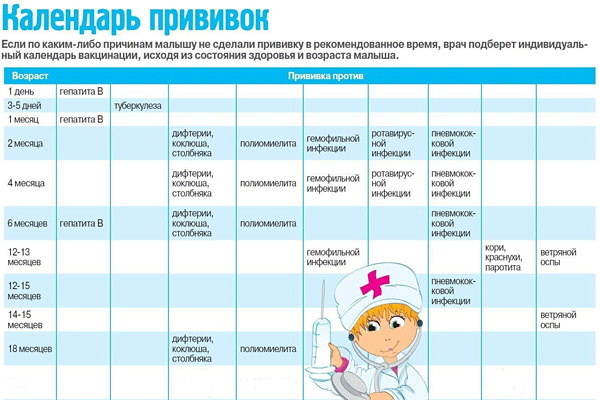
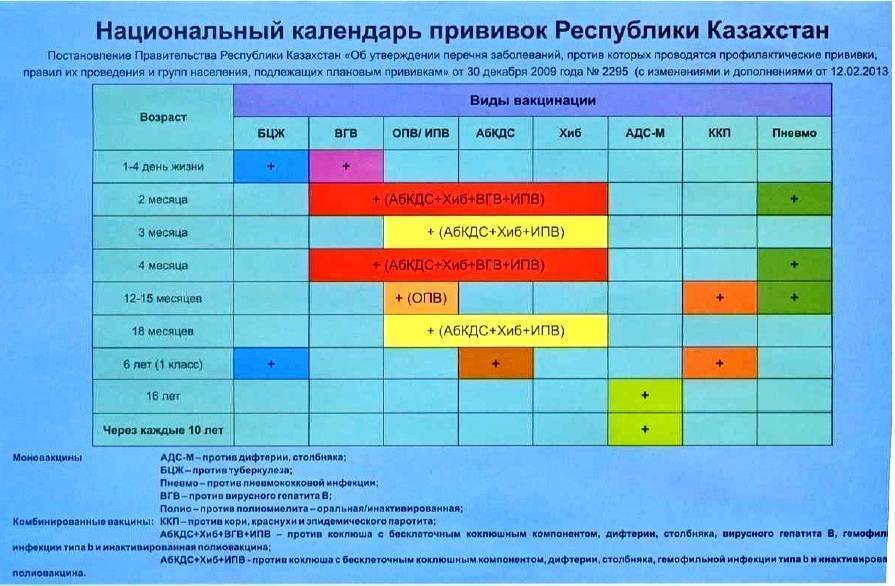
Прививать от опасных заразных болезней начинают с самого рождения. До года малыш получает целый ряд вакцин.
Согласно Национальному календарю иммунопрофилактики, в обязательном порядке детей до года прививают от:
- гепатита типа В;
- туберкулеза;
- столбняка;
- полиомиелита;
- дифтерии;
- коклюша.
Малышей из группы риска вакцинируют от заражения пневмококковой инфекцией, гемофильными патологиями. Также с 6 месяцев начинают ежегодно прививать против гриппа.
Иммунитет новорожденных еще несформированный. Первые два-три месяца в организме малыша присутствуют антитела, переданные от матери. Потом их концентрация снижается, ребенок становится уязвимым для разных вирусов и инфекций.
С одной стороны вакцинация до года является необходимой мерой защиты от опасных заболеваний, а с другой – создает нагрузку на организм. Большинство педиатров настаивает на иммунизации детей до 12 месяцев.
Особенно профилактика показана малышам, которых отдают в садик: пребывание в постоянном контакте с воспитателем, другими детьми повышает риск заражения.
Какие вакцины лучше не стоит ставить детям?
Для защиты детей от инфекционных и вирусных заболеваний используют разные вакцины. Препараты классифицируются на инактивированные и живые. В России проводится иммунизация отечественными и зарубежными средствами, все вакцины безопасны, эффективны и хорошо переносятся.
В отдельно взятых случаях, иммунопрофилактика может сложнее переносится когда прививают:
- АКДС. Используется для предупреждения заражения коклюшем, столбняком и дифтерией. Средство отличается повышенной реактогенностью. В составе присутствуют твин-80, формальдегид, мертиолят, гидроксид алюминия. Также следует отметить наличие клеточной оболочки коклюшного микроба. Этот элемент нередко провоцирует выраженные побочные реакции у детей;
- БЦЖ. Применяется для защиты от заражения туберкулезной палочкой. Это живая прививка. Ее опасность заключается в том, что она может спровоцировать развитие вакциноассоциированного туберкулеза;
- ЖКВ, ЖПВ. Это аттенуированные прививки против кори, паротита. Из-за наличия живого вируса они способны вызывать развитие настоящей болезни у ослабленных лиц, детей с нарушениями функционирования иммунной системы.
Считается что зарубежные препараты характеризуются более высокой степенью очистки. Они не содержат опасные для организма мертиолят, твин-80. Концентрация гидроксида алюминия и формальдегида ниже. Также в них используются бесклеточные коклюшные компоненты.
Чаще всего негативные последствия могут вызывать живые вакцины.
Если ребенок заболел вскоре после прививки…
Важно отметить, что если вакцинированный ребенок заболевает, то заболевание, как правило, оказывается случайным, совпавшим с Проведенной припиской по времени и не имеющим прямой связи с ней. Большинство всех болезней начинается с повышения температуры и интоксикации, что в совокупности с данными о прививке заставляет родителей, а иногда и врача думать о поствакцинальном осложнении, в то время как он заболел, например, ОРЗ
Это приводит к тому, что не осуществляется своевременная диагностика заболевания в не начинается соответствующая терапия. Поэтому, если привитой ребенок заболел, в первую очередь необходимо вызвать врача и решить вопрос о том, что это — заболевание или осложнение, связанное с прививкой. При появлении поствакцинальных осложнений лечение направлено на устранение симптомов: при чрезмерно сильных реакциях применяются жаропонижающие препараты, при аллергических — противоаллергические средства и т.д.
Последствия отказа от прививок
Нужно ли делать прививки ребенку. Отказываясь от вакцинации, родители малышей должны помнить, что риск возникновения инфекционных заболеваний у их крох повышается, а последствия болезней могут быть очень опасными.
Гепатит B – тяжелое заболевание, поражающее печень. Одним из самых страшных последствий болезни является цирроз. У 9 из 10 заболевших детей болезнь переходит в хроническую форму.
БЦЖ – укол против туберкулеза, заболевания инфекционного характера, при котором происходит поражение легких, костной системы человека, зачастую приводящее к инвалидности. Иммунитет к заболеванию после вакцины сохраняется 6-7 лет. Вакцина не может полностью исключить заболевание у малыша, но защищает от наиболее тяжелых форм туберкулеза. Даже если кроха заразится, то перенесет болезнь гораздо легче.
Пневмококковая инфекция – заболевание, встречающееся у малышей в возрасте до 2 лет. Проявляется в форме пневмоний, менингитов, отитов, которые могут возникать даже при небольших ослаблениях организма, например, при ОРВИ.
АКДС – прививка, направленная на защиту детей от тяжелых форм коклюша, дифтерии и столбняка. Коклюш вызывает сильный и продолжительный кашель, переходящий в пневмонию. Дифтерия относится к инфекционным заболеваниям, сопровождается поражением верхних дыхательных путей и нервной системы ребенка, может вызывать затруднение дыхания и общую интоксикацию организма. При столбняке у малыша могут наблюдаться судороги мышц тела, что вызывает опасность для жизни детей. Заражение может произойти даже при незначительных повреждениях кожи, например, царапинах.
Гемофильная инфекция вызывает у детей сепсис, менингит, отиты и пневмонии
Важно! При вакцинации риск заболеть у малышей снижается на 85-98%
Корь относится к инфекционным болезням с высокой температурой и поражением легких, переходящим в пневмонию. Как осложнение при кори могут возникать менингиты у детей раннего возраста.
Краснуха опасна для детей, которые не были привиты, и беременных женщин, которые не болели данным заболеванием. В первые месяцы беременности краснуха вызывает тяжелые поражения плода. Профилактической мерой против заболевания является только вакцинация.
Паротит – инфекционное заболевание, протекающее при высокой температуре, болях в области горла и в ушах, сопровождается затруднением глотания пищи и слюны. Особо опасно данное заболевание для мальчиков, так как паротит может стать причиной бесплодия.
Опасные вещества в составе вакцин
Детям колют непроверенные вакцины!
Перед тем, как «добраться» до прививочного кабинета, каждый препарат проходит несколько этапов. Сначала — исследования на животных с оценкой, в том числе, эмбриотоксического и тератогенного эффектов. Потом клинические исследования на небольшой группе добровольцев, где оцениваются многочисленные показатели безопасности и эффективности. А затем проводятся уже широкомасштабные клинические исследования, чтобы выявить редкие побочные эффекты. И только после этого вакцина поступает в клиники! В среднем от момента создания до массового использования вакцины проходит 10 лет. В России для зарубежных вакцин есть дополнительный барьер: препараты должны повторно пройти все клинические исследования на территории Российской Федерации.
Соли ртути, которые есть в вакцинах, приводят к аутизму.
По мнению противников прививок, наличие солей ртути (тиомерсала) увеличивает риск аутизма у детей. На самом деле ни одно клиническое исследование этого не доказало. Зато доказано, что у детей, которым делали прививки без тиомерсала, выявляли аутизм с той же частотой.
Но соли ртути все равно убрали из большинства вакцин (за исключением некоторых от гриппа), и с 2001 года они больше не используются в препаратах для детей. И уже после запрета были проведены исследования в 3 странах: количество детей с аутизмом осталось на том же уровне. То есть вакцинация не имеет отношения к возникновению аутистических нарушений у детей.
Прививка от кори-краснухи-паротита вызывает аутизм.
В 1998 году в журнале The Lancet было опубликовано исследование Эндрю Вейкфилда (Andrew Wakefield) о возможной связи между прививкой от кори-краснухи-паротита и аутизмом. Изучалось всего 12 случаев аутизма у детей. Вскоре статья была изъята из журнала, потому что качество проведенного исследования было очень низким.
Уже затем ни одно крупное клиническое исследование не обнаружило связи между прививкой и возникновением аутизма. Аутизм — тяжелое заболевание, развивающееся по многим причинам. Но чаще всего синдром раннего детского аутизма впервые диагностируют у малыша как раз в том возрасте, когда необходимо вакцинироваться от кори-краснухи-паротита (12-14 месяцев). И «антипрививочники» эксплуатируют это совпадение во времени.
Вакцины содержат формальдегид. Он смертельно опасен.
Формальдегид действительно используется в ряде вакцин для ослабления дифтерийного и столбнячного токсинов, а также для снижения активности вирусов. Но следовые количества этого вещества, которые есть в вакцинах, абсолютно безопасны. Кстати, формальдегид содержится в таких предметах, как туалетная бумага, тушь для ресниц, а также в некоторых напольных покрытиях. Человек также имеет следовые количества формальдегида в своем организме. Так что не стоит опасаться!
Для чего нужна вакцинация
Нужно ли делать прививки ребенку. Во время инъекции в организм ребенка поступают безвредные антигены, которые считаются частью микроорганизмов, провоцирующих различные заболевания. В свою очередь иммунная система вырабатывает лимфоциты, защитные клетки. При введении живого микроба иммунная система уже готова предупредить болезнь.
При использовании живых вакцин у 3-5%
детей не вырабатывается иммунитет, поэтому инъекции делают повторно. Привитые
от кори малыши могут заболеть однократно, но это происходит гораздо реже, чем с
детьми, не получившими вакцину и в более легкой форме.
Убитые вакцины, изготовленные из
инактивированных культур, не дают пожизненной защиты, но даже в случае
возникновения болезней, у привитых детей симптомы гораздо слабее, тяжелых
последствий не наступает.

Защита от болезни и оправданный риск?
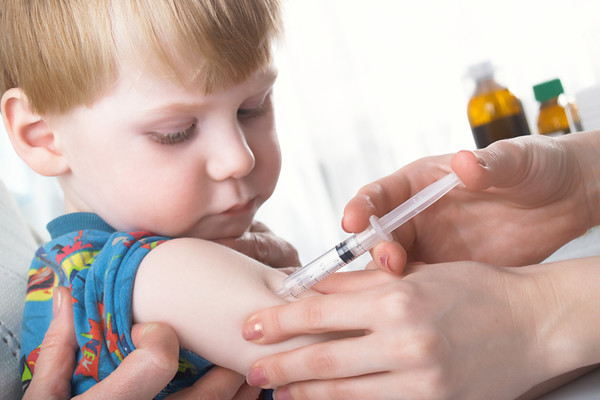
Лучше – справиться с вероятными побочными действиями прививки или (в случае с «живой» вакциной) перенести заболевание в легком его проявлении? В скором времени забыть об инъекции либо долго лечить ребенка, не получившего прививку, от постигшего недуга и далее мучиться от его последствий? Ведь иммунизация бывает единственно верным способом избежать поражения такими возбудителями, как дифтерийная палочка или столбнячная, коклюш или полиомиелит.
Ряд вакцин формируют антитела и удерживают их на высоком уровне в течение трех–пяти лет. Затем сила их действия уменьшается. Так происходит, например, с прививкой против коклюша. Но все дело в том, что сама болезнь чрезвычайно опасна для первых четырех лет жизни, когда защитная система еще слаба.
Возникшие патологические процессы обращаются общей интоксикацией, приводят к разрыву кровеносных сосудов, и порой заканчиваются тяжелыми пневмониями. Вывод: вовремя выполненная прививка спасет от смертельной болезни.
«За» свидетельствуют следующие положения:
- сформированные таким образом антитела позволят избежать опасных заболеваний;
- иммунизация населения в массовых масштабах предотвратит вспышки эпидемий: туберкулеза, краснухи, паротита, кори, гепатита В;
- у родителей вакцинированного ребенка не возникнут сложности с оформлением в учреждения;
- вакцинация считается эффективной и безопасной, поствакцинные осложнения возникают из-за недостаточного обследования, несвоевременно установленного диагноза, простуды в период вакцинации.
Старайтесь проводить инъекции в сроки, установленные календарем, не пропускать время ревакцинаций. Правильно и в срок поставленные прививки ребенку станут залогом эффективной защиты его в будущем и избавят от негативных эффектов.
Болезнь 14. Коклюш
Коклюш — это болезнь, которая характеризуется острыми приступами кашля из-за чего ребенку трудно принимать еду, пить или даже дышать.
Причиной коклюша являются коклюшная палочка (бактерии Борде-Жангу).
Приступы коклюша могут продолжаться несколько недель и могут вызвать такие осложнения:
- пневмония;
- конвульсии;
- расстройства мозга;
- смерть.
Тяжелые случаи коклюша — характерны для детей младше 2 лет. Обычно, заражение происходит от взрослого человека путём вдыхания капель выделенных во время чиханья или кашля.
Вакцинация от коклюша
Как и в случае дифтерии или столбняка, прививка АКДС помогает при иммунизации организма от коклюша.
Раньше существовала другая прививка — КДС. Разница между КДС и АКДС в том, что АКДС содержит только некоторые части коклюшной палочки (отсюда и название Pa (АК) — acellular pertussis (ацеллюлярной коклюш)).
Начиная с 11 летнего возраста, назначается другая прививка от коклюша — DaP, которая защищает от коклюша и дифтерии.
Распространенные мифы о вреде иммунизации
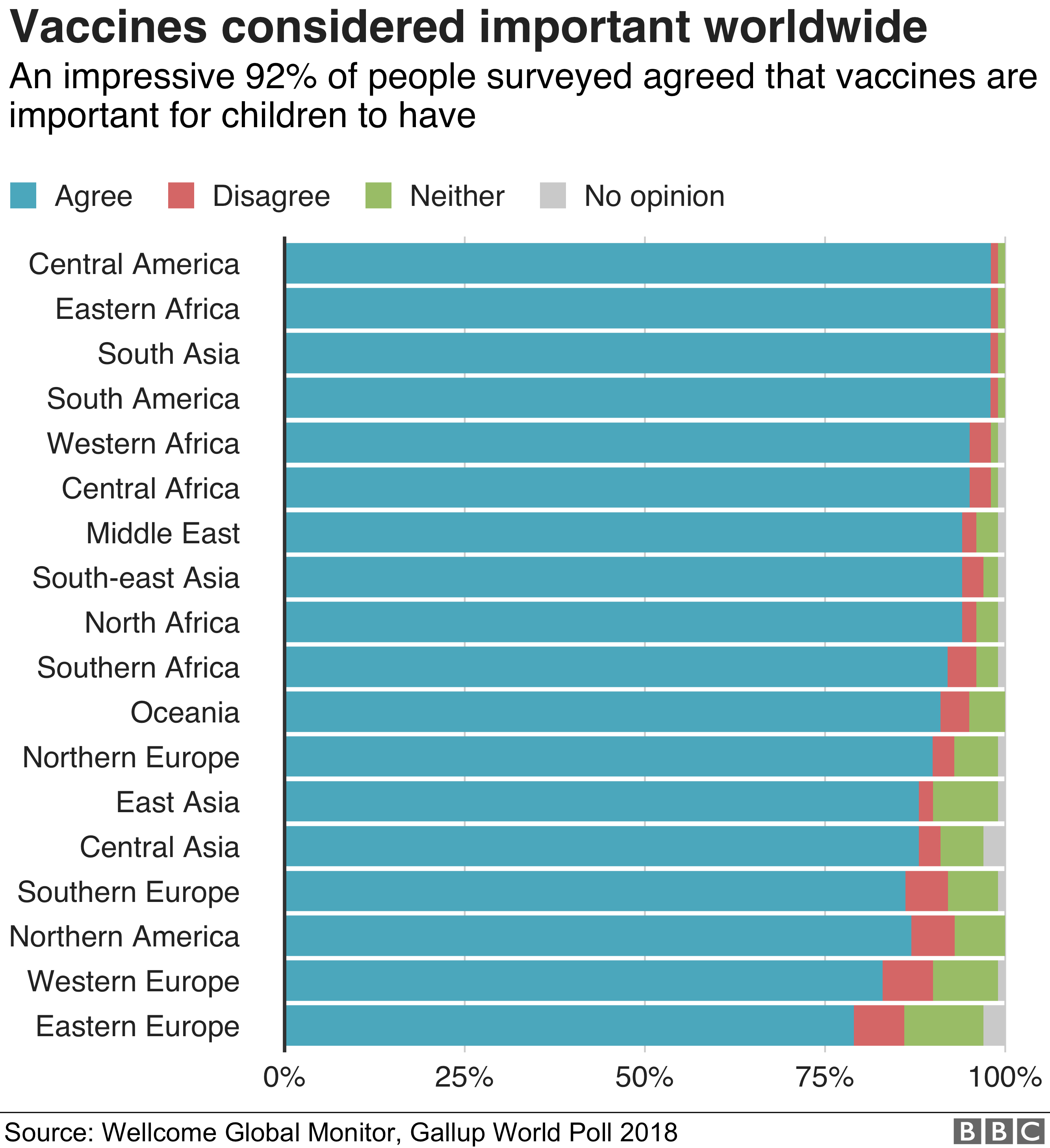
Современные иммунологи отрицают вред вакцинации и настаивают на массовом прививании всех детей, что позволит, по их мнению, искоренить ряд опаснейших инфекций по всему земному шару.
К самым распространенным мифам о вреде иммунизации специалисты относят:
- миф о том, что прививки вызывают осложнения у каждого второго привитого малыша (частота последствий иммунизации составляет 1 случай на несколько тысяч детей);
- миф о губительном влиянии прививки против гепатита В на печень (на самом деле, вакцина не способна спровоцировать нарушение строения или функциональности органа, а, наоборот, защищает его от проникновения вирусных агентов);
- миф о связи вакцин с развитием аутизма (подобному убеждению многих нет никаких научных подтверждений);
- миф о том, что естественный иммунитет лучше привитой иммунной протекции (оба варианта иммунного ответа обеспечивают длительную и эффективную защиту детского организма от инфекционных заболеваний).
Нужно ли делать прививки детям: мнение доктора Комаровского
Детские врачи считают, что проводить вакцинацию обязательно. Этого же мнения придерживается известный педиатр Евгений Олегович Комаровский, пользующийся большим авторитетом у родителей. Он утверждает, что прививка не защищает организм на 100 % от инфекции, но болезнь будет протекать легче и ребенок перенесет ее без проблем. Доктор не исключает реакции на инъекцию и возможные осложнения. Чтобы этого избежать, он рекомендует родителям строго придерживаться следующей памятки:

- проведение вакцинации по графику;
- делать инъекцию только абсолютно здоровому ребенку;
- не вводить новый прикорм за несколько дней до вакцинации;
- за сутки до процедуры ограничивать малыша в еде во избежание перегрузок пищеварительного тракта;
- не есть за час до и после введения препарата;
- соблюдать питьевой режим: не менее 1,5 литров воды в сутки.
После того, как сделана инъекция, стоит воздержаться от посещения мест большого скопления людей, избегать перегревания и переохлаждения.
Свои аргументы «за» вакцинацию в книге «Православный взгляд на вакцинопрофилактику» (2007 год издания) высказывает и русская православная церковь. По благословению патриарха Алексия II проводилась массовая иммунизация против гриппа в Санкт-Петербурге в 2004 году.
Решение о том, нужно ли прививать ребенка или нет, принимают исключительно родители. Однако отказываясь от вакцинации, они должны осознавать, что несут ответственность за здоровье малыша.
Непривитый организм не защищен от опасных инфекций, и при встрече с настоящим природным вирусом ему придется бороться самостоятельно. На чьей стороне будет победа, судить сложно. Родители должны помнить, что опасна не сама болезнь, а тяжелые осложнения.
Реакции на прививку
К проявлениям после вакцины, на
которые следует обязательно обратить внимание, относятся:
- бледность
или чрезмерное покраснение кожных покровов; - одышка;
- холодный
пот.

Рассмотрим возможные негативные
реакции на отдельные виды прививок, которые делают детям до года.
АКДС
Местная реакция на укол АКДС выражается
в покраснении и уплотнении кожи в области укола.
После данной вакцины первые сутки
нужно следить за температурой тела ребенка, старайтесь, чтобы она не превышала
38,5 градусов. При температуре, подходящей к отметке в 38 градусов,
рекомендуется сразу принять жаропонижающее средство. Контроль температуры тела
крохи поможет избежать фебрильных судорог.

Кроме температуры могут быть и
следующие проявления:
- излишнее
возбуждение либо сонливость; - общее
недомогание; - ухудшение
аппетита.
Такие проявления во время первой или
последующих прививок АКДС считаются нормой и проходят без вмешательства врачей.
Не запрещается купать кроху и
выходить с ним на прогулки, за исключением проявлений у ребенка температуры.
От паротита
Реакция может проявляться вплоть до
10 дня после укола в виде температуры, достигающей 39 градусов.

Также может отмечаться покраснение
глаз и щек, небольшая заложенность носа.
От краснухи
Через неделю после вакцинации у малыша
может незначительно повыситься температура. Нормой также считается небольшое
увеличение лимфатических узлов.
Может отмечаться кашель, насморк и
сыпь в течение 5-15 дней после инъекции от краснухи.
От кори
Так как при уколе применяют «живую»
вакцину, в течение 2 недель после процедуры кроха болеет корью в легкой форме.
К реакциям на прививку от кори
относятся:
- заложенность
носа; - болезненность
в месте введения вакцины; - покраснения
щек и глаз.
В период с 5 по 10 день у ребенка
может проявляться повышенная температура тела, достигающая 39 градусов.
От столбняка
К реакциям на инъекцию относятся
покраснения кожных покровов у ребенка в области укола до 8 см, легкий отек до 2
см.
Возможно повышение температуры тела
от 37,5 до 39 градусов.
От клещевого энцефалита
Кроме болезненности и покраснений в
зоне инъекции, может наблюдаться аллергическая сыпь и небольшое увеличение
лимфатических узлов у малыша.

Такие реакции проявляются не более,
чем у 5% детей, их максимальная продолжительность – до 5 дней.
На пневмококковую прививку
У большинства детей данная вакцина не
вызывает побочных эффектов.
В редких случаях может возникать незначительное
повышение температуры тела крохи, болезненность и покраснение в области укола.

Проявляется реакция на пневмококковую
прививку очень редко, у 1 из 10 малышей.
БЦЖ
Реакции на данную прививку могут
проявляться через 4-6 недель. На месте укола образуется покраснение с
гнойничком и корочкой, в скором времени они превращаются в небольшой, едва
заметный рубчик, который останется на всю жизнь.
Это нормальное проявление прививки
БЦЖ, свидетельствующее о том, что у малыша вырабатывается иммунитет к
туберкулезу.
Также может наблюдаться временное
увеличение лимфатических узлов у ребенка.
Аллергическая реакция проявляется у 1 из 3000000 детей.
Факторами, влияющими на высокую вероятность
проявления осложнения у малышей после укола, относятся:
- судорожный
и гидроцефальный синдром; - повышенное
внутричерепное давление; - другие
поражения центральной нервной системы; - аллергические
реакции; - повышенная
частота и длительный период течения острых заболеваний; - наличие
реакций на предыдущие прививки.
Одной из частых реакций на прививку
является повышение температуры тела у малыша. Рекомендуется заранее обсудить с
врачом, какие жаропонижающие средства необходимо применять в этом случае, а также
при каких симптомах следует обязательно вызвать скорую помощь.
Какие бывают прививки и зачем они нужны
Принцип работы вакцины очень прост: в тело человека вводится ослабленный вирус/бактерия или их компоненты, иммунная система естественным образом реагирует, запоминает агрессора и при следующей встрече быстрее и лучше от него избавляется. Далеко не все вакцины дают стопроцентную защиту от инфекций, но это не значит, что такие прививки не нужны: даже если возникнет заболевание, человек легче его перенесёт. Это, например, касается БЦЖ, которую часто называют вакциной против туберкулёза: прививка не защищает от инфекции, но позволяет проще её перенести, если уж человек заболел.
Вакцинация помогает не только до контакта с вирусом или бактерией, но и после. Например, если вы не ветеринар или спелеолог, то прививаться от бешенства вам не нужно, потому что шансы быть заражённым крайне низки. Однако если вас укусит бешеная собака, то привиться нужно будет обязательно, если не хочется умереть в муках. Также после контакта можно защититься от (в течение двух недель, но чем раньше, тем, конечно, лучше; в идеале — в первые двое суток), гепатита B (очень желательно в течение 24 часов, норазрешено до 7 дней), ветрянки (в течение 72 часов), кори (в течение 72 часов) и столбняка. Эти рекомендации могут немного отличаться в зависимости от возраста пациента, его истории вакцинации и того, точно ли известно, что он контактировал с соответствующими вирусами или бактериями.
Со временем вакцин становится всё больше и больше. И так как прививок много, некоторые из них вводятся вместе. Например, есть комбинированная вакцина АКДС (коклюш, дифтерия, столбняк), КПК (корь/паротит/краснуха) и другие. Бояться «тройного удара» не стоит: такие прививки вызывают побочные эффекты не чаще, чем монокомпонентные вакцины.
«За» или «против» вакцинации
С самого рождения врачи убеждают молодых родителей в несомненной пользе. Но действительно ли это так? У этой проблемы есть как сторонники, так и противники. Попробуем разобраться.
В этом вопросе заинтересованы компании-производители медикаментов. Они всеми силами пытаются продвинуть свою продукцию и навязать лекарства. Привлекают средства массовой информации, создают рекламу, применяют психологические приемы, пропагандируя тот или иной препарат.
В качестве наполнителей и консервантов в вакцинах используются токсичные вещества и даже (пускай в ничтожных количествах) яды.
Приводя ребенка в прививочный кабинет, делают инъекцию, но впоследствии выясняется, что данная прививка ему противопоказана.
С другой стороны, прививка ребенку – это метод специфической профилактики различных видов инфекций, гарантия обеспечения здоровья. Неспецифические мероприятия, такие как закаливание, прием иммуномодуляторов, занятия спортом и т. д. помогают далеко не всегда. Столкнувшись с возбудителем, организм порой не справляется и уступает болезни.
Причины, по которым родителям стоит отказаться от иммунизации
Отказаться от иммунизации ребенка родителям стоит в случае наличия у него абсолютных противопоказаний. в число таковых входят:

- серьезные осложнения после предыдущей вакцинации (повышение температуры до 40 С и более, покраснение и припухлость места прививки величиной до 8 см, судороги и некоторые другие);
- иммунодефицитные состояния, врожденные или приобретенные после перенесенных болезней или приема медикаментов;
- вес новорожденного менее 2 кг;
- развитие заболеваний нервной системы;
- тяжелые формы аллергии, вызванные лекарственными препаратами;
- аллергия на пекарские дрожжи и белок куриного яйца.
В перечисленных случаях вакцинация ребенку строго противопоказана, а ее возобновление и проведение должно происходить только под строгим руководством врача.
Также родители имеют право отказаться от прививки при наличии у ребенка временных противопоказаний к проведению вакцинации:

- ОРВИ;
- насморка;
- кишечной инфекции;
- незначительного повышения температуры.
В подобной ситуации возможен отказ от вакцинации до тех пор, пока состояние здоровья не нормализуется.
Несмотря на то, что специалисты настоятельно рекомендуют подвергать детей иммунизации, заставить сделать ребенку прививку не может никто (даже если она входит в число обязательных и упомянута в Национальном календаре). В случае полного отказа от вакцинации родители ребенка подписывают соответствующую бумагу, которая прикладывается к медицинской карте малыша.
Откуда взялось антипрививочное движение, и к чему оно ведёт
Антипрививочное движение появилось одновременно с появлением вакцинации. Первые прививки стали делать в 19-м веке, тогда же люди начали стали сопротивляться этому явлению. Такая реакция была ответом на появление новых, неизведанных и «страшных» манипуляций с человеком. После обыватели стали спокойно относиться к вакцинам и даже радоваться их появлению, ведь они спасали от опасных болезней. Благодаря прививкам дети получили возможность спокойно ходить в школу, не опасаясь заразиться полиомиелитом, корью или дифтерией.
В России антипрививочное движение начало набирать обороты в 1980-х годах. В популярной газете «Комсомольская правда» напечатали статью Галины Червонской, знаменитой противницы вакцинаций. Тысячи читателей поверили сведениям, представленным в материале, отрицательное мнение о прививках росло как снежный ком. Большинство приверженцев антипрививочного движения не являются медиками, не оперируют достоверными фактами, опираются лишь на недоказанные гипотезы.
В зарубежных странах антипрививочное движение появилось после того, как вакцинацию сделали обязательной для всех. Один врач-гастроэнтеролог выступил с речью о том, что прививки способствуют развитию аутизма. Люди поверили этому аргументу. После учёные многократно проводили исследования, чтобы подтвердить или опровергнуть эту информацию. Подтверждения она не получила.
Когда люди начинают массово отказываться от прививок, это может вызвать серьёзные последствия. Если число непривитых превышает число привитых, увеличивается риск «вспышки» заражений, как в 1980-х в России из-за отказа от вакцинации произошло массовое распространение дифтерии. Такие события очень опасны для жизни людей, они грозят развитием серьёзных патологий в организме или даже летальным исходом. Под удар, прежде всего, попадают маленькие дети, люди с ослабленным иммунитетом и старики. Поэтому всем матерям стоит очень внимательно взвесить все за и против прививок детям.