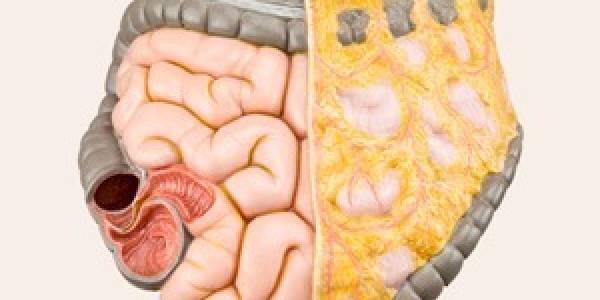
Пилоростеноз
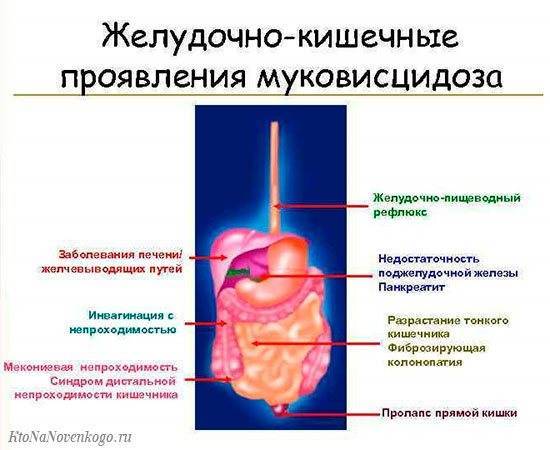
Пилоростеноз – это утолщение круговой мышцы при переходе желудка в двенадцатиперстную кишку, что становится препятствием для поступления пищевых продуктов из желудка в тонкий кишечник. Наиболее распространённый возраст развития заболевания у грудничка составляет от 3 до 6 недель жизни (в среднем, около 2 месяцев).
В 3 раза чаще встречается у мальчиков, часто речь идёт о первородных детях на грудном вскармливании.
Клинически пилоростеноз проявляется рвотой содержимого желудка, которая, как правило, следуют сразу после кормления. Ребёнок голоден, ест с аппетитом, но, по существу, всё съеденное извергает. Может присутствовать запор, или т.н. голодный стул. Симптомы начинают проявляться медленно, постепенно становится более выраженной рвота, частая (после каждого приёма пищи), ребёнок не набирает вес.
Диагноз определяется с помощью УЗИ, решение – только хирургическое, т.к. имеет место острая ситуация. Операция проводится под общим наркозом, принцип работы заключается в рассечении гипертрофированной мышцы так, чтобы обеспечилось движение через соответствующую часть пищеварительного тракта.
После операции ребёнок быстро восстанавливается, в ближайшее время адаптируется к регулярному потреблению молока нормальными порциями, рецидив, как правило, не происходит. Иногда в первые несколько дней после операции сохраняется умеренная рвота, вызванная отёком обработанной области, но она быстро стихает.
Пребывание в стационаре, как правило, продолжается от недели до 10 дней.
Причины кишечной непроходимости
Причинами кишечной непроходимости у детей могут быть:
- врожденная патология пищеварительного канала;
- заворот кишки;
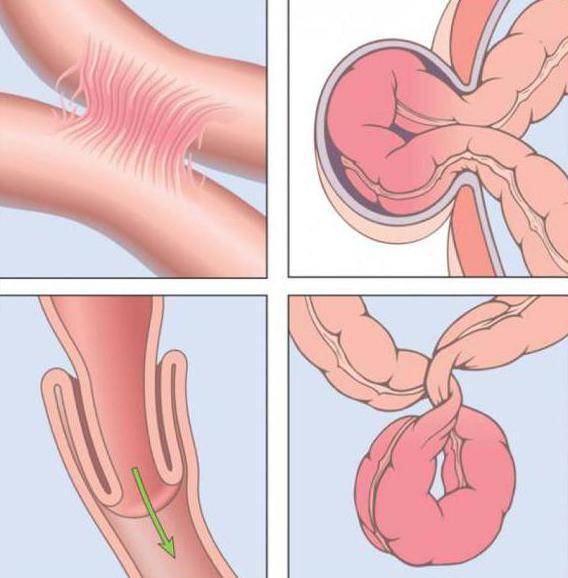
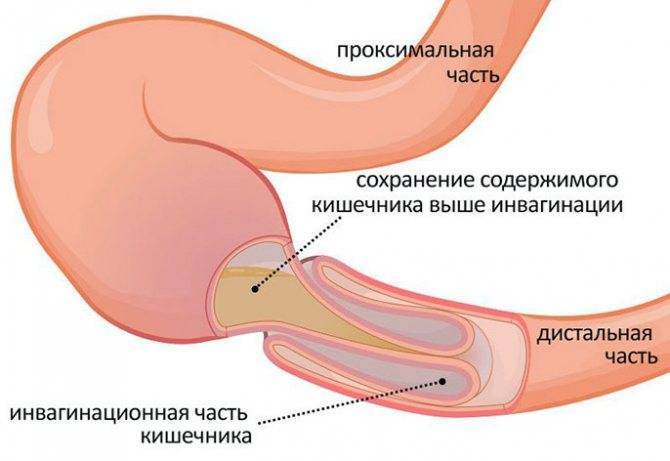
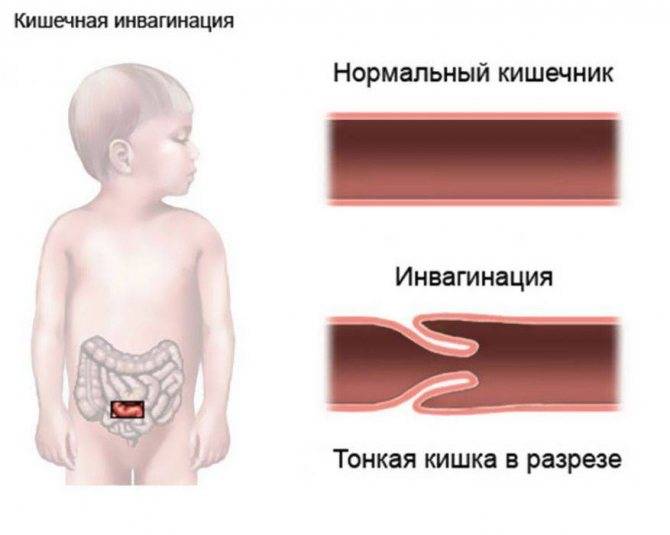
- инвагинация (внедрение одной части кишки в другую с закрытием просвета);
- спайки в брюшной полости;
- опухоли в брюшной полости и в кишечнике;
- копростаз (скопление каловых масс в кишечнике);
- глистная инвазия.
Врожденная кишечная непроходимость связана с пороками развития органов пищеварительного тракта: удлинение участка кишечника (чаще это длинная сигмовидная кишка) или сужение просвета его.
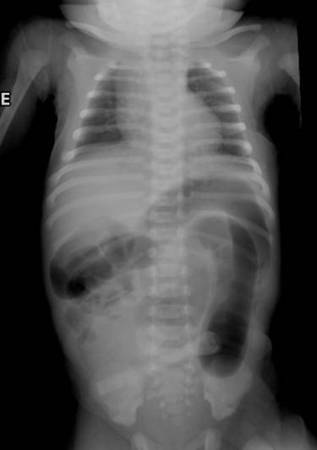
Одним из вариантов врожденного сужения просвета является пилоростеноз: сужение жома на границе желудка и кишечника. Пилоростеноз затрудняет поступление молока в кишечник и уже в первые 2 недели жизни малютки проявляется обильной рвотой в виде фонтана.
У младенцев среди причин возникновения непроходимости могут иметь место индивидуальное нетипичное расположение кишечника или заворот петель его.
У новорожденных может возникать и еще одна форма непроходимости кишечника: мекониальный илеус. Он является вариантом обтурационной непроходимости: просвет кишки перекрыт меконием, каловыми массами новорожденного повышенной вязкости.
Копростаз, или скопление каловых масс в просвете кишечника, может привести к кишечной обтурационной непроходимости и у детей более старшего возраста. Причиной копростаза является снижение тонуса стенки кишечника и нарушение перистальтики. Он может отмечаться и при врожденном дефекте: удлиненной сигмовидной кишке. Копростаз может перекрывать просвет концевого участка тонкого кишечника или толстой кишки.
При развитии опухоли в просвете кишечника также постепенно перекрывается просвет – развивается обтурационная непроходимость.
Перекрыть просвет кишки и стать причиной непроходимости могут и глисты: аскариды или другие гельминты. Непроходимость за счет клубка глистов может быть полной и частичной. Помимо закупорки кишечника глистами, непроходимость в этом случае усиливает спазм кишки, вызванный выделяющимися токсинами гельминтов.
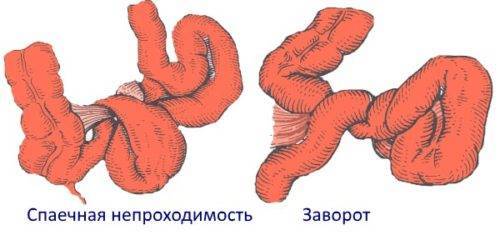
Причиной заворота кишки может быть спаечный процесс в брюшной полости после перенесенной хирургической операции. У подвижных, активных детей во время прыжка петля кишечника может заворачиваться за образованную спайку.
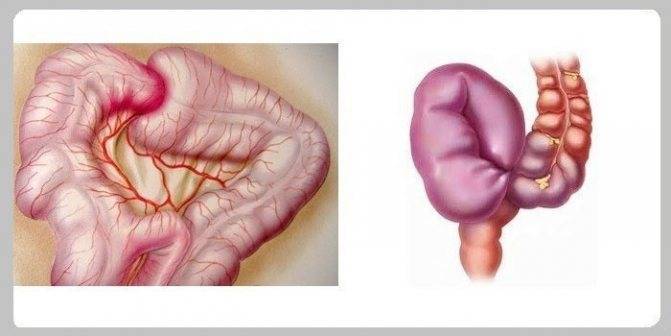
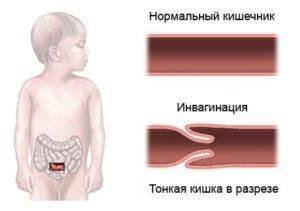
У грудничков частой причиной непроходимости кишечника является инвагинация: она возникает тогда, когда участок одной кишки входит в другую кишку. Инвагинация может произойти при заходе тонкой кишки в тонкую, тонкой кишки в толстую или толстой в толстую. Чаще инвагинация возникает у мальчиков во втором полугодии жизни. У детей после года этот вид заболевания встречается редко.
Причиной инвагинации является нарушенная перистальтика (волнообразные сокращения кишки для продвижения ее содержимого). Развивается инвагинация среди полного здоровья. Более склонны к возникновению этой патологии дети с повышенным питанием.
Вызвать нарушение перистальтики могут:
- незрелость пищеварительной системы;
- подвижная толстая кишка;
- ранний прикорм малыша или другие резкие изменения питания;
- кишечная инфекция.
Спайки могут сдавливать кишку и тем самым нарушать ее проходимость. В этом случае говорят о странгуляционной кишечной (спаечной) непроходимости. Она может развиться и в случае сдавливания кишки развивающейся в брюшной полости опухолью.
Одна из частых форм непроходимости у детей – динамическая непроходимость. Она бывает спастической и паралитической. При этом состоянии нет механической преграды в кишечнике. Непроходимость развивается вследствие нарушения моторики (перистальтики) кишечника (парез или паралич стенки кишечника) и развития спазмов. Причиной паралитической формы динамической непроходимости является недостаточный уровень калия в крови.
У грудничков и у новорожденных деток эта функциональная неполноценность пищеварительного тракта может возникать после родовой травмы, на фоне пневмонии, после операции на органах брюшной и грудной полости, при кишечных инфекциях. В старшем возрасте она чаще развивается при тяжелых заболеваниях за счет токсического воздействия (например, при сепсисе) и в послеоперационном периоде.
По степени выраженности непроходимость бывает полной и частичной. При частичной непроходимости просвет кишки сужен, но не перекрыт полностью (например, при динамической непроходимости) или же перекрывается каким-либо препятствием, но еще не полностью. Кишка остается частично проходимой для содержимого кишечника.
Кроме того, различают высокую непроходимость (возникает в тонком кишечнике) и низкую (непроходимым является толстый кишечник).
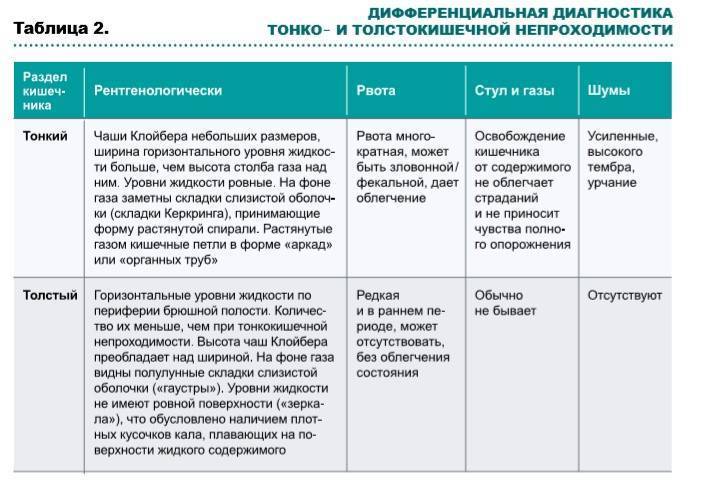
Острая кишечная непроходимость: симптомы
|
Частичная кишечная непроходимость: симптомы
По степени и характеру нарушения проходимости кишечника непроходимость может быть:
- полной;
- частичной.
При частичной кишечной непроходимости продвижение кишечных масс на каком-либо участке кишки замедляется, просвет суживается. Такие виды нарушения являются динамическими, то есть связанными с нарушениями динамики мышечной стенки в форме паралича или спазма.
При данном нарушении проходимости кишечника его просвет перекрыт не полностью, и некоторая часть внутреннего содержимого преодолевает препятствие.
Типичные симптомы – вздутый живот и разлитые боли в нём, тошнота, рвота. Частичная кишечная непроходимость протекает со скудным поносом, полная – с отсутствием стула.
Периоды частичной обтурации (закупорки) просвета кишечника сменяются временными разрешениями в виде поноса. При этом появляются обильные и жидкие каловые массы, имеющие неприятный гнилостный запах.
Симптомы детей после года
У малышей старше года заболевание проявляется резко, поэтому родители обычно могут назвать не только день возникновения проблемы, но и практически точное время. У ребенка появляются сильные боли в области живота, рвота, при этом отсутствует стул и не отходят газы, скопление которых вызывает видимое вздутие. Малыши не могут сидеть на месте, постоянно ищут удобное положение и могут периодически кричать от боли.
Вид непроходимости можно определить по набору признаков, например, чем ближе к желудку находится образовавшаяся закупорка, тем сильнее будет рвота и тем раньше она возникнет. Если проблема находится в толстом кишечнике, рвота обычно отсутствует, но у детей наблюдаются мучительные позывы к дефекации, сопровождающиеся сильным вздутием живота, отчего малыши громко и надрывно плачут.
При наличии инвагинации из прямой кишки могут наблюдаться кровянистые выделения, что говорит о повреждении тканей и наличии сильного раздражения стенок кишечника.
Если не оказать малышу своевременную помощь, может начаться некроз кишечных тканей, о чем будет свидетельствовать снижение болевых ощущений на фоне резкого ухудшения общего состояния.
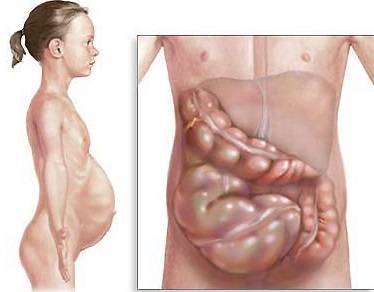
Важным признаком нарушения у детей старше года является наличие симптома Валя, когда наблюдается устойчивое, часто асимметричное опухание живота, видимое на глаз и отчетливо прощупывающееся при пальпации, при этом образовавшаяся опухоль не смещается.
Диагностика
Симптомы нарушения имеют яркую выраженность, что позволяет родителям вовремя обнаружить проблему и обратиться к врачу, в данном случае к хирургу, поскольку только он сможет точно поставить диагноз и оказать ребенку помощь. Если обратиться к хирургу нет возможности, нужно показать ребенка педиатру, но ни в коем случае не следует заниматься самолечением.
К диагностическим мерам относятся:
- Осмотр малыша, оценка его состояния, выявление симптомов.
- Сбор анамнеза.
- Общий анализ крови.
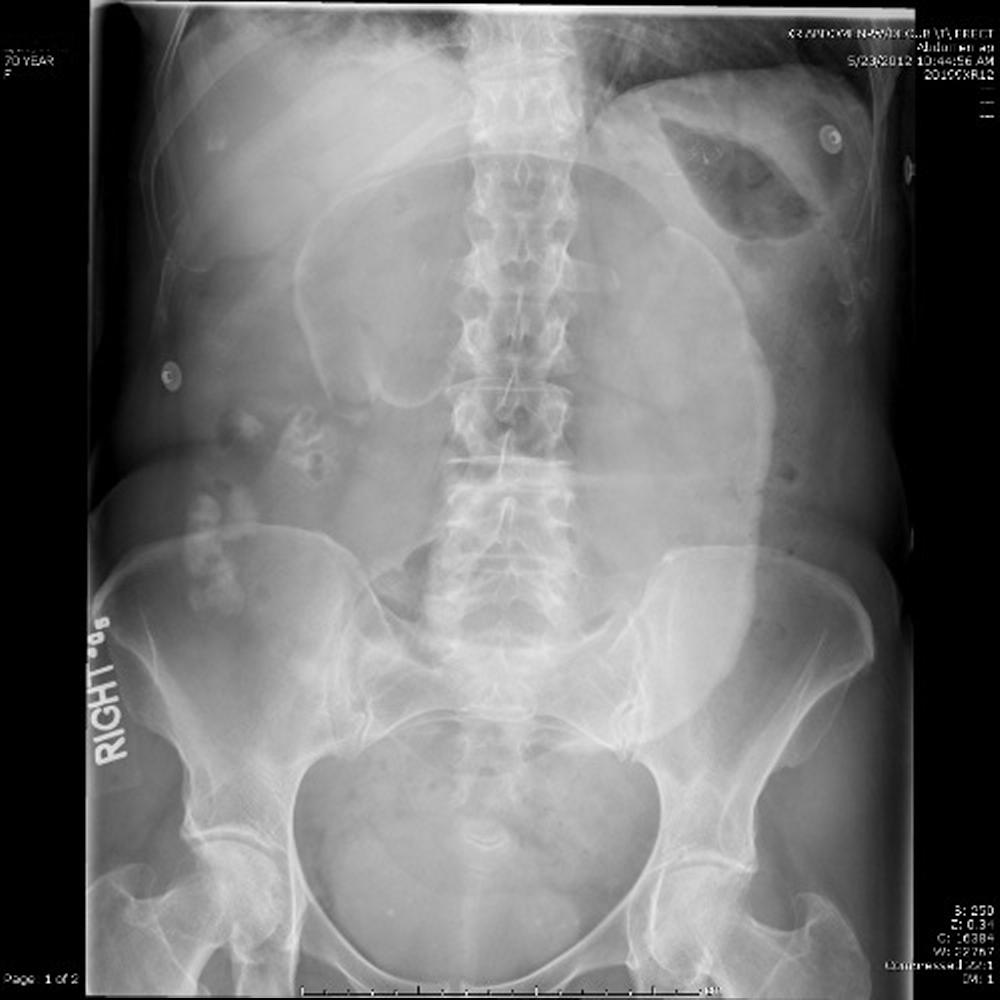
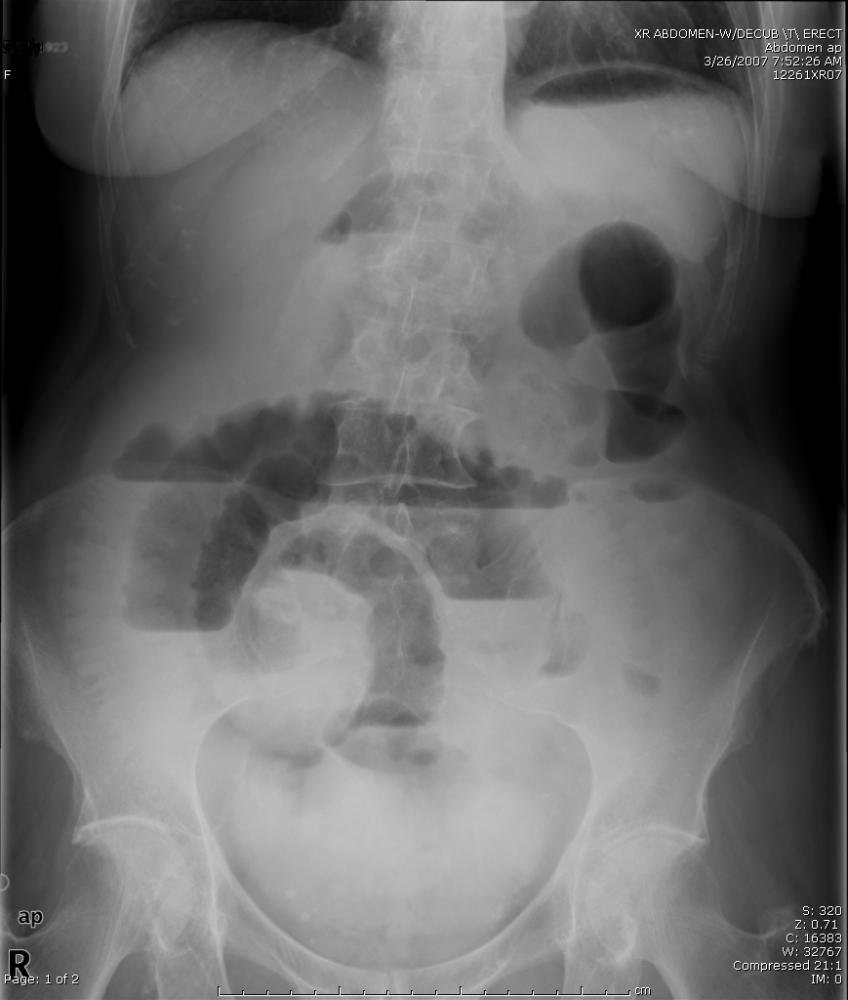
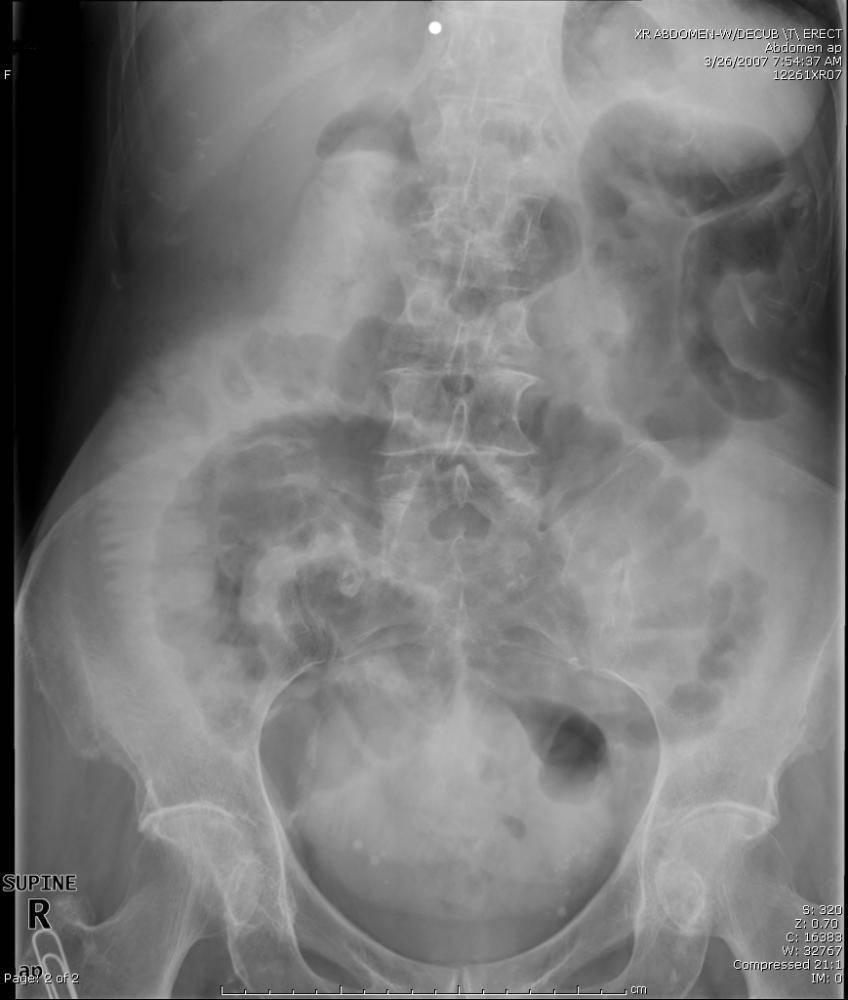
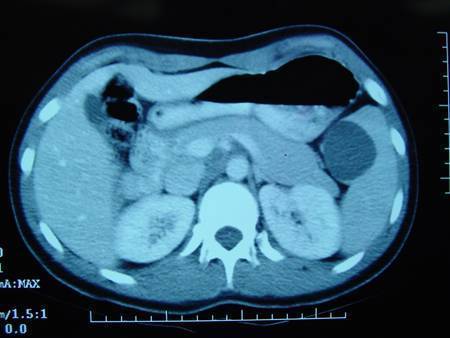
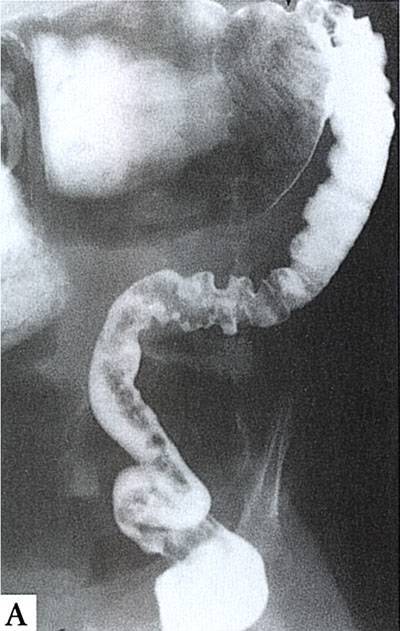
- Рентген брюшной полости.
- Может быть проведено и УЗИ, но такая процедура при непроходимости не имеет особой информативности.
Что представляет собой патология
Патология характеризуется отсутствием правильного прохождения переваренной пищи и других продуктов жизнедеятельности по кишечнику.
Закупорка приводит к появлению резкой интенсивной боли, рвоты. Чаще всего для решения проблемы необходимо срочное хирургическое вмешательство, особенно при полном закрытии прохода.
У малышей старше одного года при хроническом течении возможно лечение консервативными методами и диетическим питанием.
Патология может быть врожденной или приобретенной. В первом случае недуг связан с аномалиями развития или нарушением функциональности органов сразу после рождения. Приобретенная непроходимость может возникнуть в любом возрасте под воздействием ряда факторов.
Все причины механической непроходимости разделяют на 4 вида:
- Спаечная форма. Появляется при воспалении брюшины. В детском возрасте из-за сильной подвижности проблема может возникнуть, если кишечная петля зацепится за спайку при резком движении.
- Инвагинация. Характерна для маленьких детей в силу слабой и несформированной перистальтики. При этом одна часть кишечника внедряется в другую.
- Обтурационная форма. Закупорка при этом спровоцирована инородными предметами в организме. Чаще всего это глисты, полипы, опухоли.
- Странгуляционная форма. Характерна для лиц с неправильным питанием. Основная опасность возникает, когда после длительного перерыва в приеме пищи происходит резкое и интенсивное наполнение кишечника едой в большом объеме.
Динамическая приобретенная непроходимость может наблюдаться после травм или оперативных вмешательств в зоне брюшной полости, при приеме некоторых препаратов. Закупорить просвет могут каловые камни, образовавшиеся при неправильном питании или нарушении обменных процессов.
В свою очередь дуоденальный затвор возникает при скручивании двенадцатиперстной кишки. Нарушение поступления крови и соответственно недостаток кислорода приводит к ишемии тканей и гангрене в короткий промежуток времени.
Симптоматика
Внешним проявлением того, что у малыша появляется заворот кишок, могут быть любые признаки нарушения работы пищеварительной системы, а также резкое ухудшение состояния малыша.
На начальных этапах развития заворота кишок ребёнок может чувствовать себя нормально, поскольку неприятные ощущения тревожат его довольно короткий промежуток времени. Но по мере развития заболевания приступы начинают проявляться все интенсивнее и дольше.
Основными симптомами подобной патологии у детей до одного года считаются:
- сильные болевые спазмы, которые доставляют младенцу значительный дискомфорт, что выражается в изменении его поведения – он беспокойный, постоянно плачет. Болезненность может достигать такой силы, что грудничку грозит развитие болевого шока;
- тошнота, которая сопровождается обильной рвотой. При этом рвотные массы могут неприятно пахнуть. По характеру рвотных позывов можно определить место локализации поворота кишки. Редкие приступы рвоты говорят о том, что заворот произошёл в области толстого кишечника, а частые позывы свидетельствуют о непроходимости тонкой кишки. На фоне обильной рвоты может развиться сильная интоксикация организма, что влечёт угрозу для жизни младенца;
- отсутствие отхождения газов и каловых масс от двух до четырёх суток;
- резкое возрастание показателей температуры тела;
- синюшность кожного покрова – наиболее редкий симптом заворота кишок у детей;
- отказ от еды;
- нехарактерное для малыша положение тела – ножки подогнуты к грудной клетке. Таким образом, он старается самостоятельно облегчить боль;
- постоянный плач и беспокойство;
- увеличение размеров живота.
Приступы, когда наиболее выражено проявление подобных симптомов, могут так же внезапно проходить, как и начинаться.
Проявление вышеуказанной клинической картины – это повод как можно скорее обращаться за помощью к специалистам. Это объясняется тем, что по мере формирования заворота, симптомы становятся более выраженными и через несколько дней может наступить летальный исход.
Диагностика
Для установления правильного диагноза маленькому пациенту необходимо будет пройти целый комплекс лабораторно-инструментальных диагностических методик. Но перед их назначением, врачу нужно самостоятельно выполнить некоторые мероприятия:
- изучить историю болезни, проанализировать анамнез жизни ребёнка и ближайших родственников – это поможет определить некоторые причины формирования болезни, а также отличить врождённую непроходимость кишечника от приобретённой;
- провести тщательный осмотр ребёнка, с обязательной пальпацией живота, и опрос родителей на предмет первого времени появления, а также степени интенсивности проявления симптомов.
После этого наступает этап лабораторных исследований, который включает в себя:
- оценивание кала – при подобном расстройстве он приобретает красноватый оттенок и содержит примеси крови;
- общее и биохимическое изучение крови – способ обнаружения изменения её состава и сопутствующих расстройств;
- анализ каловых масс на скрытую кровь – при подозрении внутренних кровоизлияний;
- общий анализ урины.
Но основу диагностики составляют инструментальные обследования, подразумевающие выполнение:
- УЗИ – даст возможность обнаружить инвагинацию и другие внутренние причины появления недуга;
- рентгенографии с контрастированием – процедуры для выявления специфических признаков непроходимости кишечника.
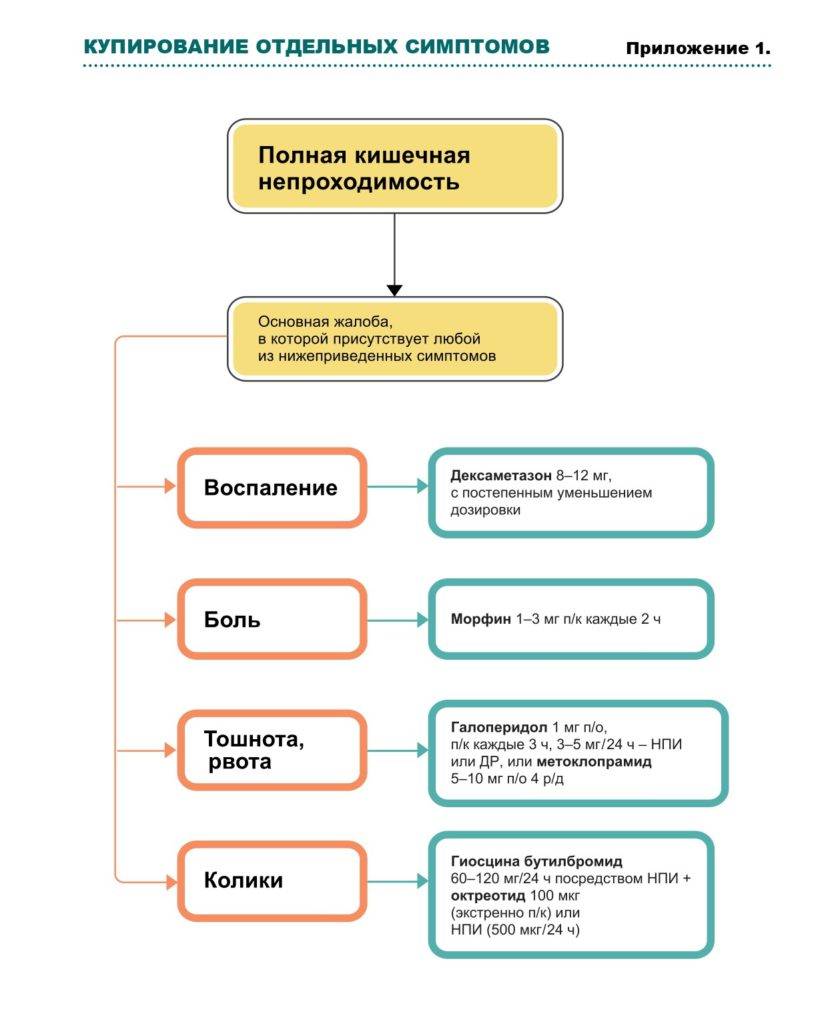
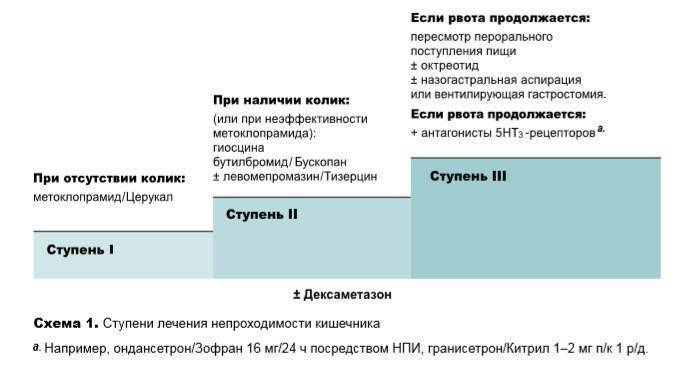
После получения и изучения всех результатов обследований, специалист назначает наиболее эффективный способ лечения. Всего их два – консервативный и хирургический.
Перед выполнением медикаментозной терапии маленькому пациенту показано обеспечение полного покоя, лечебное голодание, после которого применяется диетическое питание. Кроме этого, консервативная терапия включает в себя:
- зондирование – необходимое для освобождения пищеварительного тракта от скопления пищи. Это может избавить малыша от рвотных позывов;
- инъекции растворов для восстановления водно-солевого баланса;
- применение клизм;
- введение в прямую кишку воздуха – что способствует расправлению инвагинации;
- приём обезболивающих, спазмолитиков и противорвотных препаратов;
- подкожное введение веществ, для стимулирования функционирования кишечника.
В случаях неэффективности предыдущих методик терапии или при тяжёлом течении болезни, назначается проведение врачебного вмешательства. Такой способ лечения осуществляется специалистами из области детской хирургии. Операция направлена на удаление механической закупорки, иссечение отмерших тканей кишки и предупреждение рецидива болезни.
Кроме этого, в комплексную терапию входит соблюдение диетического питания. В случаях выполнения устранения заболевания хирургическим путём, пациенту, на протяжении двенадцати часов, запрещается есть и пить. После чего щадящее питание будет состоять из таких принципов, как:
- полное исключение из рациона малыша продуктов, способствующих повышенному газообразованию;
- отказ от кондитерских изделий, солений, жирных сортов мяса и рыбы. Не рекомендуется давать отварные макароны и сырые овощи;
- все блюда должны быть в отварном виде или приготовлены на пару, лучше всего в пюреобразном состоянии;
- пить можно тёплый зелёный чай. Запрещается давать ребёнку холодные и газированные напитки.
Специфической профилактики приобретённой или врождённой кишечной непроходимости у новорождённых и детей на первом году жизни – не существует. Необходимо лишь своевременно вводить прикорм и при возникновении первых симптомов немедленно обращаться за помощью к специалистам.
Непроходимость кишечника — это нарушение продвижения по нему кишечных соков и переваренной пищи. Заболевание способно вызвать немало опасных осложнений, особенно у детей. Непроходимость кишечника у новорожденных практически во всех случаях требует срочного хирургического вмешательства.
Заболевание у детей встречается часто и в большинстве случаев связано с проблемами гастроэнтерологического характера. Сложность протекания всегда зависит от того, в каком именно месте кишечника образовалась закупорка — чем она выше, тем острее симптомы болезни у ребенка и тем труднее проведение лечения.
Начало заболевания характеризуется стремительностью: признаки проявляются в течение короткого срока и быстро усиливаются.
Причины непроходимости
Причины непроходимости тонкого кишечника у детей чаще всего могут быть следующие:
Наиболее частыми причинами непроходимости толстого кишечника являются:
- заворот кишок;
- опухоли;
- дивертикулы. Это небольшие мешочки, образующиеся в стенке кишечника, которые могут заполняться продуктами пищеварения и расширяться, блокируя кишечник.
Механическая непроходимость у детей до года может быть возникать из-за инвагинации, заворота и грыжи.
Читайте более подробную информацию врача-педиатра о том, что такое инвагинация кишечника у детей и как её лечить.
Мекониевая непроходимость
Мекониевая кишечная непроходимость у новорождённых – расстройство, при котором меконий (первородный кал) является аномально плотным и волокнистым, а не сбором слизи и жёлчи, который обычно легко выходит. Аномальный меконий блокирует кишечник и должен быть удалён при помощи клизмы или хирургической операции.
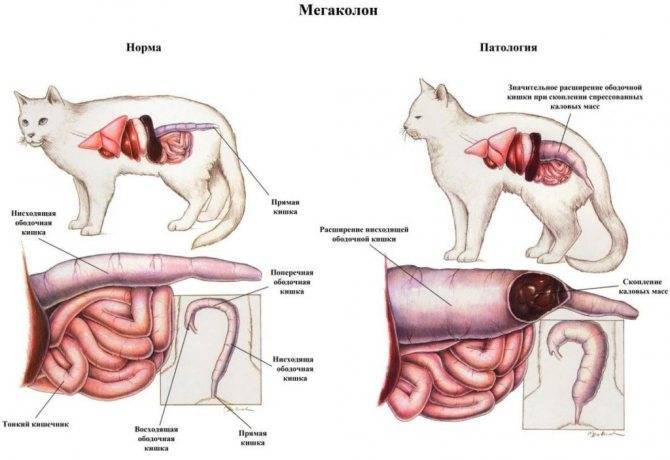
Болезнь Гиршпрунга
Болезнь Гиршпрунга (врождённый мегаколон), возможно, связанная с мекониевой непроходимостью, представляет собой расстройство моторики, которое встречается у 25 процентов новорождённых с динамической кишечной непроходимостью, хотя симптомы могут развиваться только в позднем младенчестве или в детском возрасте, что задерживает диагностику.
У детей с болезнью Гиршпрунга отсутствуют нервные клетки (ганглии) в стенках толстого кишечника. Это серьёзно сказывается на волнообразных движениях, которые продвигают переваренную пищу. В большинстве случаев у детей с этим заболеванием первым признаком является отсутствие стула с меконием в первые двое суток после рождения.
От рождения до двух лет у этих малышей будут развиваться другие признаки, такие как хронический запор, периодический водянистый стул в незначительном количестве, растянутый живот, плохой аппетит, рвота, плохой набор массы тела и задержка развития. Большинству детей потребуется операция для удаления поражённой части толстого кишечника.
Хирургическое вмешательство может быть осуществлено в возрасте полугода, или сразу после постановки правильного диагноза у ребёнка более старшего возраста.
Симптомы могут быть устранены, как минимум, в 90 процентах случаев, родившихся с болезнью Гиршпрунга. Болезнь иногда связана с другими врождёнными состояниями, например, с синдромом Дауна.
Заворот кишок
Заворот кишок — это самоскручивание тонкого или толстого кишечника (мальротация). Заворот толстого кишечника редко возникает у маленьких детей. Это обычно происходит в сигмовидной кишке – нижнем отделе толстого кишечника.
Дуоденальный затвор
Дуоденальный затвор появляется при скручивании двенадцатиперстной кишки — отдела кишечника, который соединяет желудок и тонкую кишку. Скручивание любой части кишечника прерывает подачу крови в петлю кишечника (удушение), уменьшая поток кислорода в тканях (ишемию) и приводя к гибели тканей кишечника (гангрене).
Удушение происходит примерно в 25 % случаев непроходимости кишечника и является серьёзным заболеванием, прогрессирующим до гангрены в течение полусуток.
Инвагинация
Инвагинация — это состояние, когда кишечник складывается сам в себя, наподобие радиоантенны. Инвагинация — наиболее частая причина кишечной непроходимости у детей от трёх месяцев до шестилетнего возраста.
Спайки и грыжи
Врождённые или постхирургические спайки также приводят к кишечной непроходимости у детей. Спайки представляют собой полоски фиброзной ткани, которые соединяются друг с другом, или с органами брюшной полости и петлями кишечника. Таким образом сужается пространство между стенками кишечника, и, зажимая части кишки, блокируется проход пищи.
У взрослых спайки чаще всего вызваны хирургическим вмешательством. У детей, которые подвергались операциям на животе, может также развиваться спаечная кишечная непроходимость. Неизвестно точно, что вызывает аномальный рост фиброзной ткани при врождённых спайках.
Методы лечения
Терапия кишечной непроходимости зависит от стадии прогрессирования патологического процесса.
Если установить диагноз удалось в первые шесть часов, то лечения может ограничиться консервативными методами.
При поздней диагностике в большинстве случаев сразу используется техника хирургического вмешательства. Хорошим дополнением к любому виду терапии являются народные средства, но в качестве основного способа устранения непроходимости кишечника у детей их использовать нельзя ни в коем случае.
Консервативная терапия
Консервативное лечение при кишечной непроходимости у детей основано на использовании специальных препаратов, нормализующих общее состояние ребенка и улучшающих движение каловых масс по органам пищеварения.
Применяемые лекарственные средства должны устранить застой в кишечнике и исключить интоксикацию детского организма.
Назначаются медикаменты только специалистом на основании общей клинической картины состояния здоровья маленького пациента.
Примеры препаратов, применяемых для лечения кишечной непроходимости у детей:
- препараты для стимулирования функций кишечника (Прозерин);
- спазмолитики (Но-шпа, Папаверин);
- слабительные средства (Фитомуцил);
- слабительные глицериновые свечи;
- противорвотные препараты (Домперидон, Церукал);
- внутривенное введение водно-солевых растворов;
- клизмы с гипертоническими растворами.

Перед использованием препаратов ребенку обязательно назначаются консервативные методы коррекции его состояния.
К числу таких мероприятий относятся опорожнение кишечника методом постоянного зонда, промывание, внутривенная стимуляция специальными растворами и ганглионарная блокада.
Через сорок минут после таких процедур малышу ставят сифонную клизму. Контролируется состояние ребенка регулярными рентгеновскими обследованиями.
Хирургическое вмешательство
Необходимость оперативного вмешательства при кишечной непроходимости возникает при отсутствии эффективности консервативной терапии или слишком поздней диагностике патологического процесса.
Целью хирургической процедуры является удаление участка кишечника, пораженного при прогрессировании заболевания.
Хирург устраняет закупорку и предпринимает меры по предотвращению рецидива болезни.
Народные средства
Рецепты альтернативной медицины применяются в качестве дополнения на любом этапе терапии кишечной непроходимости. После приступа такие средства помогают улучшить общее состояние малыша, а после проведения операции — быстрее восстановиться и улучшить работу органов пищеварения.
При подборе рецептов важно учитывать индивидуальные особенности ребенка. Некоторые ингредиенты могут быть причиной пищевой непереносимости или аллергической реакции
Примеры народных средств:
- Сухофрукты с медом (в равных количествах надо смешать измельченную курагу, чернослив, изюм и инжир, добавить к заготовке небольшое количество меда, средство давать ребенку несколько раз в день по чайной ложке).
- Свежее облепиховое масло (из ягод облепихи отжать сок и поставить его в темное место на сутки, за это время на поверхности жидкости образуется масло, которое надо будет собрать в отдельную емкость и давать ребенку по половине чайной ложки перед каждым приемом пищи).
- Сливовый сок (сок сливы надо смешать с водой в равной пропорции, для детей грудного возраста разовая дозировка не должна превышать одну столовую ложку малышам постарше ее можно увеличить).
Диета
Кишечная непроходимость подразумевает соблюдение строгой диеты. В первые дни прогрессирования заболевания и после оперативного вмешательства детям рекомендуется лечебное голодание. Употреблять пищу разрешается только с третьего дня и минимальными порциями.
Продукты, которые могут спровоцировать затрудненное переваривание, должны быть полностью исключены из меню.
Готовить блюда надо только методом паровой обработки или варки. В рационе ребенка должны присутствовать следующие продукты:
- каши;
- кисель;
- отвар шиповника;
- кисломолочная продукция;
- отварная свекла и морковь;
- фруктовое желе;
- легкие бульоны;
- нежирные сорта мяса и рыбы (в протертом виде).