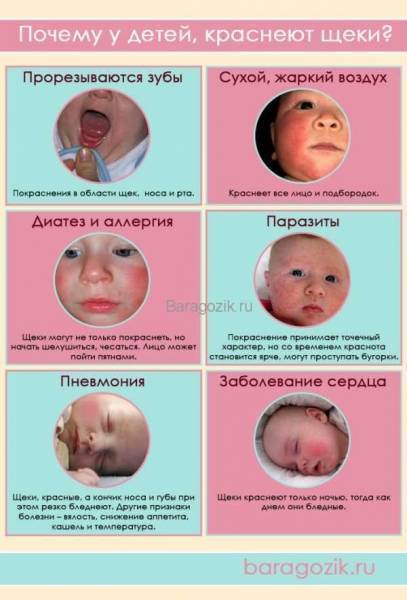
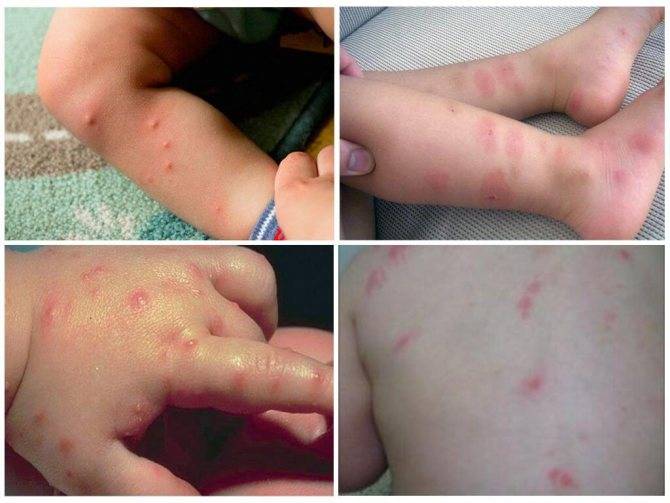
Причины появления сыпи
Все причины появления сыпи можно условно сгруппировать:
У ребенка сыпь на животе может появиться:
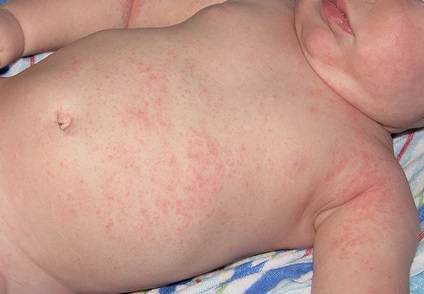
- Из-за контакта с аллергеном. В качестве аллергена могут выступать некоторые пищевые продукты, шерсть домашних питомцев, детские средства гигиены, пыль и другие. Аллергическая сыпь, сопровождающаяся зудом, сначала появляется на животе, а затем охватывает другие части тела.
- При несоблюдении гигиены. Сыпь такого характера обычно называют потничкой, и она не несет опасности. Ребенка необходимо покупать, обработать складочки на теле, устроить для него воздушные ванны. Особенно часто это необходимо делать в летний период. Если сыпь обнаружили и вовремя приняли меры, она пройдет бесследно и не доставит неприятностей малышу.
- При заражении паразитами. Ребенок может заразиться от с зараженными домашними животными или взрослыми людьми. Паразитарное заболевание, которое чаще всего встречается – это чесотка. Вызывается чесоточным клещом. На теле появляются характерные «норы-ходы» темноватого цвета, которые оставляет после себя клещ. Заболевание обычно сопровождается зудящей шершавой сыпью на животе и ладонях. Зуд может усиливаться в ночное время и после принятия ванны.
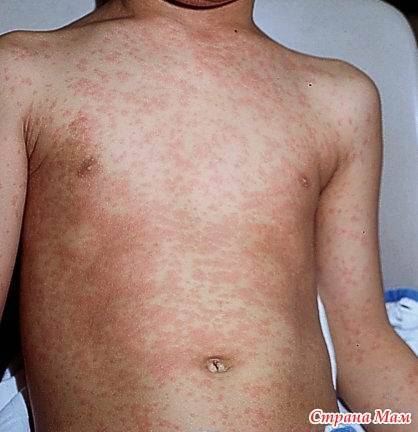
- При заражении инфекционным заболеванием. Инфекция может вызывать не только появление сыпи на животе ребенка, но и увеличение лимфоузлов, повышение температуры, покраснение и опухание горла, кашель, понос.
При обнаружении сыпи врача вызывают на дом. Врач-педиатр при визуальном осмотре определит причину сыпи, а при необходимости назначит сдачу анализов.
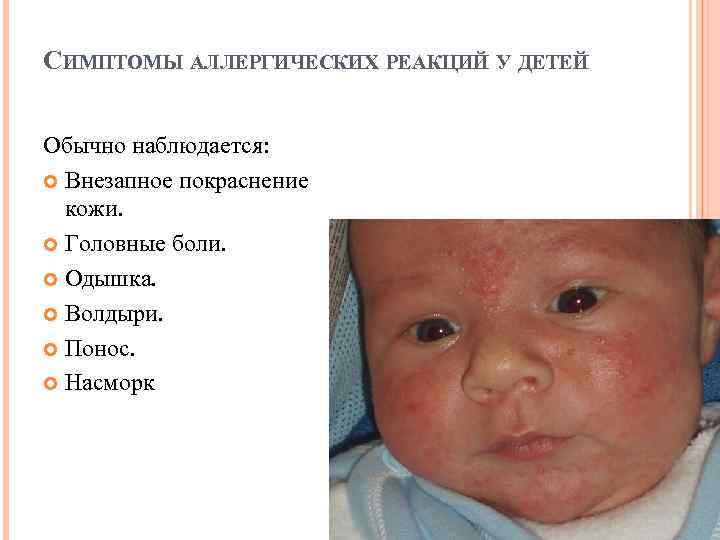
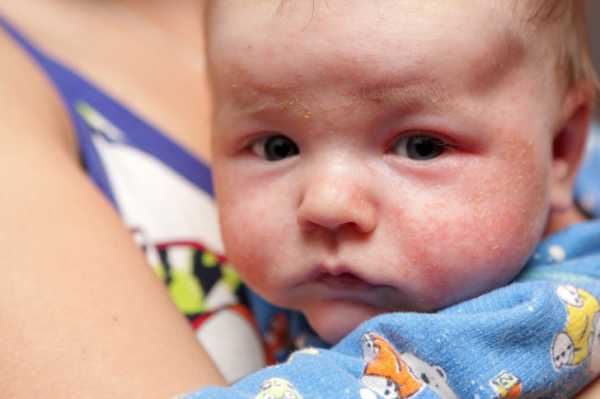
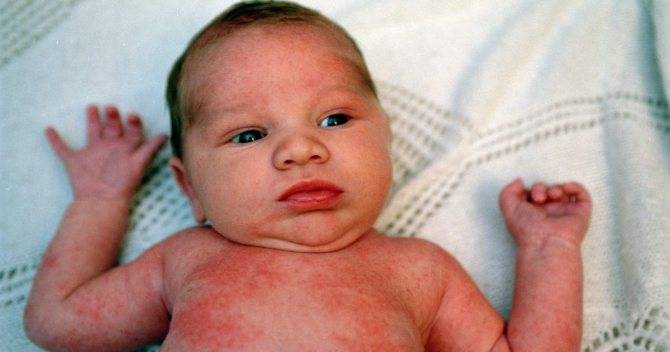
Аллергия организма. У недавно родившихся детей может появиться аллергическая реакция на смесь из молока матери, когда она съела продукт, прикорм, вызывающий аллергия. Еще аллергическая реакция может появляться из-за того, что кожа вступает в контакт с агрессивно действующим материалом.
Сыпь у грудного ребенка, которую вызвала аллергия, чаще всего не станет способствовать появлению ухудшения состояния. Вполне может проявляться на животе мелкими прыщами или пятнами красного цвета не только на поверхности живота, но и в области спины, груди, на лбу, ногах.
Когда требуется, могут назначать специальные мази.
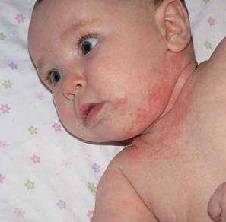
Потница. Нередко сыпь на лице у грудного ребенка красного цвета может появиться, когда поверхность кожи ребенка в течение длительного времени станет соприкасаться с мокрым бельем.
Нередко может помочь простой крем для детей.
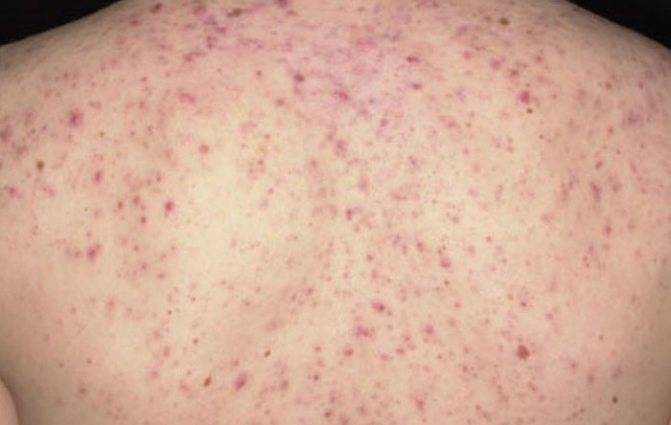
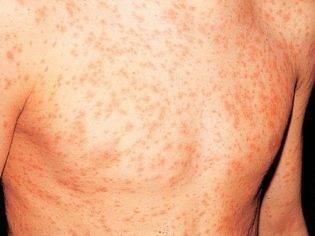
Болезни инфекционного характера. В этих вариантах сыпь более часто красного цвета и четко выражена. Часто мелкая сыпь на лице, лбу у ребенка станет сопровождаться увеличенной температурой, сонным состоянием, нежеланием есть.
Кожные проявления очень часто провоцируются следующими факторами:
У ребенка может быть инфекционное заболевание. В этом случае кожные проявления обязательно сопровождаются дополнительными клиническими симптомами болезни. Это может быть температура, признаки ОРВИ, а также симптомы расстройства ЖКТ. В подобных случаях высыпания чаще всего имеют вид пузырьков.
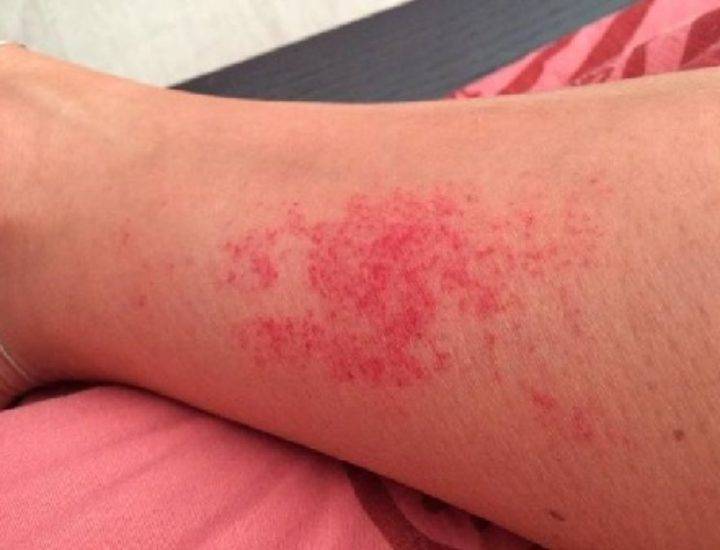
Повреждения вызваны укусами насекомых. Если сыпь на животе у ребенка чешется и представлена волдырями, то, скорее всего, поражения кожи спровоцированы кровососущими.
Это может быть аллергическая реакция. Классическое ее проявление заключается в появлении на коже элементов раздражения в виде пятен, папул и бляшек, часто сопровождающихся утолщением кожи, ее шелушением и образованием чешуек.
Гематологические заболевания также могут проявить себя высыпаниями на животе. Иногда сыпь на животе у ребенка не чешется. Фото (что это может быть — далеко не всегда понятно), найденные в интернете или медицинской энциклопедии, вряд ли прояснят ситуацию
Обратите внимание, нет ли на коже петехий и синяков, а также пузырьков, наполненных кровью. Высыпания в виде синяков, а также в кровавые точки могут быть симптомами опасных заболеваний крови и сосудов.
Возможно, за кожей неправильно ухаживают
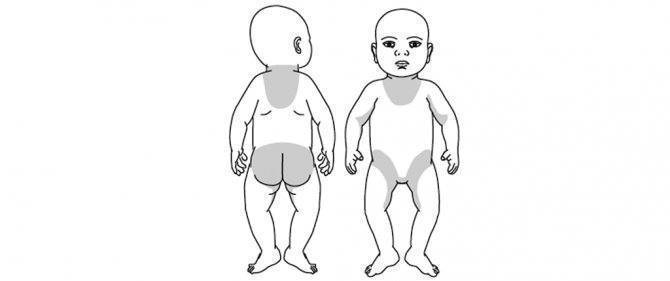
В этом случае у ребенка сыпь внизу живота, в паху, в складках кожи шеи и сгибательных поверхностях в виде пузырьков, сопровождающихся утолщением кожи.
Дерматологические проблемы могут быть представлены эритемой и бляшками, сопровождающимися атрофией кожных покровов.
При ревматологических заболеваниях нужно обратить внимание на наличие подкожных узлов и пятен.
Дефицит в организме витаминов.
От потницы до тяжёлой инфекции
Детская кожа невероятно нежная, поэтому на ней нередко появляются покраснения и высыпания. Внешние изменения кожных покровов, конечно, сигнализируют о каких-то сбоях в организме.

— Разнообразных видов кожных сыпей — десятки
Есть среди них опасные, которые требуют экстренного обращения к педиатру, а есть такие, которые можно наблюдать дома, без врача.
Самое важное — научиться определять сыпь геморрагическую. Этот вид всегда требует консультации врача в тот же день
Особенно если у ребёнка есть температура.
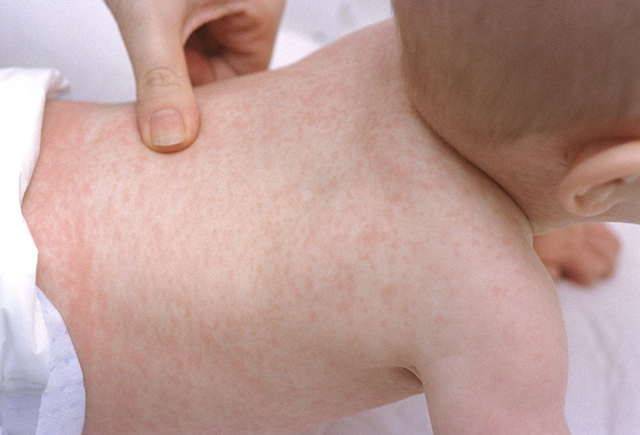
Геморрагическая сыпь — та, которая не исчезнет, если надавить на неё стеклянным стаканом. Эта сыпь так и выглядит: как кровоизлияние в кожу. Она может быть совсем мелкой, размером с точку, а может покрывать кожу большими пятнами. Независимо от размеров, нужен врач и срочно, — говорит Анна Ганина, мама троих детей, врач-педиатр клиники «Семейный доктор», город Кемерово.
Педиатр мобильной клиники DOC+ Наталия Макарова отмечает: сама по себе сыпь не является заболеванием, это симптом какой-либо болезни или реакция на внешний раздражитель.

— Сыпь — это патологические изменения на коже и слизистых оболочках. Её можно разделить на две основные группы: инфекционные и неинфекционные. К неинфекционным относятся аллергические реакции, укусы насекомых, потница. Инфекционные сыпи появляются при различных инфекциях, чаще вирусных.
При осмотре врач обращает внимание на локализацию, площадь высыпаний, характер сыпи, сопутствующую симптоматику, а также жалобы пациента. Как правило, если сыпь сопровождается выраженной интоксикацией — увеличение температуры тела, слабость, отказ от еды и питья — врач решает вопрос о госпитализации
Врач высшей категории, кандидат медицинских наук, аллерголог-иммунолог Галина Чернышова рекомендует в любом случае при появлении сыпи своевременно обратиться к специалисту, который выяснит её причину и скажет, что делать дальше.

— Причиной высыпаний на теле у ребёнка может быть как банальная пищевая аллергия, так и тяжелейшая инфекционная болезнь. Сыпь никогда не является отдельным заболеванием или причиной болезни. Самые частые причины ее появления у детей — аллергические реакции, укусы насекомых, инфекции, нарушение свёртываемости, механическое повреждение кожных покровов и аллергия на солнце.
Проявления весьма разнообразны, от красного или почти любого оттенка бледно-розового до ярко-коричневого пятнышка, пузырька, бугорка до кровоизлияния или даже синяка.
Врач-педиатр Анна Ганина советует, в первую очередь, выяснить, почему на теле ребёнка появилась сыпь.
— Множество сыпей у детей не требуют самостоятельного лечения. Мы ждём, пока она сама пройдёт, и одновременно ищем причину — вирусную, бактериальную инфекцию, нарушение свёртывания крови.
Самим с сыпью часто разобраться сложно: их видов очень много. Родителям следует немедленно показать ребенка врачу, если она геморрагическая. Если сыпь не геморрагическая, но с температурой — тоже желательно показать доктору в ближайшие день-два.
А если она появилась на фоне полного здоровья и ребёнка она особо не тревожит, кожный покров не страдает — показать педиатру в спокойном плановом порядке.
Помощь при белой гипертермии
Симптомы гипертермии белого типа требуют иных манипуляций:
- дайте ребенку спазмолитическое сосудорасширяющее лекарство (например, но-шпу);
- поите пострадавшего минеральной водой, соками или кипяченой водой с 5% содержанием глюкозы;
- если случился приступ судорог, предотвратите западание языка, удалите слизь из верхних дыхательных путей, иначе наступит асфиксия;
- в случае обморока уложите ребенка так, чтобы голова оказалась ниже туловища, это восстановит кровообращение. Сбрызните тельце холодной водой и сделайте растирание для раздражения рецепторов кожи, дайте вдохнуть на кусочке ваты нашатырный спирт, вызовите «скорую помощь», даже если ждете визита участкового педиатра.
Процесс снижения температуры нужно контролировать каждые полчаса. После отметки 37,5 °C (при измерении в подмышечной впадине или по показателям паховой гипертермии) процедуры можно прекратить.
Категории
АллергологАнестезиолог-реаниматологВенерологГастроэнтерологГематологГенетикГинекологГомеопатДерматологДетский гинекологДетский неврологДетский урологДетский хирургДетский эндокринологДиетологИммунологИнфекционистКардиологКосметологЛогопедЛорМаммологМедицинский юристНаркологНевропатологНейрохирургНефрологНутрициологОнкологОнкоурологОртопед-травматологОфтальмологПедиатрПластический хирургПроктологПсихиатрПсихологПульмонологРевматологРентгенологСексолог-АндрологСтоматологТерапевтТрихологУрологФармацевтФитотерапевтФлебологХирургЭндокринолог
Причины сыпи на лице после температуры
Появление любой сыпи, особенно после температуры – однозначное показание для вызова педиатра. Так же, как тошнота и рвота, боль в животе и голове и прочие тревожные симптомы. Причины кожных высыпаний могут быть как достаточно безобидные, так и грозные. Их можно разделить на:
- дерматологические — связанные с раздражением кожи;
- аллергические;
- инфекционные.
Понятно, что наибольшую опасность представляют именно инфекции. Поэтому с начала появления сыпи пусть за малышом ухаживает только 1 человек, но только не беременная женщина, ведь это может быть краснуха или другие опасные для плода болезни. Нужно выделить ребёнку отдельное место, а лучше комнату, отдельную посуду.
Раздражение кожи
Если слишком кутать малыша при температуре 37-39℃, то, кроме других проблем, когда из-за этой причины жар не сбивается, может ещё появиться потница.
Это маленькие пузырьки с водянистым содержимым. Появляются там, где ребёнок 1-15 месяцев потел под одеждой. Пятнышки, помимо лица ребёнка, должны быть на спине и животе. Потница сильно зудит, и ребёнок будет из-за неё капризничать.
У детей старше 1 года потница бывает редко. Ребенок к этому возрасту уже достаточно активен, чтобы не терпеть на себе лишнюю одежду и самому снять её, если очень жарко.
Что делать:
- купать с отварами череды, коры дуба, ромашки,
- пользоваться детскими мягкими шампунями, гелями, кремами,
- не перегревать ребёнка. Потница не опасна и при правильном уходе скоро должна пройти.
Многие мамы путают эту мелкую неприятность с аллергией и начинают давать антигистаминные препараты, то есть пичкать ребёнка бесполезной в этом случае химией.
Аллергическая сыпь
Это может быть реакция на:
- жаропонижающие или противовирусные препараты, антибиотики;
- пищевые аллергены или укусы кровососущих насекомых, чувствительность к которым повышается после болезни.
Что делать в этих случаях?
Нужно определить, что это именно аллергия, а не потница или инфекции, и только после этого давать назначенные врачом антигистаминные препараты.
А ещё важно определить вид аллергена и устранить контакт с ним. При грудном вскармливании это может быть какой-то продукт или лекарство, которые употребила мама.
Для облегчения зуда можно купать с травами или хвойным экстрактом, пользоваться противоаллергическими мазями и гелями (только не гормональными!).. Аллергии у детей до 1 года часто сопутствуют слезоточивость, конъюнктивит, чихание, рвота, понос
Но эти же симптомы могут быть и при опасных инфекциях
Аллергии у детей до 1 года часто сопутствуют слезоточивость, конъюнктивит, чихание, рвота, понос. Но эти же симптомы могут быть и при опасных инфекциях.
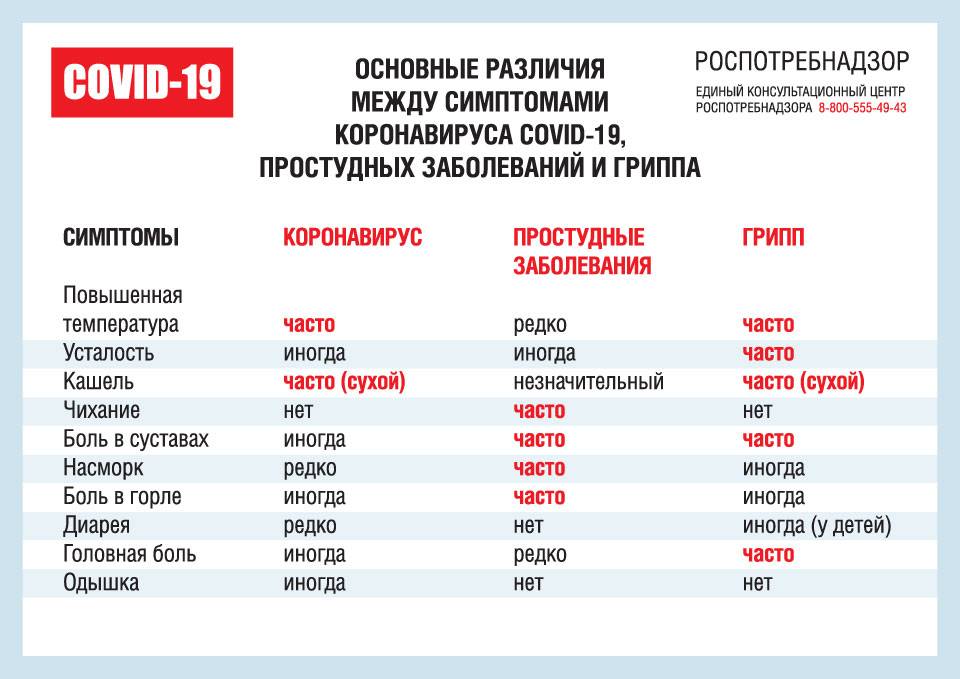
Инфекционные причины – таблица
Высыпания на лице у детей после температуры обычно появляются, если к обычной простуде, ОРЗ или ОРВИ, присоединяется как осложнение другая инфекция
Очень важно определить её природу и как можно быстрее начать специфичное лечение антибиотиками или противовирусными препаратами
| Причина | Характер сыпи на лице | Что делать? |
|---|---|---|
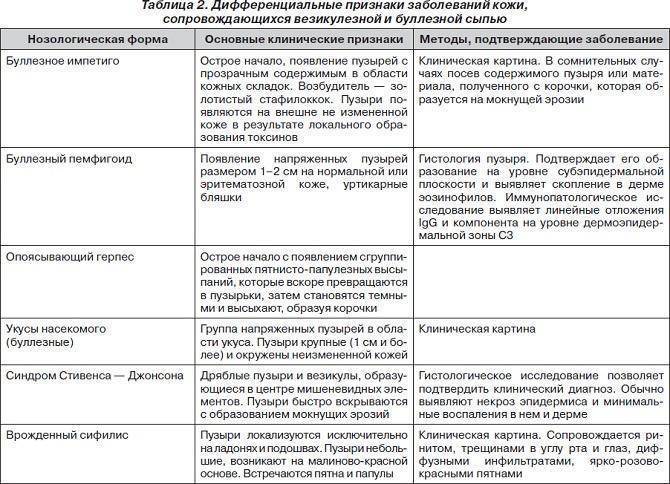
| Ветрянка (ветряная оспа) | Пятнышки ⇒ пузырьки ⇒ корочки. Могут быть на слизистой глаз и во рту. |
|
| Краснуха | Мелкие бледно-розовые пятнышки. Увеличиваются лимфоузлы на затылке. |
|
| Корь | Появляется сначала на лице и за ушами, потом распространяется вниз. Розовые узелки с плоской поверхностью, окружены пятнами, могут увеличиваться и сливаться между собой. |
|
| Скарлатина | Мелкие точки, кроме области вокруг рта | Лечение только в стационаре с курсом сильных антибиотиков. |
| Розеола (внезапная экзантема) | Высыпания розового цвета после 5 дней температуры до 39℃. Бывает у детей не старше 5 лет. |
|
| Менингококковый сепсис | Появляется быстро. Тёмные хаотично расположенные пятна из-за подкожных кровоизлияний. Не светлеют после нажатия. | Срочная госпитализация в реанимационное отделение. |
Способы проникновения вируса в организм ребенка
Существует несколько путей заражения вирусом герпеса. Самый распространенный из них воздушно-капельный, также возможно заражение при прямом контакте (поцелуе, прикосновении), непрямом (через бытовые, гигиенические предметы: посуду, полотенца, одежду, игрушки в детском саду). Малыш может заболеть контактируя со взрослыми или уже инфицированными детьми. Возможен восходящий переход вируса, когда через руки дети инфицируют другие области тела. Так, ребенок имеющий герпес губы, может впоследствии перенести его на подбородок, веко, щеку и т.д.
Новорождённый может получить заболевание от матери во время беременности, а также в процессе родов или после них, если в это время вирус находился в активной фазе. При внутриутробном заражении ребенок обычно погибает или остается инвалидом, т.к. инфекция поражает жизненно важные органы тела (печень, почки, легкие, спинной и головной мозг).
Лечение Парацетамолом
Высокую температуру необходимо сбивать. Жаропонижающие свечи Парацетамол имеют накопительное действие. Поэтому регулярно ставьте свечи каждые 4-6 часов.
У Парацетамола есть своя суточная дозировка, которая не должна превышать 60 мг на кг веса малыша.
- 1 суппозиторий по 8 мг в сутки – малышам 3-12 месяцев.
- 1 суппозиторий по 17 мг – детям 1-6 лет.
Оптимально дозировать 10-15 мг на 1 кг веса ребенка.
У Парацетамола существует гепатотоксическое действие, то есть поражение печени. Назначают его только по рекомендации врача.
До 3 месяцев Парацетамол нельзя давать младенцам
В результатах анализов низкие лейкоциты в крови – это показатель вирусной инфекции. В таком случае антибиотики не назначают, так как антибиотики от бактериальных заболеваний.
Что должно входить в аптечку для новорожденного для оказания первой помощи? Список необходимых средств нужно составить еще до родов.
Лечение заболевания
Как лечить потницу у детей и взрослых? При различных высыпаниях не обходите стороной кабинет дерматолога. Даже при 100% уверенности, что у вас или вашего малыша потница, обратитесь за консультацией к врачу. Самолечение часто приводит к плачевным последствиям.
Некоторые кожные болезни имеют сходные признаки. Точный диагноз – залог успешного лечения.
Как избавиться от потницы
Помогут кремы, мази, присыпки, лечебные ванны, отвары лекарственных трав. Дополнят лечение современные медпрепараты.
Устраните провоцирующие факторы:
- чаще проветривайте помещение;
- наденьте лёгкое хлопчатобумажное бельё и одежду;
- добейтесь снижения температуры воздуха и влажности в комнате;
- купите качественную обувь с дышащей поверхностью;
- в жару чаще принимайте душ, хорошо мойте кожные складки;
- тщательно следите за гигиеной тела у лежачих больных.
Что делать с пузырьками и воспалением
Основные методы лечения:
- используйте присыпки и тальк. Аккуратно наносите тонким слоем подсушивающее средство на поражённые участки;
- для устранения зуда принимайте Супрастин, Цетрин, Тавегил;
- препарат Фенистил применяйте не только в качестве антигистаминного средства, но и в форме противозудной мази для взрослых;
- снизить воспаление поможет обтирание отваром лекарственных трав;
- принимайте ванны с настоями зверобоя, ромашки, череды, чистотела, календулы. Возьмите одну из трав или приготовьте сбор. Залейте литром кипятка 1 ст. л. сухой травы. Дайте настояться полчаса, процедите, влейте в ванну. Полежите в тёплой воде 20 минут;
- при потнице показана иглорефлексотерапия. Хороший эффект даёт этот метод при высыпаниях на ногах;
- крем Бепантен – эффективный препарат от потницы у детей и взрослых. Подходит для лечения неосложнённых форм заболевания;
- смазывайте пузырьки кремом Каламин с цинком. Препарат отлично подсушивает кожные покровы, устраняет воспаление. Частота – 5 раз в день.
Важно! Мази, кремы, присыпки наносите на чистую сухую кожу. После водных процедур аккуратно промакивайте кожу, ни в коем случае не трите поражённые участки
Будьте терпеливы
Температура у детей – это нормально. Высокая температура имеет свойство скакать. И если все хорошо, и нет никаких признаков, симптомов болезни, то не нужно ориентироваться только на градусы, нужно ориентироваться на ребенка.
Розеола заразна, только в редких случаях можно заразиться повторно
Если малыш спокойный, спит от усталости, кушает как обычно, писает как обычно, нет других признаков, как например, конвульсии от высокой температуры, то как можно крепче держите себя в руках.
Не все врачи говорят о розеоле, и такой диагноз ставят не всем. Хотя болеют розеолой не менее 25% от всех детей.
Дело в том, что за эти 3 дня, пока держится температура, и врачи, и родители дают огромное количество лекарств.
Многие врачи диагностируют сыпь, как аллергию на лекарство, которое вы давали во время высокой температуры.
Как все успевать с маленьким ребенком молодой маме, когда хочется и в салон красоты, и уборкой заняться, и внимание мужу уделить. Ответы ищите здесь
Лечение гипотермии у детей
Лечить детей с переохлаждением можно и в домашних условиях, но делать это нежелательно. Вы не сможете объективно оценить состояние малыша и вовремя понять страшную симптоматику.
В домашних условиях допускается только лечение гипотермии легкой формы (когда температура тела составляет не менее 34°С).
Ваши действия:
- Исключите контакт с провоцирующими факторами. Оденьте ребенка в сухую одежду, обеспечьте его пребывание в теплом помещении или на солнце.
- Снизьте до минимума двигательную активность ребенка. Активные движения могут вызвать появление болей, способствуют ухудшению сердечного ритма.
- Дайте ребенку теплые напитки. Сварите ему чай, компот или предложите наваристый бульон. Следите, чтобы температура жидкости составляла не более 45°С.
- Проведите массаж и растирание тела. При этом движения должны быть максимально мягкими и осторожными. Для растирания рекомендуется использовать натуральную ткань. Применение спирта запрещено!
Если температура тела ниже 34°С, то укутайте ребенка в теплое одеяло, уложите его в постель и вызовите бригаду скорой помощи. Прибывший врач осмотрит пациента, назначит ему лечение и даст рекомендации.
В тяжелых случаях врачи кладут больного в горизонтальное положение и устанавливают внутривенный катетер. Они сразу оценивают необходимость проведения вентиляции легких и берут соответствующие анализы. Мониторинг стандартных параметров включает в себя измерение артериального давления, пульса, температуры. Чаще всего на палец больного сразу ставят пульсоксиметр. Так как тяжелая стадия гипотермии требует активного согревания больного, его обматывают несколькими одеялами. Это уменьшает теплопотерю. При этом открытыми стоит оставить лицо и грудную клетку.
Лечение в стационаре
Гипотермия средней и тяжелой степеней подлежит лечению только в стационарных условиях в целях восстановления теплового баланса и предотвращения осложнений.
Пострадавшие дети направляются в реанимационное отделение. Там работа с ними ведется по двум направлениям — повышение температуры и поддержание основных показателей организма в нормальном значении.
Как только состояние маленького пациента стабилизируется, его переведут в терапевтический блок и разрешат посещения родителей. Срок пребывания в больничном стационаре определяется состоянием организма малыша.
Среди согревающих процедур, используемых в стационарных условиях, можно выделить:
- предотвращение любого контакта с холодными предметами, материалами и даже поверхностями;
- укутывание в специальное теплоизоляционное одеяло, выполненное с использованием фольги и шерсти;
- применение грелок (температура варьируется от 35°С до 45°С) и их прикладывание к переохлажденным местам;
- введение тепловых, витаминных и поддерживающих составов путем установки капельницы;
- облучение инфракрасной лампой (согревание всего тела или отдельных зон);
- другие мероприятия — введение диазепама, погружение в ванну, тепловое воздействие на сосуды и др.
Если жизненные показатели не в норме, то проводятся мероприятия по их восстановлению. Так, для поднятия уровня сахара в крови внутривенно ребенку вводится глюкоза и инсулин. Поддержка дыхательной функции осуществляется с применением аппарата искусственной вентиляции легких.
При тяжелой гипотермии требуется скорректировать сердечный ритм с помощью дефибриллятора и кардиовертера, оснащенного внешним монитором.
При асфиксии кровь насыщается кислородом (сатурация – 95%).
Инфекционные причины сыпи
Когда при наличии либо прошествии высокой температуры на теле появляется сыпь – это указывает на инфекционные патологии.
Герпес 6 и 7 типа
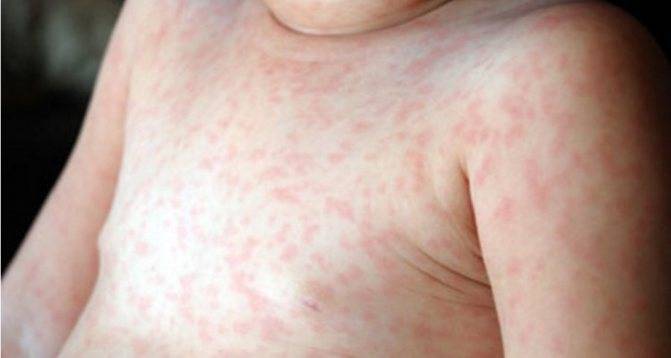
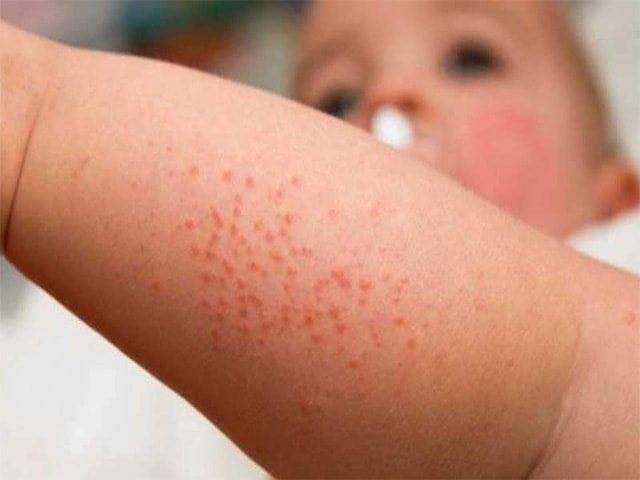
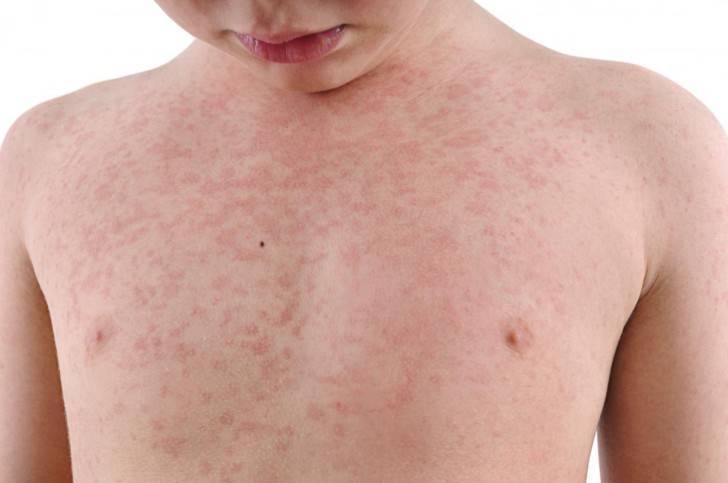
Появление этого типа вируса зачастую происходит у маленьких детей до 2-летнего возраста по причине инфекционного заболевания. Сыпь у ребенка после высокой температуры появляется через 2-3 дня. Она имеет точечный характер (розеола) и красный цвет, принимая форму множественных маленьких прыщиков. Локализована сначала на спине и постепенно распространяется на другие участки тела. При этом высыпания высовывают сильны зуд, что заставляет ребенка их расчесывать.
Корь
При наличии такой болезни происходит поднятие температуры, появление кашля и насморка. Возникновение сыпи на коже происходит на 3-4 день. Поражения имеют вид мелких красных пятнышек. Они появляются на голове, лице и постепенно локализация распространяется на тело и доходит до ног. Патология плохо переносится, но встречается редко, за счет проведения вакцинации.
Краснуха
При возникновении краснухи, появляется сразу сыпь, сопровождающаяся признаками ОРЗ, а также увеличиваются лимфоузлы, локализованные на шее и затылке. Высыпания мелкие, обладающие бледно-розовым цветом. Увеличение зоны поражения происходит аналогично кори, однако, стремительнее всего за 2-3 часа, а исчезает через 4-5 дней.
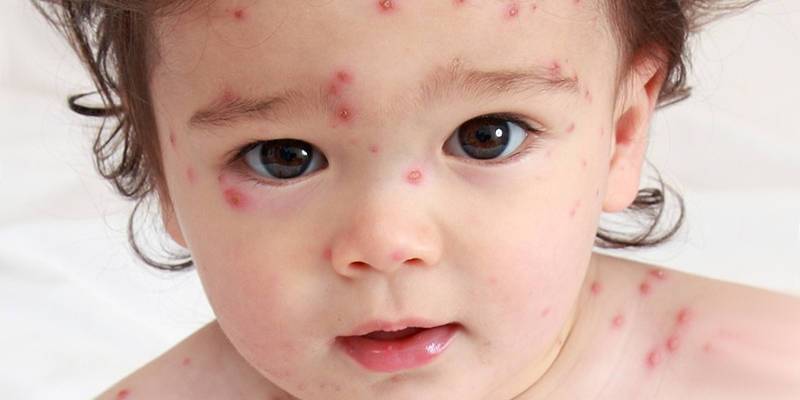
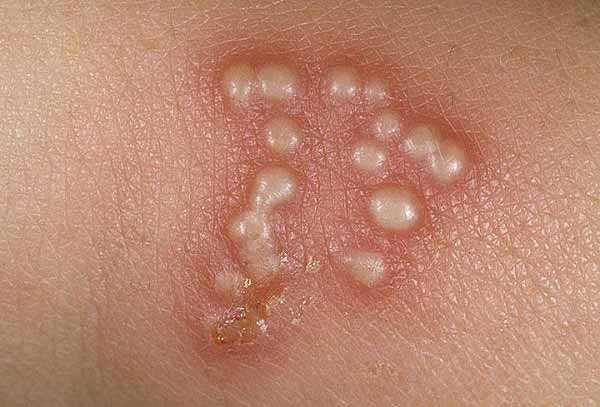
Ветряная оспа
Возникновение сыпи после высокой температуры, а также ухудшение общего состояния происходит из-за ветряной оспы. Сыпь при этой патологии представляет собой красные пятнышки, локализованные на всем теле. Постепенно они превращаются в пузырьки, внутри которых находится бесцветная жидкость и появляется зуд. Дальше содержимое мутнеет, а прыщик сморщивается, высыхает и через неделю сходит. Появление таких образований происходит до 7 дней. Легче всего ветрянку переносят дети, младше 12 лет, у взрослых она протекает существенно тяжелее.
Вирусная пузырчатка полости рта и конечностей
Такая патология представляет собой системное инфекционное заболевание, возникающие в виде язв, локализованных на слизистой ротовой полости, а также сыпью на ладонях и стопах. К появлению этого заболевания приводит вирус Коксаки А16. Заражение происходит непосредственно от другого человека и до появления первых симптомов проходит обычно от 3 до 6 дней. В течение 1-2 месяцев после выздоровления, человек остается носителей инфекции и заразен для других. Происходит также появление после температуры сыпи у взрослого.
Что делать, если сыпь чешется
Зуд вызывает у ребенка естественное желание почесаться. Однако делать этого нельзя: прикосновения к сыпи только усиливают раздражение, приводят к инфицированию ранок. До выяснения причин высыпаний поврежденную кожу также нежелательно чем-либо смазывать. Поэтому единственное, что можно сделать, — вызвать врача на дом. Ребенок нуждается в незамедлительном осмотре педиатра, если у него кашель, жар, болит голова.
До прихода врача необходимо изолировать больного ребенка от других членов семьи. Чтобы малыш меньше чесался, его нужно отвлечь: почитать книжку, рассказать сказку. Сильно вспотевшего ребенка необходимо раздеть. Это уменьшит зуд. Температура выше 38–38,5 градусов сбивается парацетамолом или ибупрофеном. Необходимо следить, чтобы ребенок много пил. Подойдут слабые чаи, теплая вода, кисло-сладкие компоты или морсы.
Итак, сыпь – симптом широкого спектра заболеваний, поэтому ставить диагноз и назначать лечение должен педиатр. Доврачебный уход заключается в обильном питье и температурном контроле.
Причины и особенности
Проявление отрицательной реакции организма на пот является, как правило, вторичным.
Причиной возникновения аллергии на пот могут стать патологические заболевания следующих внутренних органов:
- эндокринной системы;
- желудочно-кишечного тракта;
- мочевыделительной системы;
- печени.
Первичное проявление данной болезни связано с повышенной чувствительностью к специфическим компонентам, входящим в состав пота.
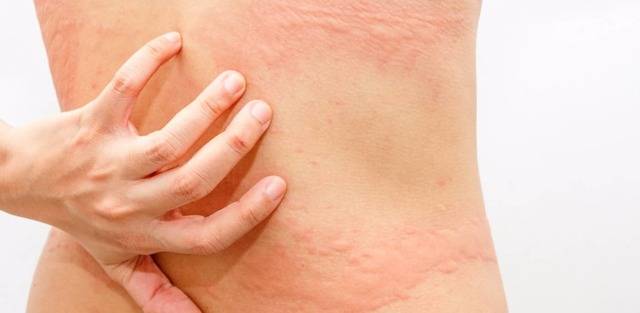
Явные признаки холинергической крапивницы возникают в местах повышенного потоотделения:
- в подмышечных впадинах;
- на шее;
- на руках;
- на лице.
Процесс обострения аллергии происходит в момент усиленного потоотделения.
На собственный пот
Для выявления точной причины возникновения холинергической крапивницы больному следует пройти медицинское обследование и сделать ряд анализов.
Нарушение работы вегетативной нервной системы может привести к повышению температуры крови, что приводит к выбросу большого количества гистамина в организм, который может спровоцировать реакцию.
Сбой в работе желёз и органов также являются причинами возникновения аллергии на собственный пот. Этим заболеванием чаще всего страдают люди, имеющие проблемную кожу.
Признаками реакции на собственный пот является:
- повышенное слюноотделение;
- возникновение жидкого стула;
- рвота и тошнота.
На мужской пот
Специфические особенности состава мужского пота могут вызвать аллергическую реакцию у противоположного пола. Количество случаев столь необычной реакции женщин на запах мужчины в последнее время значительно выросли.
К признакам наличия аллергии на запах мужского пота при близком контакте с носителем аллергена относят:
- внезапное появление астматических приступов;
- появление лихорадки;
- реакции кожи;
- отёчность;
- потеря сознания.
На лице
Причиной возникновения на лице такой реакции, как аллергия на собственный пот, может быть проблемная кожа и недостаточный уход за ней.
Сыпь при инфекционных заболеваниях
Если сыпь появилась вследствие инфекционного поражения, то у ребенка заметны и другие серьезные симтомы: 
- высокая температура тела (гипертермия);
- боль в горле и животе;
- кашель;
- насморк;
- тошнота и рвота;
- озноб;
- сонливость и слабость;
- потеря аппетита и т.п.
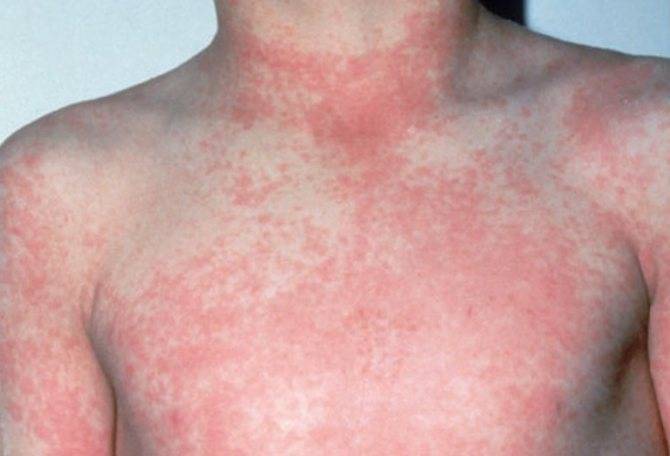
В зависимости от конкретного заболевания, сыпь может быть как первым проявлением инфекции, так и развиваться лишь через несколько дней после конца инкубационного периода. Обычно поражения кожи среди детей наблюдаются при заболевании менингококковой инфекцией, ветряной оспой, корью, краснухой или скарлатиной.
Менингококковая инфекция относится к одним из наиболее опасных инфекционных поражений. Обычно менингококк, который приводит к болезни, вызывает только назофарингит (воспаление носовой оболочки и глотки). Назофарингит довольно быстро и легко лечится и по факту является простой простудой. Однако в ряде случаев заражение менингококками может привести к воспалению также и оболочек мозга (менингиту) и заражению крови бактериями (менингококкемии).
Менингококкемия сопровождается сыпью в виде кровоизлияний и сильной лихорадкой. Опасность этой болезни в том, что от времени появления кожных поражений до летального исхода может пройти меньше суток. Хорошая новость: при своевременно проведенной терапии шансы на успешное выздоровление составляют 80 – 90%.
Ветряная оспа распространена именно среди детей и в народе именуется «ветрянкой». Высыпания при этой патологии обычно наблюдаются на туловище, волосистой части головы и на лице. Внешний вид сыпи меняется с течением болезни. Сначала это слегка выступающие над поверхностью кожи пятна красного цвета, а уже через несколько часов — пузыри с прозрачным (позднее — мутным) содержимым. Размер таких пузырьков не превышает 0,5 см. Затем они высыхают и сменяются буроватыми корочками. Ветряная оспа всегда сопровождается сильным зудом кожных покровов. Особенность сыпи при ветрянке — образованию новых красных пятен сопутствуют «скачки» температуры.
Сыпь после высокой температуры наблюдается при кори. В этом случае кожные поражения становятся заментными лишь через несколько дней после гипертермии и других симптомов — красноты горла, кашля и насморка. Особенность этого заболевания в том, что сыпь сначала появляется на голове и лице, а потом постепенно спускается ниже. Уже за 3 дня кожные поражения покрывают все тело ребенка. Пятна при сыпи крупные по размеру, могут сливаться. Обычно они слегка приподняты над уровнем кожи.
Если у ребенка краснуха, то сыпь сопровождается симптомами интоксикации, повышенной температурой тела, увеличением в размерах затылочных лимфатических узлов. В отличие от кори, высыпания при краснухе распространяются гораздо быстрее (примерно за сутки), а исчезают уже примерно на третий день, однако так же — сверху вниз. Наиболее характерные места для кожных поражений — разгибательные части конечностей, ягодицы.
Сначала скарлатина имеет симптомы, схожие с таковыми при обычной ангине. Высыпания появляются на второй день заболевания и являют собой точечную сыпь, которая покрывает все тело. Больше всего ее в складках паха, подмышках, на локтевых сгибах и внизу живота. На этих же участках кожа краснеет, опухает и становится горячей на ощупь. Спустя несколько дней все симптомы исчезают, однако появляется сильное шелушение кожи.
Причины и симптомы
Название заболевания отражает суть изменений, происходящих в организме. Красноватые, розовые, прозрачные пузырьки появляются в местах наибольшей активности потовых желёз. Область локализации – плохо вентилируемые участки тела.
Причина заболевания – нарушение терморегуляции организма. Чаще всего от неприятных проявлений страдают люди с чувствительными, нежными кожными покровами.
Провоцирующие факторы:
- повышенная влажность воздуха;
- жара;
- ожирение;
- сахарный диабет;
- нарушение обмена веществ;
- синтетическая тесная одежда;
- закрытая обувь из материалов, плохо пропускающих воздух;
- тяжёлый физический труд.
Последствия:
- закупорка потовых желёз;
- избыточное потоотделение;
- воспаление эпидермиса;
- образование узелков и мелких пузырей.
Избыток пота собирается:
- в складках на теле;
- в местах соприкосновения с одеждой;
- в областях, покрытых волосами.
Как выглядит потница у детей и взрослых:
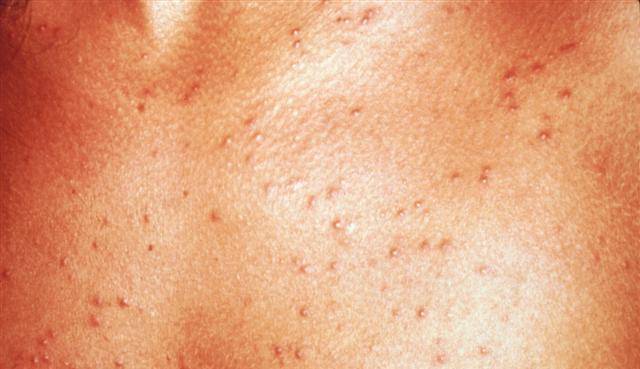
- пузырьки, папулёзные высыпания размером в 1–3 мм;
- цвет – от полупрозрачного до красного;
- в местах высыпаний под действием пота развивается поверхностное воспаление;
- пузырьки зудят;
- при расчёсывании инфекция проникает в более глубокие слои кожи;
- в пузырьках образуется гной, развивается пиодермия.
Обратите внимание! У некоторых пациентов в результате частого перегревания при папулёзной потнице проявляется обратный эффект. Потовые железы истощаются, кожа пересыхает, начинает шелушиться
Гипотермия у грудничков
Мы упоминали уже, что гипотермия у новорожденных наблюдается чаще, чем у остальных детей, потому что их организм еще не приспособлен к окружающей среде. Он пока не окреп до такой степени, чтобы эффективно сопротивляться неблагоприятным внешним факторам.
По статистике, гипотермия новорожденных отмечается у четверти всех малышей и связана с нарушением терморегуляции. Она чаще наблюдается у девочек, чем у мальчиков, но причина подверженности «слабого пола» подобному состоянию неизвестна.
Причины переохлаждения у малышей могут быть самыми разными. Но, в любом случае, данное заболевание наблюдается в основном у тех, кто родился с низкой массой тела.
Физиологические причины гипотермии у грудничка следующие:
- большой объем головы по сравнению с телом;
- особое строение кожи;
- неравное соотношение поверхности и объема тела.
Перечисленные факторы предопределяют особенности метаболизма у новорожденных и могут спровоцировать значительное падение температуры тела.
Другая причина гипотермии новорожденного – при асфиксии. Расстройство дыхательной функции вследствие недостатка кислорода и переизбытка углекислого газа приводит к уменьшению температуры тела. Сначала у малышей развивается тахикардия (болезненное учащенное сердцебиение), потом она переходит в слабый крик, похожий на всхлип. Ребенок начинает отекать и снижается его температура. Также у него падает уровень сахара в крови, за счет чего начинается рвота и срыгивание.
Гипотермия у новорожденных при асфиксии сопровождается быстрым расходом энергии, так как тело пытается согреться и тратит на это все ресурсы. Поэтому начинается кислородное голодание тканей, в том числе и головного мозга. Врачи отмечают, что лучше всего такого ребенка после реанимационных мероприятий положить в инкубатор, где можно установить постоянную температуру. Также на голову малыша обязательно надевают чепчик и заворачивают его тело в теплое одеяло.
Отметим, что гипотермия младенцев при асфиксии, пороках развития головного мозга, инфекциях, нарушении баланса глюкозы связана с нарушением механизмов терморегуляции. Зачастую она наблюдается у недоношенных детей.
В этом случае достоверный способ диагностики — измерение температуры ребенка с использованием инфракрасного термометра. Однако при первой стадии переохлаждения могут наблюдаться только косвенные признаки:
- холодные стопы,
- учащение дыхания,
- заторможенность.
Лечение переохлаждения у младенцев должно производиться постепенно — быстрое согревание повышает нагрузку на сердечно-сосудистую систему. Задача педиатра заключается в выявлении причины переохлаждения и ее устранении.