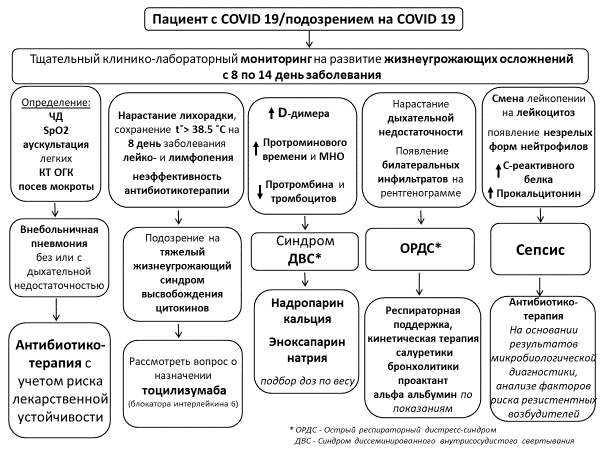
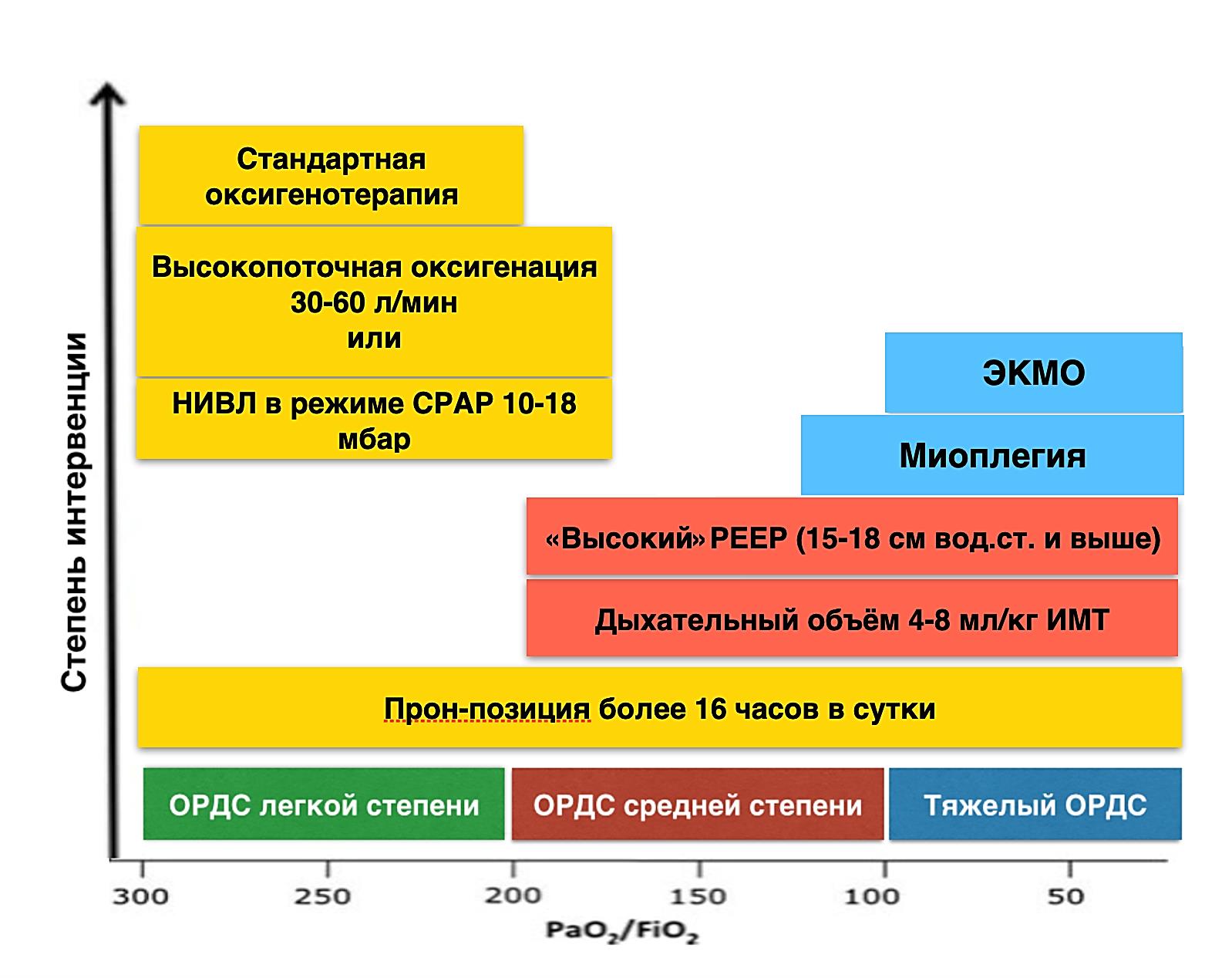
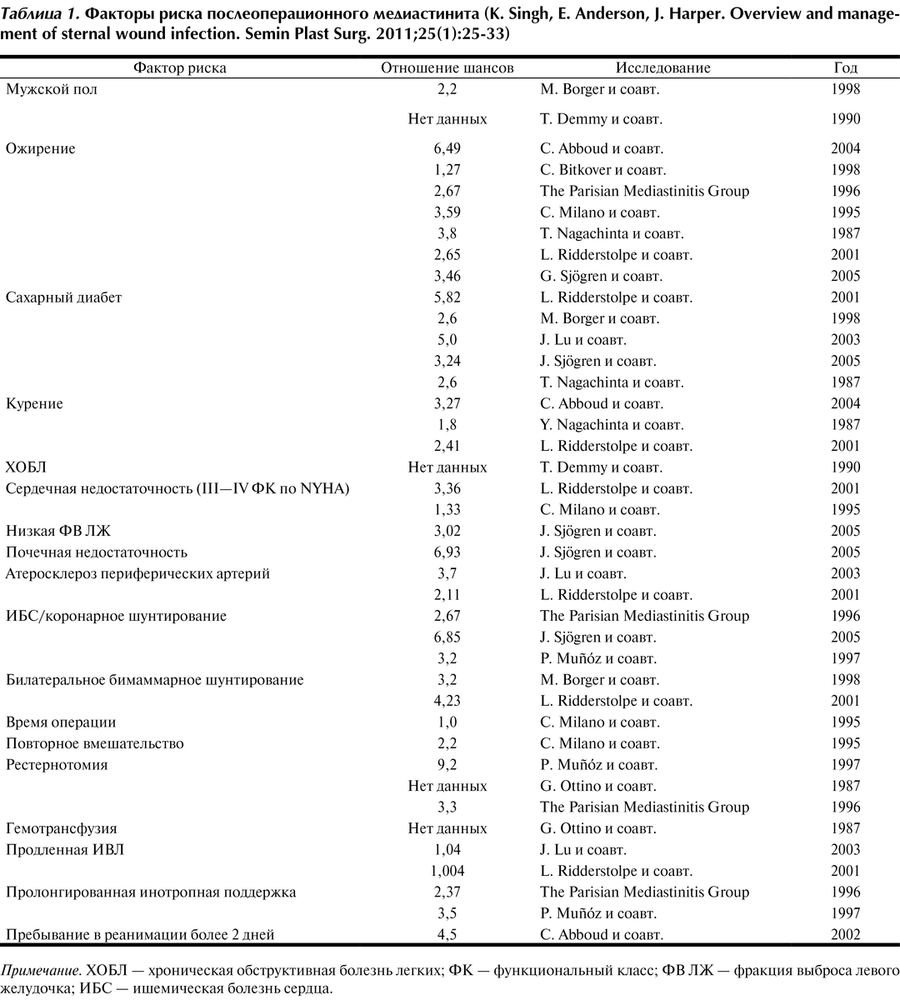
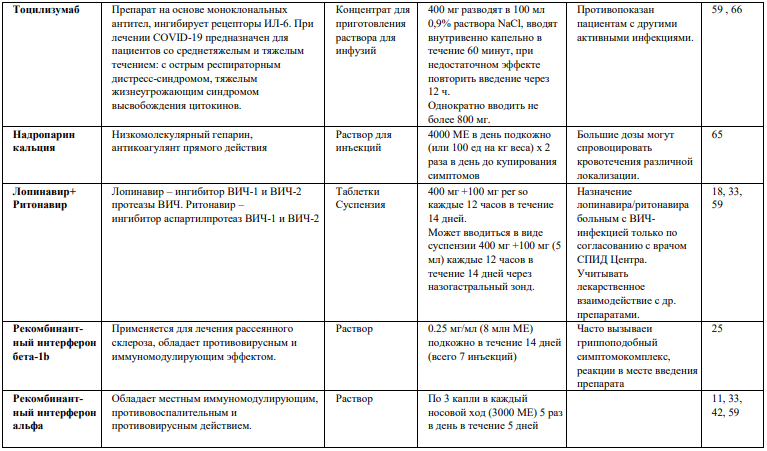
Сепсис у детей: рекомендации по профилактике
Какие меры профилактики этого заболевания можно принять?
- Прежде всего, соблюдения личной гигиены мамы и малыша. Простые правила мытья рук и смены одежды, прежде чем прикасаться к новорожденному могут сберечь ему здоровье и жизнь.
- Кроме того, нужно каждой маме ответственно подходить к рождению ребенка и перед зачатием проверить собственное здоровье и вылечить, по возможности, хронические заболевания половых органов.
- Рождение ребенка должно проходить в нормальных санитарных условиях в стенах медицинского учреждения.
Перед выпиской ребенка домой из роддома хорошо бы провести ремонтные работы в помещении, особенно, если нет уверенности, что на стенах и старых обоях нет патогенных организмов и плесени. Ну, и, конечно же, при первых подозрениях на сепсис следует тут же обратиться за квалифицированной медицинской помощью.
Справочно-информационный материал
Автор статьи
Врач общей практики
- https://www.who.int/ru/news-room/fact-sheets/detail/sepsis
- https://cyberleninka.ru/article/n/klinicheskie-rekomendatsii-po-diagnostike-sepsisa-u-detey
- https://ru.wikipedia.org/wiki/Сепсис
- https://cyberleninka.ru/article/n/sovremennye-podhody-k-lecheniyu-sepsisa-novorozhdennyh
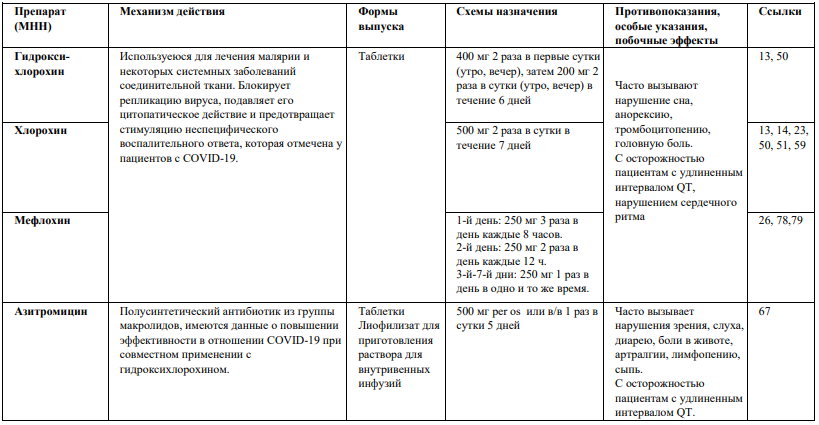
- https://www.rmj.ru/articles/infektsiya/SEPSIS__SOVREMENNAYa_PROBLEMA_KLINIChESKOY_MEDICINY/
- Марченко Г.Д. Диссертация на соискание ученой степени кандидата медицинских наук “Диагностика хирургического сепсиса новорожденных”, на правах рукописи, 1986
Что это?
В самом начале нужно определиться с главным термином, который будет использоваться в данной статье. Итак, сепсис новорожденных – это бактериемия, возникающая на фоне измененной реактивности. Проявляется она признаками тяжелой генерализованной гнойно-воспалительной инфекции. Особенности: в обязательном порядке будет очаг воспаления, инфекция будет циркулировать по крови. Возбудителями являются стрептококки, стафилококки, кишечные палочки, а также протеи, клебсиеллы и синегнойные палочки. В большинстве случаев инфекция проникает через пупочную ранку или пупочный канатик, а также через гнойные поражения кожных покровов.
Патогенетическая терапия
Она направлена на подавление патологических механизмов развития болезни в теле ребенка. Этот вид терапии состоит из нескольких этапов:
- коррекция иммунитета ребенка – поскольку ослабленному малышу не хватает защитных сил, медики назначают введение иммуноглобулинов или интерферона. Добиться наилучшего эффекта можно путем введения рекомбинантных интерферонов, полученных путем генной инженерии. Популярным препаратом этой группы является Виферон;
- детоксикация — чтобы уменьшить концентрацию патогенных микробов, малышу назначают внутривенное введение глюкозо-солевых растворов или свежезамороженной плазмы. Подобные инъекции помогают снизить интоксикацию и уменьшают симптоматику;

противошоковая терапия — в случае возникновения септического шока, ребенку требуется срочная медицинская помощь, иначе он просто погибнет. После коррекции иммунитета лечение будет направлено на понижение воспалительных цитокинов в кровеносной системе. Если болезнь обострится, малыша поместят в специальную камеру с контролируемым режимом температуры и влажности. Врачи при этом будут постоянно следить за концентрацией гемоглобина в крови ребенка;
период восстановления — после того как состояние ребенка улучшится, а признаки интоксикации пройдут, малыша переведут в отдельную палату вместе с мамой, где ему назначат восстановительную терапию. Чтобы активизировать метаболические процессы, используют ферментные препараты, аминокислоты и поливитамины
На этом этапе также крайне важно восстановить правильное функционирование внутренних органов.
Что вызывает сепсис?
Наиболее частая причина развития сепсиса – внедрение бактериальной микрофлоры в организм малыша. Возбудителями сепсиса являются различные патогенные микроорганизмы, условно-патогенные бактерии, стафилококки, стрептококки. Но не исключено развитие болезни при инфицировании синегнойной и кишечной палочками, клебсиеллой, пневмококками. В некоторых случаях выделяется более одного возбудителя, возникает микст-инфекция, сопряженная с грибковой.
Входными воротами, через которые микроорганизмы попадают в кровь, чаще всего являются кожный покров, пупочная ранка, дыхательная система ребёнка, желудочно-кишечный тракт. Проникновение возбудителя возможно через ротовую и носовую полость, слизистую оболочку глаз, мочеполовые пути.
Возникновение сепсиса объясняется не только болезнетворностью микроорганизма, но и состоянием иммунитета ребёнка. Слабость иммунной системы заключается в неспособности справиться с бактерией или локализовать, ограничить воспалительный очаг. В итоге микроорганизмы попадают в кровеносное русло и распространяются по всему организму ребёнка.
Получается, что к развитию распространенных инфекционных процессов предрасполагают некоторые факторы, зная которые можно вовремя заподозрить и предупредить развитие болезни.
Факторы, предрасполагающие к развитию сепсиса у новорождённых
инфекции у матери.
Урогенитальные болезни у женщины в течение беременности и во время родов, вагиниты, эндометриты, хориоамниониты – могут вызывать бактериальный сепсис новорождённых. Неблагоприятный фактор – обнаружение стрептококка группы В в родовых путях роженицы. Безводный период длительностью более 12 часов опасен для здоровья крохи;
неблагоприятный анамнез.
Женщины со множественными абортами и выкидышами, патологией беременности, гестозом, длительностью более 4 недель, относятся к группе риска по развитию патологий у малыша. Много внимания уделяется женщине, предыдущая беременность которой закончилась смертью ребёнка. Дети, рожденные от таких матерей, требуют дополнительного обследования и тщательного наблюдения;
заболевания новорождённого.
Среди новорождённых особого внимания требуют недоношенные дети, особенно с низкой и очень низкой массой при рождении. Заболеваемость сепсисом в данной группе достигает 1%, в сравнении с 0,1% у доношенных новорождённых.
Дети, рожденные в асфиксии, которые не смогли совершить первых вдох сразу после рождения, а потребовали реанимационных мероприятий, также относятся к группе риска. Особенно опасна энтеральная пауза, когда из-за тяжести состояния малышу было противопоказано кормление.
Дети с врождёнными пороками развития, дефектами иммунной системы, болезнями лёгких, внутриутробными инфекциями требуют пристального наблюдения и правильного ухода;
вмешательства.
Любые хирургические вмешательства, искусственная вентиляция лёгких, катетеризация пупочной и центральных вен снижают защитную функцию естественных барьеров и травмируют ткани. Неблагоприятно сказываются и массивные курсы антибактериальной терапии у новорождённых, без учета чувствительности бактерий.
Клиника сепсиса
Патогномоничных сепсис симптомов у детей нет. Как вы уже успели заметить у этого заболевания существуют разные формы и поэтому клинические проявления могут быть самые разнообразные.
Типичные симптомы сепсиса у детей:
- Общие:
- Изменение температуры тела. Происходит повышение температуры тела до фебрильных цифр с лихорадкой и ознобом. У больных сепсисом наблюдается 2 типа лихорадки ремитирующая (колебание суточной тепературы на 2С) и волнообразная (наблюдается высокая температура и начинает спадать после выявления и дренирования очагов инфицирования). Ремитирующая лихорадка наблюдается при септицемии, а волнообразные перепады характерны для септикопиемии. Если у больного сепсис длится достаточно долго, то происходит истощение и температура тела снижается.
- Слабость и сонливость.
- Отвращение к пище, сухой и обложенный язык, тошнота, рвота, а в некоторых случаях диарея.
- Нервно-психические расстройства: апатия, психозы и спутанность сознания.
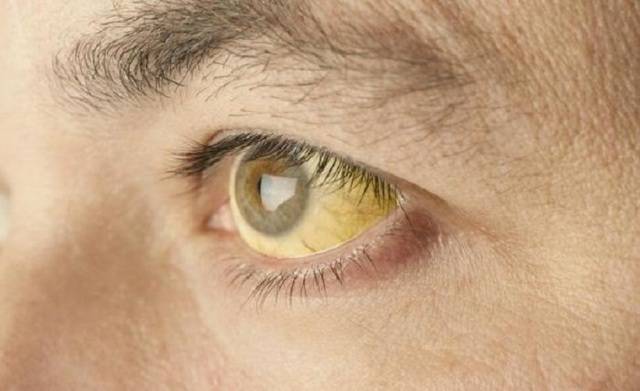
- Покраснение лица сменяется бледностью, желтизной и землистым оттенком кожи. У четвертой части больных наблюдается желтизна склер.
- Цвет кожных покровов становится мраморным. Изменение цвета кожных покровов происходит из-за нарушения циркуляции крови.
- На коже и слизистых появляются мелкие кровоизлияния и гнойные поражения.
- Поражение желудочно-кишечного тракта:
- Гепато-лиенальный синдром.
- Отсутствие перистальтических шумов, которые свидетельствуют о паралитической кишечной непроходимости.
- Дыхательная недостаточность:
Увеличение количества дыхательных движений, тахикардия и увеличение артериального давления, возможна остановка дыхания.
- Что происходит в первичном очаге сепсиса? Еще до развития осложнений на месте первичного очага наблюдаются грануляции, которые начинают кровоточить при прикосновении. Раневое отделяемое имеет гнойный или гнилостный характер. Ткани вокруг очага сепсиса у ребенка приобретают бледноватый оттенок. Если гнойно-воспалительный процесс вызван аэробной инфекцией, то локализацию процесса очень просто определить. При анаэробном сепсисе инфицирование очень быстро распространяется по жировой ткани.
Классификация болезни
Сепсис представляет собой заболевание инфекционного характера и имеющего бактериальную природу. Внешне проявляется гнойно-очаговыми воспалениями на кожной поверхности.
Опасность в том, что зараженная кровь поражает все внутренние органы, что приводит к полиорганной недостаточности. Это когда одновременно некоторые внутренние органы или даже полностью целые системы просто отказывают в поддержке жизнеспособности организма. Имеет ацикличный тип течения.
В медицинских справочниках болезнь можно найти под кодом Р36. Общепринятого разделения на различные виды не существует, но медики выделяют различия по следующим признакам: по времени проявления инфицирования в кровеносной системе, по симптомам, по тому, как будут расположены инфекционные входы на коже и т.д. Разберем каждый из них по отдельности.
По времени развития сепсиса в крови выделяют:
- Внутриутробный. По названию понятно, что начинается он еще до рождения;
- Неонатальный. В первый месяц жизни. В свою очередь делится на два типа. Ранний неонатальный – характеризируется проявлением симптомов в течение первых трех-четырех суток после родов. Развивается очень быстро, смертность достигает 20 %. Второй тип – это поздний неонатальный. Развивается после 4-5 дня жизни или даже позднее. Для него характерно медленное прогрессирующее течение, с возникновением множества вторичных очагов сепсиса. Смертность снижена по сравнению с вышеописанным типом вдвое.
По течению разделяют следующие типы сепсиса:
- Молниеносное – время развития не более 7-8 суток;
- Острое – до 2-х месяцев;
- Подострое – до 3-х месяцев;
- Затяжное – со сроком развития более трех месяцев.
По клиническим формам различают следующие виды:
- Септицемия – развитие заболевания идет без образования метастатических гнойничков;
- Септикопиемия – соответственно с развитием в органах и тканях организма местных гнойничковых очагов.
По тому, где расположен первичный очаг поражения, выделяют:
- Пупочный тип – входным очагом для инфекции является пупочная ранка;
- Легочный тип – первичный очаг расположен в легких;
- Кожный тип – поражаются кожные покровы с многочисленными гнойничками;
- Риноконъюнктивальный – первично поражается конъюнктива глаз;
- Урогенный – заражение организма начинается с мочеполовых путей;
- Отогенный – развитие заболевания идет из ушных раковин;
- Ринофарингеальный – болезнь начинается с заражения носовых ходов и полости рта;
- Катетеризационный – через установленный катетер.
Лечение
Заболевших детей, в срочном порядке, госпитализируют в отделение патологии или в хирургическое для новорожденных. Основными направлениями в лечении сепсиса являются: укрепление иммунитета больного, подавление жизнедеятельности патогенных микробов, лечение очага инфекции. Больного малыша нужно кормить грудным молоком.
Препараты
Лечение происходит с помощью мероприятий, стимулирующих иммунные механизмы. Благодаря использованию антител создаётся искусственный иммунитет. Синтетические препараты усиливают влияние на иммунные клетки, и улучшается обмен веществ.
Для борьбы с инфекцией используют антибиотики. Для лечения применяют более сильные средства борьбы с характеристиками инфекционного процесса. Антибиотики применяют внутривенно или внутримышечно. Длительность терапии длится до наступления стойкого лечебного эффекта и обычно составляет от 7 до 14 дней.
При инфекционных заболеваниях часто возникают аллергические реакции. Для борьбы с ними, применяются средства подавляющие аллергию и гормональные препараты. К лечению гормонами обязывают только крайние случаи:
- Бурные реакции на инфекционные заболевания;
- Недостаточная естественная выработка гормонов;
- Применение гормональной терапии до заболевания;
- Лечение антибиотиками или антибактериальными препаратами в больших дозах;
- Сильная аллергическая реакция на вредоносные микроорганизмы;
- Крайне тяжёлое течение заболевание.
Для нормализации обмена веществ и поражённых органов, ребёнку назначаются дополнительные витамины группы B. Для нормализации циркуляции крови в головном мозге применяются успокоительные препараты.
Физиотерапия
Происходит лечение дыхательной и сердечно-сосудистой систем. Больному вводят энергетические смеси, подключают к искусственной вентиляции лёгких, очищают кровь и применяют мочегонные средства. В период реабилитации рекомендовано проходить физиопроцедуры, массаж, применять лечебно-физические упражнения и пропить курс гомеопатических препаратов.
Классификация заболевания
Несмотря на то что это заболевание впервые было выявлено много лет назад, в настоящее время до сих пор не существует его общепринятой классификации. Специалисты во всем мире называют его «бактериальный сепсис новорожденного».
Тем не менее медики различают эту болезнь в зависимости от времени и условия занесения инфекции — она попадает в организм еще на стадии развития плода или уже после рождения ребенка. Лечение заболевания полностью зависит от этих факторов.
Важнейшую роль в классификации также играет место локализации септического очага и клинические особенности патологии. Отталкиваясь от этих факторов, специалисты и будут подбирать методику лечения и противоэпидемические мероприятия.
По времени развития сепсис различают:
- внутриутробный сепсис (появляется еще до рождения ребенка). Характеризуется инфицированием еще на стадии формирования организма, гнойный очаг при этом будет располагаться вне плода. Чаще всего в роли септического очага при этом выступает хорионит или плацентит. Эта форма болезни предполагает антенатальное или интранатальное инфицирование плода;
- неонатальный — разделяется на ранний неонатальный сепсис: симптомы проявляются в течение первых 3 дней после рождения ребенка, а также поздний неонатальный сепсис (характерные признаки начнут проявляться не раньше, чем на 4 сутки после появления малыша на свет).

По месторасположению первичного септического очага различают следующие виды заболевания:
- кожный;
- пупочный;
- легочный;
- урогенный;
- отогенный;
- ринофарингеальный;
- риноконъюктивальный.
По признакам полиорганной недостаточности сепсис разделяется:
- септический шок;
- отек мозга;
- сердечная недостаточность;
- легочная недостаточность;
- почечная недостаточность;
- кишечная недостаточность.

Профилактика сепсиса
Начинается с периода новорожденности ребенка. Наипервейшее мероприятие — соблюдение санитарно-гигиенических норм руководством и персоналом того родильного дома, в котором ребенок появился на свет. Всех медицинских работников и рожденных детей постоянно обследуют на предмет носительства опасных микроорганизмов. В случае их выявления работники отправляются на лечение, а больные дети и матери сразу же изолируются от здоровых. На родильный дом накладывается карантин.
К разряду очень важных мероприятий, которым в настоящее время, к сожалению, уделяется очень мало внимания, относится санитарно-просветительная работа среди населения. Это обусловлено тем, что в семьях, где имеются очень маленькие дети, правильное соблюдение личной гигиены каждого члена семьи и гигиены малыша является обязательным.
При выписке ребенка из родильного дома обязательно в дальнейшем проводится его патронаж медицинской сестрой поликлиники. Необходимо выделить специальную группу риска детей, у которых ослаблен иммунитет, имеются врожденные пороки развития либо которые перенесли инфекционный процесс, находясь в утробе матери.
Кто входит в группу риска
Детскими врачами давно уже составлен список тех, кто входит в так называемую группу риска. В этот же список кроме живых лиц медики включили и субъективные причины. Вот список:
- Мамочки с ранее рожденными детишками. Учащиеся школ и воспитанники дошкольных учреждений;
- Работники садиков и школ;
- Медработники, работающие непосредственно с детьми;
- Беременные дамы, у которых имеются воспалительные заболевания с хроническим течением болезни;
- Те женщины, у которых были неоднократные аборты по медицинским показателям;
- Женщины, у которых уже рождались инфицированные дети;
- Те женщины, у которых в прошлом были дети или беременность с пороком развития плода и гибелью плода внутриутробно;
- Околоплодные воды отошли задолго до родов.
Беременная должна обратиться к медикам, как только почувствует у себя следующие симптомы:
- Резкий подъем температуры;
- Лимфоузлы увеличились и стали болезненными на ощупь;
- Кожные покровы внезапно покрылась сыпью;
- Появилсякашель, одышка;
- Сопливость, слезотечение;
- Суставы опухли и болят при движении.
Необязательно, что все эти признаки опасны для маленького. Но они обязательны для обращения к медикам. Лучше перестраховаться, чем потом долго и трудно лечиться.
Суть болезни
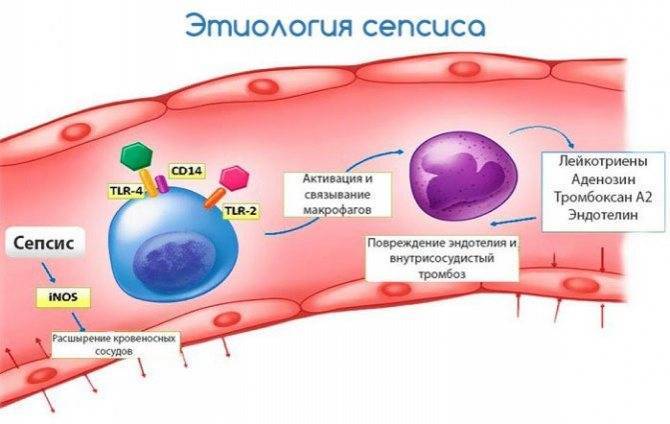
Инфекционная патология бактериального происхождения с гнойными очагами воспаления называется сепсисом. Это заражение крови, которое приводит к состоянию, когда внутренние органы, систем не способны хорошо работать, поддерживать жизненные процессы.
Термин «сепсис» придумал Аристотель в 4 веке до нашей эры. Он же описал процесс интоксикации организма, при котором происходит гниение тканей. Это была частая причина смерти среди новорождённых детей того времени.
Протекает заболевание тяжело и мучительно для ребёнка, потому что возбудитель проникает в кровеносную систему, разносится по всему организму. Начинается воспалительная реакция усиленной борьбы с инфекцией. Но при этом происходит повреждение собственных тканей из – за больших масштабов распространения инфекции.
Возбудителем заболевания чаще всего бывают стафилококки, стрептококки. Также происходит заражение синегнойной, кишечной палочкой, клебсиеллой. В некоторых случаях происходит инфицирование смешанного типа.
Входными воротами для патологических микроорганизмов становятся пупочная ранка, кожный покров, лёгкие ребёнка. Проникнуть инфекция может через ушную раковину слизистую оболочку глаз, мочеполовые пути. Возможно проникновение через носовые ходы или ротовую полость.
Младенцы с высоким риском заболеть сепсисом:
- получающие питание через вену долгое время;
- имеющие любую родовую травму;
- которые долго находились на искусственной вентиляции лёгких;
- родившиеся с маленьким весом;
- у которых после рождения безводный период продолжался больше 6 часов;
- которым часто ставили катетер в пупочную или центральную вену;
- которым провели операции в период новорождённости;
- рождённые раньше срока;
- рождённые вне условий больницы;
- новорождённые, мамы, которых не прошли лечение по поводу бактериального вагиноза, кольпита, эндометрита.
Несоблюдение санитарно – гигиенических норм в родовом отделении также становиться основанием для появления многих заболеваний инфекционной природы.
Причины возникновения болезни помогают понять, в каком направлении начинать борьбу с патологией. Развитию сепсиса может предшествовать местное воспаление – недостаточно обработанная пупочная ранка. Правильный уход, тщательная её обработка в первые дни жизни спасёт малыша от серьёзного заболевания.
Лечение сепсиса новорожденных
Все формы сепсиса новорожденных детей лечатся в отделении реанимации или отделении патологии новорожденных.
Кормить заболевшего сепсисом ребенка рекомендуется грудным молоком. Если позволяет его состояние, то можно прикладывать ребенка к груди. Если сосание из груди требует больших усилий от ребенка, то стоит кормить сцеженным грудным молоком из бутылочки или мензурки. Когда ребенок не может сосать из-за своего состояния или слишком маленького гестационного возраста, то сцеженное грудное молоко вводят в желудок через зонд. Если материнского молока нет, то ребенка следует кормить молочными смесями. Они могут быть кисломолочными, низколактозными, безлактозными, обогащенными пребиотиками и другими компонентами. Смесь выбирается в зависимости от того, как ребенок усваивает питание, есть ли вздутие живота, нарушен ли стул. Недоношенных детей следует кормить специальными молочными смесями, которые содержат расщепленный белок для лучшего их усвоения.
В разгаре заболевания ребенка лучше поместить в кувез. Влажность в кувезе не ниже 60%, а температура не ниже 30°С являются важными составляющими правильного ухода за больным ребенком.
Непосредственно лечение сепсиса новорожденных детей идет одновременно в двух направлениях. Первое – это воздействие непосредственно на возбудителя, вызвавшего заболевание. А второе – коррекция нарушений функций всех органов, вовлеченных в процесс.
Как можно раньше назначается терапия антибиотиками. В зависимости от формы сепсиса новорожденных делается выбор в пользу того или другого препарата. До того момента, пока не выделен возбудитель, назначается тот антибиотик или их комбинация, которые будут наиболее эффективны в отношении предполагаемых микроорганизмов. Когда будет известен возбудитель, то антибиотик назначается более узкого спектра действия. Выбор делается в пользу лекарств, которые легко проникают в спинномозговую жидкость, в вещество мозга, а также в костную и легочную ткань. В приоритете стоят наименее токсичные для детей препараты. Предпочтительно вводить антибиотики внутривенно.
Чаще всего лечение начинается антибиотиками, относящимися к классу пенициллинов (Оксациллин, Ампициллин, Амоксиклав). Обычно их комбинируют с аминогликозидами, к которым относятся Гентамицин, Нетромицин, Амикацин. Также используют цефалоспорины. В случае неэффективности стартовых антибиотиков назначаются Ванкомицин, Меронем, Линезолид. Можно быть уверенным об эффективности проводимых мероприятий, если через двое суток от начала лечения ребенку стало лучше. При сохранении или нарастании выраженности симптомов СВО и органной недостаточности необходимо менять антибиотик.
Помимо антибиотиков при сепсисе новорожденных детей проводят терапию, направленную на коррекцию иммунитета, внутривенные вливания необходимого количества жидкости (глюкоза, соли, витамины), противошоковую терапию и восстановление нарушенных функций внутренних органов. Для коррекции иммунитета применяются человеческие иммуноглобулины (Пентаглобин). Значительно снижается смертность детей, получивших данное лечение. Особенно это значимо при сепсисе недоношенных детей, ведь иммунная система изначально ослаблена. Внутривенные вливания глюкозо-солевых растворов помогают восполнить недостаток жидкости, улучшить свойства крови. Если питание не усваивается через рот, приходится внутривенно вводить ребенку белки, жиры и углеводы, что называется парентеральным питанием.
Противошоковое лечение сепсиса новорожденных включает в себя терапию препаратами, поддерживающими артериальное давление на нормальном уровне (Допамин, Добутамин, Адреналин). Иногда приходится дополнять лечение гормональными препаратами (Гидрокортизон). Это увеличивает выживаемость заболевших детей. Чтобы скорригировать нарушения свертывающей системы крови, детям переливают свежезамороженную плазму. Она помогает восполнить недостаток факторов свертывания крови, который наблюдается при сепсисе.
Помимо терапии жизнеугрожающих состояний одновременно проводится лечение противогрибковыми средствами (Дюфлюкан), витаминотерапия, терапия интерферонами (Виферон).
Диагностика сепсиса у детей
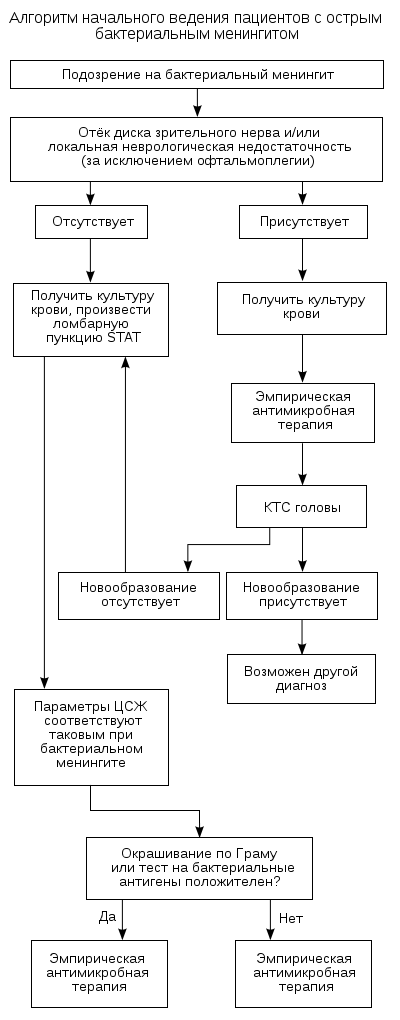
Сепсис у детей достаточно сложно диагностировать. В 60-70 гг. из-за отсутствия диагностических критериев ВУИ, в первую очередь серологических и вирусологических, очень часто диагноз «сепсис» ставили при генерализованных формах ВУИ, особенно в тяжёлых случаях с молниеносным течением и летальным исходом. В диагностике сепсиса в последние годы возвращаются к результатам бактериологического исследования крови, от чего в 70-80е гг. практически отказались. В настоящее время считают, что наиболее достоверным подтверждением диагноза «сепсис» служит выделение гемокультуры. При её выделении необходимо учитывать следующие моменты:
- Попадание микроорганизмов в питательную среду возможно при нарушении правил асептики при заборе крови.
- Питательная среда может быть нестерильной при нарушении правил её приготовления и хранения.
- Бактериемия может быть транзиторной.
Для подтверждения диагноза необходимы многократные исследования. Другие лабораторные исследования (общий и биохимический анализы крови, мочи и др.) при диагностике сепсиса имеют вспомогательное значение.
Лабораторная диагностика сепсиса у новорожденных
В крови лейкоцитоз более 15 o 109/л, редко лейкопения (прогностически неблагоприятный признак!), нейтрофилез, сдвиг влево, повышение СОЭ, снижение уровня гемоглобина и эритроцитов, возможно повышение содержания прямого билирубина, гипопротеинемия с диспротеинсмией, повышение уровня серомукоида, дифенилаланиновой реакции. При микроскопии кала обнаруживаются слизь и лейкоциты, выявляется лейкоцитурия и бактериурия. В большинстве случаев положительные результаты удается получить и при бактериологическом исследовании крови, кала, спинномозговой жидкости, гноя из абсцессов до начала антибактериальной терапии.
Постановка диагноза сепсиса у новорожденных
В начале заболевания диагноз поставить трудно, особенно при септицемии, так как четких клинических критериев этой формы сепсиса нет. В этих случаях он основывается на тяжести общего состояния и имеющихся указаниях о возможности инфицирования ребенка (раннее излитие околоплодных вод, домашние роды, очаги инфекции у матери, неблагоприятная эпидемиологическая обстановка) с учетом его возраста, степени зрелости и доношенности. При наличии первичного гнойного очага воспаления можно лишь предположить вероятность того, что воспалительный процесс у ребенка примет септическое течение. С достоверностью диагностировать септикопиемию можно в процессе наблюдения при появлении пиемических метастазов, нарастании тяжести общего состояния, при упорном развитии воспалительного процесса, несмотря на лечение, стойкости и выраженности изменений лабораторных показателей.
Для подтверждения диагноза сепсиса используют данные клинического анализа крови, мочи, кала, биохимического анализа крови, результаты бактериологического исследования крови, мочи, кала, гноя из пиемических очагов.
Дифференциальный диагноз сепсиса у новорожденных
Сепсис прежде всего необходимо дифференцировать от локализованного очага инфекции у ребенка с тяжелым состоянием, обусловленным родовой травмой центральной нервной системы, врожденными пороками сердца, легких, желудочно-кишечного тракта и другими причинами. При этом учитывают, что локализованные очаги инфекции характеризуются менее выраженными и кратковременными воспалительными реакциями крови, мочи, кала.