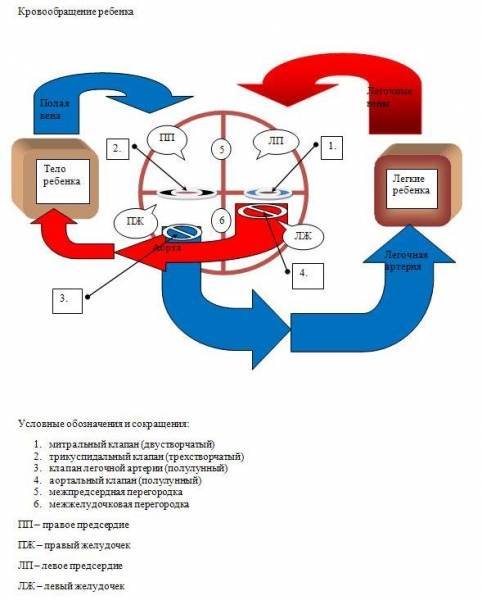
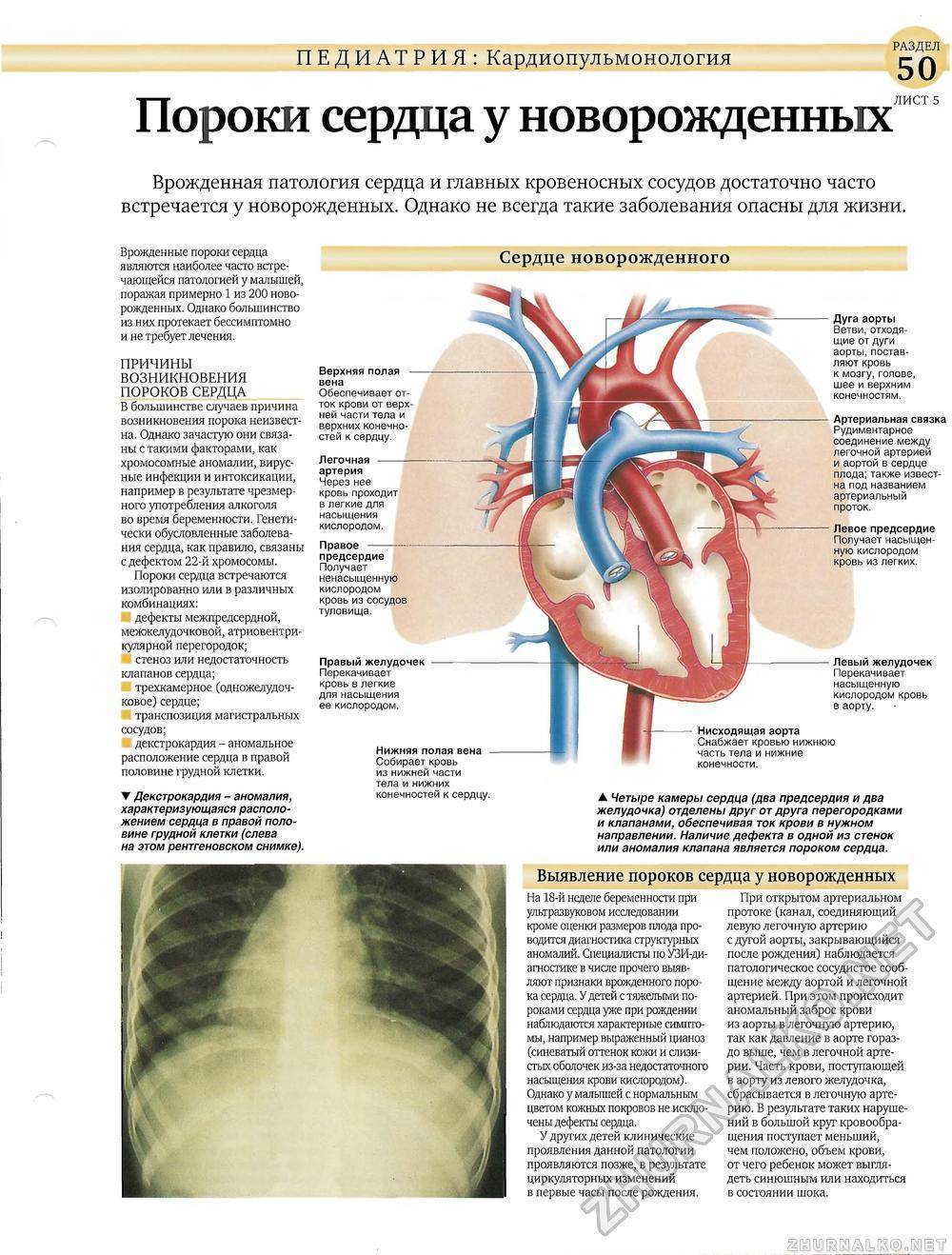
Хирургия сложных пороков
В том случае, если симптомы ВПС выражены достаточно ярко и патология несет угрозу для жизни и здоровья пациента, а также в том случае, если консервативные методы лечения не дали ожидаемых результатов, пациенту назначают хирургическое лечение.
Операции, осуществляемые при ВПС делятся на 3 основные группы:
- Закрытые операции, при которых сердце пациента, непосредственно, не затрагивается, открытие сердечной полости не производится. Все манипуляции врач проводит, проникая к сердцу через отверстие в левом предсердии. Прежде чем осуществить операцию, необходимо убедиться в том, что у пациента отсутствуют тромбы.
- При проведении операции открытого типа врач открывает сердечную полость. В этом случае сердцебиение и дыхание больного временно останавливаются, и для поддержания его жизнеспособности необходимо использовать специальную аппаратуру. Операция проводится под общим наркозом, назначается в тех случаях, когда использование хирургических методов закрытого типа не представляется возможным.
- Рентгенохирургический метод на сегодняшний день считается наиболее современным, безопасным для пациента. Через тонкий надрез в область сердечных сосудов или полости сердца вводят специальный катетер с баллоном. После установки в нужном месте данный баллон расширяется. Это позволяет сузить и устранить патологические просветы, наладить работу сердечных клапанов, расширить просветы в области сердечной перегородки.
Транспозиция магистральных сосудов
Данная патология считается наиболее распространенной среди ВПС. Представляет собой состояние, когда отмечается неправильное положение аорты и артерии легкого, их отхождение от желудочков.
Заболевание требует немедленного хирургического вмешательства, в противном случае возможно развитие серьезных осложнений, таких как гипертензия легкого, гипоксия внутренних органов.
Дело в том, что неправильное расположение аорты и легочной артерии приводит к тому, что к внутренним органам пациента поступает кровь, не обогащенная кислородом.
Это и приводит к развитию кислородного голодания. Лечение осуществляется поэтапно. Прежде всего, проводится медикаментозная терапия, с применением средств, нормализующих кровоток. Далее проводится, непосредственно, операция открытого или рентгенохирургического метода.
Физиотерапия
Лечебные ванны полезны для детей с пороками сердца.
В лечении врожденных пороков сердца немаловажную роль играют и физические факторы. Цели физиотерапии у детей с данным диагнозом следующие:
- уменьшение кислородного голодания (гипоксии) органов и тканей организма;
- активизация процессов торможения в головном мозге;
- стимуляция работы иммунной системы;
- повышение общего тонуса организма; при наличии очагов хронической инфекции – устранение их.
В качестве антигипоксических методов используют:
- хлоридно-натриевые ванны (улучшают функционирование симпатико-адреналовой системы, что приводит к повышению уровня в крови особых веществ – макроэргов, которые с кровотоком распространяются по всему организму и насыщают ткани; концентрация действующего вещества в ванне составляет до 10 г/л, температура воды – 36 °С; процедуры показано проводить ежедневно по 12-15 минут каждую, лечебный курс состоит из 10 воздействий);
- кислородные ванны (кислород через дыхательные пути и кожу попадает в организм больного, проникает в кровь, в результате этого улучшается снабжение им страдающих от гипоксии органов и тканей, в частности, головного мозга и сердечной мышцы; вода в ванне должна иметь температуру 36 °С, принимают ванны продолжительностью до 12 минут каждый день, курсом в 7-10 воздействий);
- углекислые ванны (углекислый газ, попадая в кровоток, воздействует непосредственно на дыхательный центр, расположенный в головном мозге; это приводит к урежению и углублению дыхания, что влечет за собой компенсаторное усиление диффузии кислорода в легких и повышение уровня его в крови; кроме того, данный вид физиолечения улучшает работу сердца за счет снижения потребления кислорода миокардом и активизации тока крови в венечных сосудах; в дополнение к вышеуказанным эффектам углекислые ванны повышают устойчивость больного к физическим нагрузкам; начинают курс лечения с концентрации газа 0.7 г/л, постепенно увеличивают ее до максимума – 1.4 г/л; вода должна быть теплой (температура – 36 °С); проводят процедуры 1 раз в день по 6-10 минут курсом в 7 воздействий).
С успокаивающей целью больному назначают:
- йодобромные ванны (ионы брома попадают с током крови в головной мозг; это способствует нормализации баланса процессов возбуждения и торможения в нем; также они снижают артериальное давление и частоту сердечных сокращений, повышают ударный объем сердца и активизируют ток крови во внутренних органах; используют воду температурой около 36 °С; процедура длится 8-12 минут, проводят их каждый день курсом до 10 воздействий);
- азотные ванны (пузырьки азота осаждаются на коже, что приводит к чуть заметному ее механическому раздражению; последнее и влечет за собой активизацию процессов торможения в коре головного мозга; температура воды стандартная – 36 °С, сеансы проводят каждый день по 8-10 минут; лечебный курс состоит из 10 воздействий).
Для стимуляции функций системы иммунитета применяют:
- воздушные ванны (ткани насыщаются кислородом, что способствует активизации клеточного дыхания и процессов обмена веществ, а результатом этого становится нормализация функций иммунной системы; кроме того, данный вид физиолечения повышает устойчивость организма ребенка к стрессам и всевозможным внешним повреждающим факторам);
- гелиотерапию или солнечные ванны (под воздействием ультрафиолетовых лучей в коже активизируется ряд физиологических процессов, в конечном итоге приводящих к повышению всех видов иммунитета);
- ингаляции препаратов-иммуномодуляторов (применяют растворы левамизола, лизоцима, женьшеня, экстракта алоэ; продолжительность 1 ингаляции – до 10 минут каждый день; лечебный курс состоит из 7-10 ингаляций).
Чтобы справиться с инфекцией при наличии хронических очагов ее в организме, используют:
- местное ультрафиолетовое облучение короткой длины волны (на область миндалин и глотки);
- общее ультрафиолетовое облучение средней длины волны в субэритемных дозах.
При эндокардите и в случае недостаточности кровообращения II-III стадии физиолечение проводить противопоказано.
Классификация
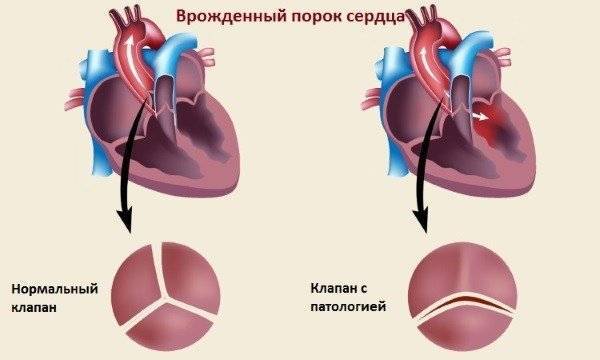
Классификация сердечных патологий осуществляется с учетом многих параметров, поскольку сердце является сложным органом для изучения. Выделяют основные виды порока сердца: врожденные (ВПС) и приобретенные (ППС).
Врожденные
Классификация патологий врожденной природы разделяет их на виды, зависимо от воздействия на развитие ребенка. К сожалению, в последние годы частота ВПС у грудных и недоношенных детей увеличивается, а анатомические особенности заболевания модифицируются.
Согласно самому простому и информативному разделению, ВПС у детей бывают 3 разновидностей:
- белые;
- синие;
- ВПС, при которых оттоку крови препятствуют блокировки.
Белого типа
ВПС белого типа проявляется бледностью кожных покровов. Характеризуется выбросом крови из артериального кровотока в венозный. Белый ВПС являются открытым артериальным протоком и определяется присутствием изолированных повреждений аорты, перегородки.
Синего типа
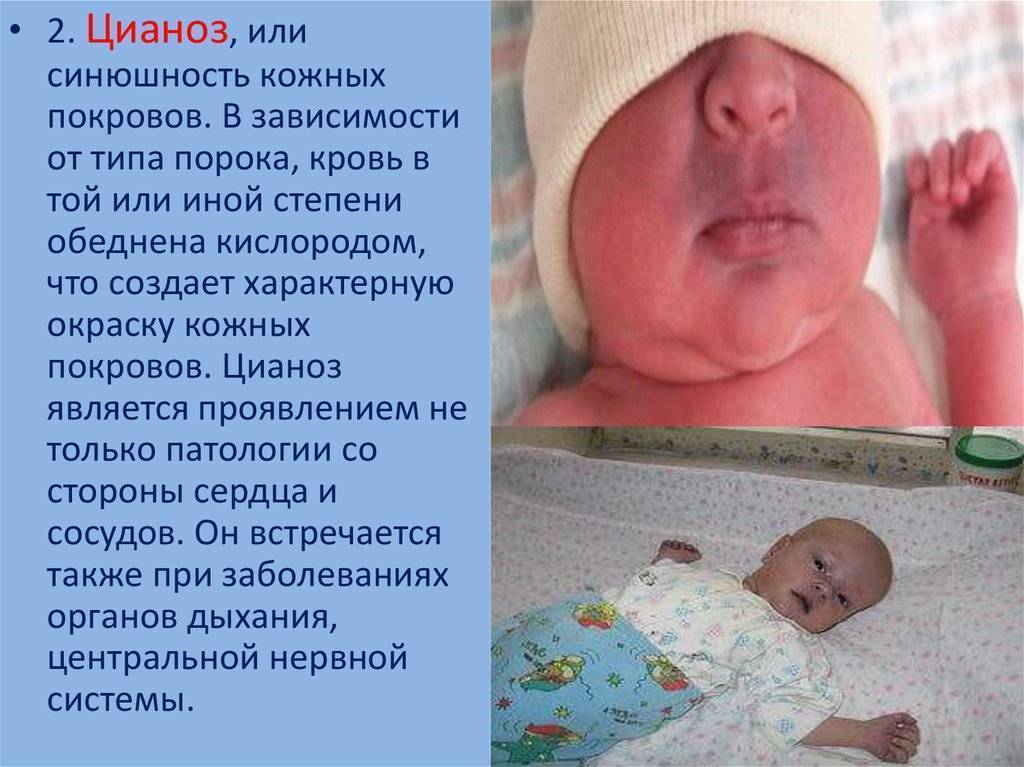
Пороки синего типа (синие ВПС) визуально отличаются синюшностью кожи (стойким цианозом). Классификация синих ВПС выделяет такие патологии:
- транспозиция магистральных сосудов (процесс, при котором аорта отходит от правого желудочка, а легочная артерия наоборот – от левого);
- триада Фалло (совокупность нескольких расстройств: сужения легочной артерии, дефекта межжелудочковой перегородки, порока аорты и правого желудочка);
- атрезия правого венозного устья, легочной артерии, аорты.
ВПС с блокировками при оттоке крови
Врожденный порок с блокировками является разновидностью патологии, последствием затруднения правильного выброса крови из желудочков. Группа заболеваний включает в себя:
- стеноз – зачастую такое заболевание проявляется сужением аорты в области клапана;
- коарктация аорты – патология, сопровождающаяся сужением или полным закрытием просвета в ограниченной зоне;
- стеноз легочного ствола – расстройство, при котором происходит сужение выносящего тракта правого желудочка, провоцирующее барьеры оттока крови из него в легочную артерию.
Приобретенные
Основные причины развития ППС у детей:
- ревматические эндокардиты;
- диффузное заболевание соединительной ткани;
- инфекционный эндокардит с поражением клапанов;
- в некоторых случаях – травма грудной клетки.
Приобретенные пороки у детей и подростков характеризуются постоянными переменами в структуре сердечных отделов. Первые изменения осуществляются после рождения ребенка, вызывают разлаженность функционирования сердца. В медицинской практике по-разному классифицируют приобретенные пороки сердца.
По происхождению:
- ревматические;
- сифилитические;
- атеросклеротические;
- травматические и др.
По степени выраженности порока:
- пороки без значительного воздействия на внутрисердечную гемодинамику;
- пороки с умеренной или резкой степенью выраженности.
По состоянию общей гемодинамики порок бывает:
- компенсированный;
- субкомпенсированный;
- декомпенсированный.
Также существуют классификации по локализации порока сердца и функциональной форме.
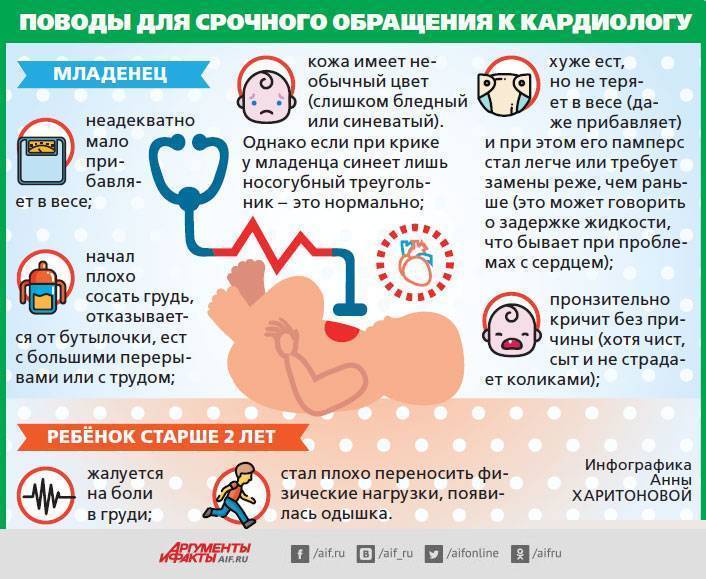
Симптомы ВПС
Уже в первые часы жизни детский организм может сигнализировать об аномалиях развития сердечно-сосудистой системы. Аритмия, учащенное сердцебиение, затруднение дыхания, потеря сознания, слабость, синюшные или бледные кожные покровы свидетельствуют о возможных патологиях сердца.
Но симптомы ВПС могут проявиться и значительно позже. Беспокойство родителей и немедленное обращение за медицинской помощью должны вызвать такие изменения в состоянии здоровья ребенка:
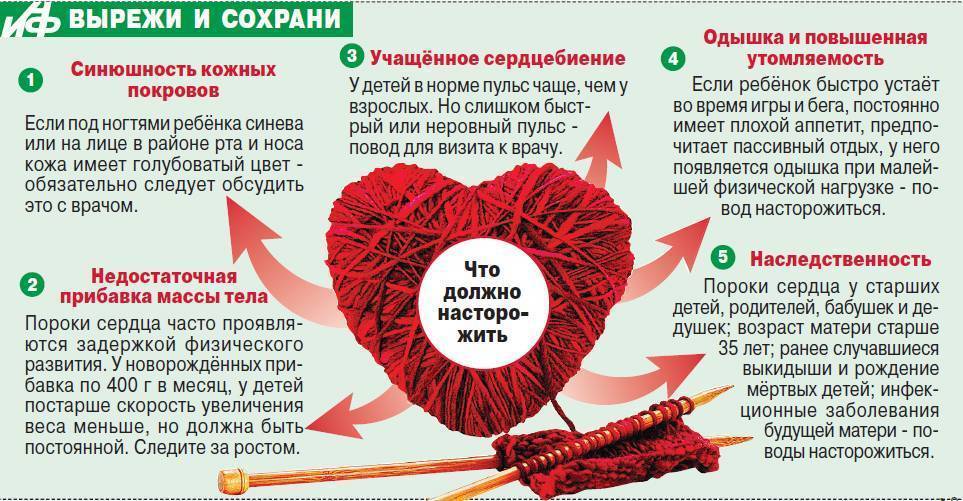
- посинение или нездоровая бледность кожи в области носогубного треугольника, стоп, пальцев, ушей и лица;
- трудности с кормлением ребенка, плохой аппетит;
- отставание в увеличении веса и роста у малыша;
- отеки конечностей;
- повышенная утомляемость и сонливость;
- обмороки;
- повышенное потоотделение;
- одышка (постоянно затрудненное дыхание или временные приступы);
- независимое от эмоциональных и физических нагрузок изменение сердечного ритма;
- шумы в сердце (определяются при прослушивании врачом);
- боли в области сердца, грудной клетки.
Предотвратить усугубление болезни и развитие осложнений поможет регулярное посещение педиатра. Врач при каждом плановом осмотре обязательно выслушивает звучание тонов сердца ребенка, проверяя наличие или отсутствие шумов – неспецифических изменений, которые зачастую носят функциональный характер и не несут опасности для жизни. До 50% выявленных при педиатрическом осмотре шумов могут сопровождать «малые» пороки, не требующие хирургического вмешательства. В этом случае рекомендуют регулярное посещение, наблюдение и консультации детского кардиолога.
Если врач сомневается в происхождении таких шумов или наблюдает патологические изменения звука, ребенка обязательно направляют на кардиологическое обследование. Детский кардиолог повторно выслушивает сердце и назначает дополнительные диагностические исследования для того, чтобы подтвердить или опровергнуть предварительный диагноз.
Проявления недуга в разной степени сложности встречаются не только у новорожденных детей. Пороки могут впервые дать о себе знать уже в подростковом возрасте. Если у ребенка, внешне выглядящего абсолютно здоровым и активным, появляются признаки отставания в развитии, наблюдается посинение или болезненная бледность кожи, одышка и усталость даже от небольших нагрузок, то необходим осмотр педиатра и консультация кардиолога.
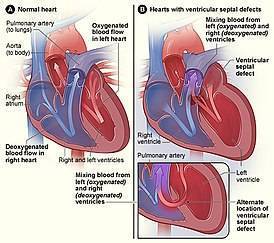
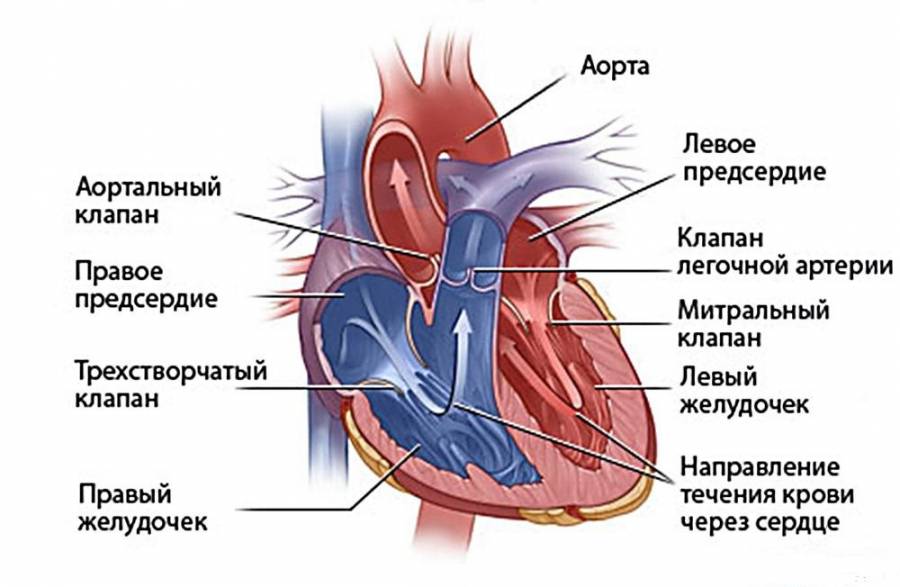
Дефект межжелудочковой перегородки
Это сообщение между желудочками (камерами сердца), в которых, в отличие от предсердий, давление высокое, причем в левом желудочке — в 4-5 раз больше, чем в правом. Наличие или отсутствие клинических проявлений зависит от размера дефекта и оттого, в какой области межжелудочковой перегородки он расположен. Для этого порока характерен громкий шум в сердце. Легочная гипертензия может сформироваться быстро, начиная со второго полугодия жизни. Следует отметить, что при формировании легочной гипертензии и повышении давления в правых отделах сердца шум в сердце начинает уменьшаться, так как сброс через дефект становится меньше. Это часто трактуется врачом как уменьшение размеров дефекта (его зарастание), и ребенка продолжают наблюдать по месту жительства, не направляя в специализированное учреждение. При прогрессировании легочной гипертензии до ее необратимых стадий давление в правом желудочке становится больше, чем в левом, и венозная кровь из правых отделов сердца (несущих кровь в легкие для обогащения кислородом) начинает поступать в левые (из которых богатая кислородом кровь направляется ко всем органам и тканям). У больного появляется синюшность кожных покровов (цианоз), снижается физическая активность. В таком состоянии больному может помочь только пересадка сердца и легких, что в нашей стране у детей не делают.
С другой стороны, дефекты межжелудочковой перегородки склонны к спонтанному закрытию, что связано с особенностями роста внутрисердечных структур у малыша, поэтому их обычно не спешат устранять хирургическими методами сразу после рождения. При наличии сердечной недостаточности, признаки которой определяет врач, назначают лекарственную терапию для поддержки работы сердца и следят за динамикой развития процесса, осматривая младенца каждые 2-3 месяца и проводя эхокардиографию. Если размер дефекта уменьшается до 4-5 мм и менее, то такие дефекты, как правило, не оперируют, так как они не оказывают влияния на здоровье, не вызывают легочной гипертензии. Если же дело доходит до операции, то закрывают дефекты межжелудочковой перегородки в подавляющем большинстве случаев с использованием искусственного кровообращения, остановкой сердца при помощи заплаты. Однако в возрасте старше 4-5 лет при небольших размерах дефекта и определенной его локализации возможно эндоваскулярное закрытие при помощи окклюдера, проведенного через сосуды
Следует заметить, что лучше наблюдаться в центре сердечно сосудистой хирургии (там у врачей, в том числе и у врачей-эхокардиографистов, что очень важно, опыт больше). Если размер дефекта уменьшается до 4-5 мм и менее, то такие дефекты, как правило, не оперируют, так как они не оказывают влияния на здоровье, не вызывают легочной гипертензии
Еще по теме «Порок сердца симптомы у детей»:
Девочки, хелп!
Сердечные тайны. Пороки сердца у детей. Следует отметить, что УЗИ сердца плода, или фетальная эхокардиография Представляет собой сообщение между двумя предсердиями (камерами сердца, в которых температура -да, по причине физиологических изменений…
Книга рассказывает о сердце ребенка
Книга рассказывает о сердце ребенка. …затрудняюсь выбрать раздел. Детская медицина. Здоровье ребенка, болезни и лечение Сердечные тайны. Пороки сердца у детей. При каких заболеваниях возникает боль в сердце у детей : Причины боли в сердце у детей : 1. Боли в…
Новорождённый Даунёнок с пороком сердца умирает.
У моей подруги ребёнок с синдромом Дауна, порок сердца ему прооперировали приблизительно в 6 месяцев. Дети — дауны часто имеют различные пороки развития, начиная от внешних (разрез глаз) и заканчивая пороками сердца (около 30 % случаев, кажется).
у плода порок сердца — где рожать
Порок сердца у ребенка : симптомы, диагностика, развитие и лечение. врожденные пороки сердца (ВПС) у беременной; рождение ранее детей с ВПС А если ребенок находится в тазовом положении, то его сердце лучше выслушивается выше пупка.
Брадикардия
Пороки сердца у детей. Порок сердца у ребенка : симптомы, диагностика, развитие и лечение. Как правило, они связаны с ростом камер и сосудов сердца, а также с наличием дополнительной хорды или трабекулы в полости левого желудочка (камеры сердца ).
Открытое овальное окно.
Сердечные тайны. Пороки сердца у детей. Если у ребенка заподозрили порок сердца, необходимо как можно скорее записаться с ребенком Порок сердца. Открытое овальное окно ? Узи первое? ребенку сколько? Меня сейчас волнует можно ли ребенка водить в сад, если он…
Открытое овальное окно
Сердечные тайны. Пороки сердца у детей. Календарь прививок. Новостная лента. Некоторые люди всю жизнь живут с открытым овальным окном и ничего страшного в этом нет. Выздоровеет — сделайте УЗИ сердца. Открытое овальное окно. Пороки сердца у детей.
порок сердца
Опытные мамочки, скажите, а пороки сердца передаются по наследству? у нас такая ситуация: у мужа в первом браке родился ребенок с пороком, и в месяц умер:( точного диагноза не знаю — муж очень неохотно об этом говорит, а я лезть в душу пока не хочу…
врожденный п-к сердца
врожденный п-к сердца. Болезни. Детская медицина. моему ребенку в 3,5г поставили диагноз впс-открытый артериальный проток-5-6мм. ребенок очень активный,явных признаков впс-нет,волнуюсь можно ли так активно двигаться(много и быстро бегает,прыгает,плавает)…
Шумы в сердце
Пороки сердца у детей. Порок сердца у ребенка : симптомы, диагностика, развитие и лечение. развитии, появляется повышенная утомляемость, частые простуды, бронхиты, пневмонии… Простуда и кашель.
Порок сердца
Порок сердца. У моей крошки дефект межпредсердной перегородки. Ищу друзей по несчастью. Особенно интересно будет поговорить с Второго ребенка уже рожала в специализированном роддоме, но тоже сама. Так что, не переживайте, порок не сложный, но оперировать надо.
открытое овальное окно
Пороки сердца. Календарь прививок. Новостная лента. Открытое овальное окно считается наименее серьезным и наиболее хорошо изученным пороком, а Делают лапроскопические (без разреза грудной клетки) Сердечные тайны. Пороки сердца у детей. Календарь прививок.
Шумы в сердце
Сердечные тайны. Пороки сердца у детей. У ребёнка жуткий порок сердца, с которым до 4 лет ничего не делали и выжил он чудом, а Пожалуйста, скажите, шумы в сердце у 4 -хлетнего ребенка — это опасно? Ириш, у нас шумы. все 4 года делаем кардиограмму, эхо, и еще чего-то.
Пороки сердца
Пороки сердца. . Детская медицина. Здоровье ребенка, болезни и лечение, поликлиника, больница, врач, прививки. Девочки! Ребенку почти 11 месяцев Поставили диагноз открытое овальное окно 3-4 мм Сказали беспокоиться пока не о чем У кого-нибудь была такая же…
Врожденный порок сердца
Врожденный порок сердца. . Детская медицина. Здоровье ребенка, болезни и лечение, поликлиника, больница, врач, прививки. Врожденный порок сердца. Я в панике! На УЗИ поставили диагноз «Ось сердца плода расположена под углом 80-85 градусов.
Способы коррекции ВПС
Для эффективной помощи детям с пороками сердца нужно знать, что любой ВПС в своем развитии проходит три фазы, которые имеют важнейшее значение в лечении.
Первая фаза — аварийная, или первичной адаптации, начинается с момента рождения малыша. На этой стадии для того, чтобы компенсировать ВПС и нарушение функций сердца, задействуются все резервы организма, подстраиваются к экстремальной нагрузке сосуды, мышца сердца, ткани легких и других органов, которые испытывают дефицит кислорода. Если возможности организма малыша слишком малы — такой порок может привести к гибели крохи, если быстро не оказать ему кардиохирургическую помощь.
Если компенсаторных возможностей хватает — организм переходит в стадию относительной компенсации, а все органы и системы ребенка входят в определенный стабильный ритм работы, перестраиваясь на повышенные требования, и так работают до тех пор, пока все возможности и резервы малыша не будут исчерпаны.
Тогда закономерно наступает декомпенсация — терминальная стадия, когда, истощившись, все структуры сердца и сосуды, а также ткани легкого не могут уже выполнять свои функции и развивается сердечная недостаточность.
Операцию проводят обычно в стадии компенсации — тогда ребенку проще всего перенести ее: организм уже научился справляться с повышенными требованиями. Реже операция требуется экстренно — еще в самом начале аварийной фазы, когда без помощи ребенку не выжить. А в третью стадию операции обычно уже не проводят, так как далеко зашедшие необратимые изменения органов делают ее бесполезной.
Хирургическая коррекция врожденных пороков в России ведет счет с 1948 года, когда впервые была выполнена коррекция ВПС — перевязка открытого артериального протока. А в XXI веке возможности кардиохирургии существенно расширились. Сейчас оказывается помощь по устранению пороков маловесным и недоношенным детям, проводятся операции в тех случаях, которые даже два десятка лет назад еще считались неисправимыми. Все усилия хирургов направлены на возможно раннее исправление ВПС, что позволит малышу в дальнейшем вести обычную жизнь, ничем не отличаясь от сверстников.
К сожалению, не все пороки возможно устранить одной операцией. Это обусловлено особенностями роста и развития малыша, а вдобавок к этому еще и приспособительными способностями сосудов сердца и легких к нагрузке. Тогда врачи делают так называемые паллиативные (промежуточные, направленные на временное улучшение состояния) операции, которые дают возможность ребенку дожить до того момента, когда будет подходящее время, возможность и минимальный риск осложнений от полноценной восстановительной операции. Иногда промежутки достигают нескольких лет, за это время малыш подрастет и окрепнет, что даст ему возможность хорошо перенести большую полостную операцию и позволит быстро и полностью восстановиться после вмешательства.
В России около 30 учреждений оказывают помощь малышам, причем больше половины из них могут проводить большие операции на открытом сердце и искусственном кровообращении. Операции довольно серьезные, и после них требуется длительное пребывание в клинике для реабилитации.
Более щадящими и менее травматичными являются малоинвазивные методики — то есть операции с использованием УЗИ и эндоскопической техники, не требующие больших разрезов и подключения малыша к аппарату искусственного кровообращения. Через крупные сосуды с помощью особых катетеров под контролем рентгена или УЗИ проводятся манипуляции внутри сердца, позволяющие исправлять многие дефекты сердца и его клапанов. Их можно проводить как под общим (у малышей, которые не могут спокойно полежать всю процедуру), так и под местным обезболиванием, что снижает риски осложнений. И после таких вмешательств можно отправляться домой спустя несколько суток.
Все малыши с ВПС находятся под постоянным контролем кардиолога как до, так и после операции, потому что ребенок сначала привыкает жить с пороком, перестраивает кровообращение и обмен веществ, а потом ему так же нужно переучиться жить без него. Именно для этих целей он и будет регулярно показываться врачу. Регулярные осмотры позволят вовремя заметить, если что-то пойдет не так.
Если операция малышу не показана или стадия течения процесса не позволяет ее выполнить именно сейчас, назначаются различные препараты, поддерживающие работу сердца на должном уровне. Для ребенка с ВПС жизненно необходимо заниматься укреплением иммунитета, чтобы не допускать формирования очагов инфекции в носу, глотке или других местах. Им нужно часто бывать на свежем воздухе и следить за нагрузками, которые должны строго соответствовать типу порока.
Лечение
Алгоритм действий зависит от классификации ВПС и прочих факторов. Основной метод его устранения – хирургическое вмешательство, которое проводится для коррекции дефектов и нормализации кровотока. Для этого используются различные техники: ушивания перегородок, наложения анастомозов и др. При сложных пороках проводят хирургическую коррекцию, направленную на восстановление кровотока без устранения анатомического дефекта.
Вопрос о сроках выполнения хирургического вмешательства дискутабелен, но многие отдают предпочтение наиболее раннему вмешательству, чтобы предотвратить вероятные осложнения. При легких пороках сердца малышу рекомендованы консервативные мероприятия:
- регулярное наблюдение у кардиолога;
- симптоматическая коррекция отдельных состояний – одышечно-цианотичных приступов, аритмии, сердечной недостаточности и пр.
При тяжелых пороках маленьких пациентов ставят в очередь на пересадку сердца. Они нуждаются в специальном уходе, приеме медикаментов. Иногда жизнедеятельность поддерживается аппаратными методами. Отдельные ВПС изначально несовместимы с жизнью и лечению не поддаются. Обычно такие малыши погибают при рождении или в первые несколько часов.
Детям с ВПС нужен особый уход
Диагностика
Если вы заподозрили у своего ребенка порок сердца, необходимо как можно быстрее записать на прием к детскому кардиохирургу или кардиологу. Желательно пройти осмотр у квалифицированной клинике сердечно-сосудистой хирургии, где специалисты смогут провести качественное электрокардиографическое и эхо кардиографическое обследование.
Срок проведения операции и показания к ней устанавливается строго в индивидуальном порядке.
В таком возрасте у малыша некоторые виды порока сердца могут даже самостоятельно затянуться (овальное окошко, открытый артериальный проток и т.д.).
Также хотелось бы отметить, что дети, которым проводилась операция, в дальнейшем ничем не отличаются от своих сверстников: они могут заниматься спортом, по работе, школе также нет никаких ограничений. Такие детки вырастают вполне здоровые.
Дети, которым проводилась операция, в дальнейшем ничем не отличаются от своих сверстников
Лечебные мероприятия
При пороках сердца единственно верным методом лечения является операбельное вмешательство. Медикаментозно можно только приглушить выраженность симптомов. Сейчас прибегают к операциям двух типов: открытые и миниинвазивные.
Миниинвазивные операции больше подходят для устранения аномалий перегородок между предсердиями и желудочками. Рентгенэндоваскулярный метод даёт возможность хирургу установить окклюдер, который закроет сформированный дефект.
Открытое операбельное вмешательство проводят в случае выявления тяжёлых сочетанных пороков. Во время операции проводится вскрытие грудины. Таким образом, у врача есть прямой доступ к сердцу пациента. Данные вмешательства хоть и травматичны, но очень эффективны.
https://youtube.com/watch?v=71u-_HiUKNE